Лучевая диагностика перикардита туберкулезной этиологии
Рубрика: Эхография в кардиологии

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Введение
Поражение воспалительным процессом перикарда встречается в 3-6% аутопсий, т. е. возникает относительно нередко, однако при жизни распознается плохо даже в стационарных условиях. Обусловлено это большим разнообразием форм и клинических проявлений болезни, часто замаскированной симптомами сопутствующих заболеваний. Это многообразие детально представлено в сложных классификациях, отражающих этиологию и клинико-морфологические особенности перикардита [1].
В последние годы отмечается рост заболеваемости туберкулезом и более тяжелое его течение, что сопровождается увеличением осложнений. При этом туберкулезный перикардит переносят до 1/10 больных легочным туберкулезом [5]. Своевременная диагностика туберкулезного перикардита имеет большое значение особенно при констрикции сердца, так как хирургическое вмешательство поможет радикально изменить прогноз.
Частота туберкулезных перикардитов, по данным патологоанатомических исследований, колеблется от 1,1 до 15,8% [3]. Разумеется, число фактически заболевших больше, чем число умерших.
Туберкулез может вызывать любую известную форму перикардита. Клиническая симптоматология зависит от течения перикардита (острое, хроническое), от количества и характера жидкости в перикардиальной сорочке, от осложнений перикардита и главным образом от характера основного туберкулезного процесса [5,6]. Как известно, перикардит может быть первым клиническим проявлением туберкулеза и протекать на фоне туберкулезного поражения других органов. В первом случае перикардит характеризуется определенным комплексом симптомов, во втором - он маскируется основным туберкулезным заболеванием.
Лучевые методы диагностики (традиционная рентгенодиагностика, ультразвуковые методы, компьютерная томография и радионуклидная диагностика) сегодня являются основными в выявлении патологии кардиопульмональной системы в целом и перикарда в частности. Несмотря на то, что в последнее время среди методов лучевых исследований в диагностике перикардита акцент смещен в сторону ультразвуковой локации, традиционная рентгенодиагностика этой патологии у больных туберкулезом не потеряла своего значения и по-прежнему остается первичным этапом (проверочная флюорография) [4]. При наличии клинических проявлений и подозрении на сердечную патологию (поскольку все больные поступают в стационар с уже имеющимися данными рентгенологических исследований) предварительную оценку сердечно-сосудистой системы можно дать уже по обычной обзорной рентгенограмме.
Основным уточняющим методом диагностики сердечной патологии в нашей клинике является ультразвуковой - особенно эффективный при выявлении воспалительных процессов в перикарде, позволяющий оценить движение листков перикарда, их эхогенность, наличие включений в перикардиальной жидкости, гемодинамические расстройства [1, 6, 7].
Материалы и методы
С января 1997 г. по август 2001 г. в НИИ фтизиопульмонологии ММА им. И.М. Сеченова обследовано 3224 пациентов, из них туберкулезом органов дыхания 1896 (58,8%). Патология перикарда при комплексном обследовании выявлена у 240 (7,4% общего количества больных), из них у 108 был диагностирован туберкулезный перикардит (45%). С 1997 г. у больных туберкулезом легких отмечена тенденция роста числа перикардитов: 1997г. - 4,9%, 1998 г. - 6,4, 1999 г. - 7,0, 2000 г. - 8,2%.
Перикардит туберкулезной этиологии наблюдался при первичном туберкулезе в 20 (18,5%) и при вторичных его формах в 88 (81,5%) случаях . При первичном туберкулезе течение перикардита имело острый характер: в 85% (15 случаев) сухой и в 15% (5 случаев) - экссудативный перикардит. При вторичных формах туберкулеза клиническое течение перикардита имело хронический характер: в 90,9% (80 случаев) экссудативный и 9,1% (8 случаях) констриктивный перикардит.
При первичном туберкулезе перикардит, исходящий из лимфожелезистого компонента первичного комплекса, возникал в случае прогрессирования течения процесса в период генерализации. Перикард поражался преимущественно лимфогенным путем, причем в генезе перикардита имел значение не только инфекционный, но и аллергический фактор (поражение серозных оболочек по типу полисерозита).
При вторичных формах туберкулеза перикардит развивался как токсико-аллергический (серозно-фибринозный или серозный) в большинстве случаев в период экссудативно-казеозного обострения процесса. У больных с эмпиемой плевры поражение перикарда происходило контактным путем.
Основными методами лучевой диагностики перикардита были ультразвуковые и рентгенологические.
Результаты исследований
Анализ результатов показал, что каждый случай туберкулезного перикардита представляет большие диагностические трудности, особенно если туберкулезное поражение ограничивается только перикардом, а выпот остается малым.
Пример 1 иллюстрирует наличие острого сухого перикардита у больного с туберкулезом периферических и внутригрудных лимфатических узлов (рис.1).
Мужчина 22 лет находился на амбулаторном лечении в консультационном отделении в течение 2-х месяцев. В последние 2 дня появились жалобы на тупую, давящую боль в области сердца, усиливающуюся на вдохе и при движении; одышку. При обследовании выявлен систоло-диастолический, не связанный с тонами сердца, шум трения пери карда, который выслушивался во втором и четвертом межреберье слева. Границы относительной сердечной тупости не изменены.
При рентгенологическом исследовании органов грудной клетки очаговых и инфильтративных изменений в легких не выявлено, корни структурны, тень сердца не изменена (рис. 1 а).
Данные электрокардиограммы (ЭКГ) также оказались малоинформативными (рис. 1б): определяются только умеренно выраженные диффузные изменения миокарда левого желудочка (зубец Т уплощен и сглажен во всех отведениях).
При эхокардиографическом (ЭХОКГ) исследовании выявлены гиперэхогенные включения на внутренних поверхностях листков перикарда, отсутствие эхонегативного пространства за передней стенкой правого желудочка, за задней стенкой левого желудочка и верхушкой; параллельное переднезаднее движение листков перикарда; нарушение диастолической функции миокарда левого желудочка (рис. 1в, г).
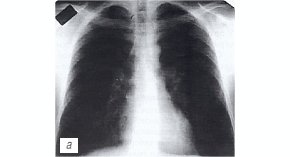
а) Рентгенограмма органов грудной полости.
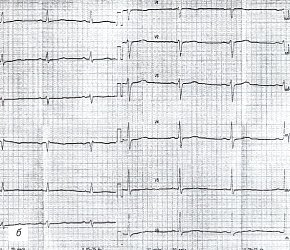
б) Электрокардиограмма.
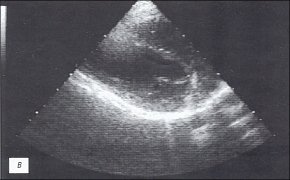
в) Эхокардиограмма.
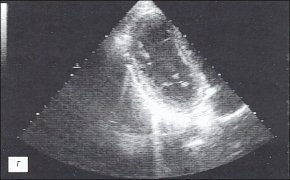
г) Эхокардиограмма.
При кардиоинтервалографическом исследовании по методике Р.М. Баевского определяется гипердиастолический вариант и напряжение компенсаторных сил организма (табл.1).
| Mo1 | 0,80" | Mo2 | 0,56" |
| Aмo1 | 23% | Aмo2 | 42% |
| ΔX1 | 0,44" | ΔX2 | 0,61" |
| ИН1 | 65 у.е. | ИН2 | 468 у.е. |
Результаты анализа ритмограммы: артериальное давление (АД) лежа 120/80, стоя 110/90 мм рт. ст. Вегетативная реактивность (ВР) - 7,2 у.е.
Коэффициент компенсаторных возможностей миокарда левого желудочка (L), рассчитанный по предложенной нами формуле с применением показателей час тоты сердечный сокращений (ЧСС), фракции выброса (ФВ) и индекса напряжения (ИН) для выявления скрытой сердечной не достаточности, был равен 10,8 условных единиц (у. е.).
Иммуноферментный анализ крови дал слабоположительную реакцию, а по результатам НСТ-теста (по модификации М.П. Грачевой, 1986) получены данные об активном специфическом воспалении.
Таким образом, по данным ЭХОКГ и кардиоинтервалографического исследования больному был поставлен диагноз острого сухого перикардита с наличием скрытой сердечной недостаточности.
Пример 2 иллюстрирует наличие острого экссудативного перикардита с признаками тампонады сердца у больного с туберкулезом бронхов (рис. 2).
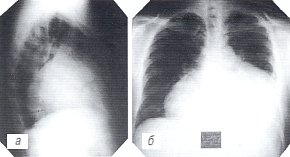
а, б) Рентгенограммы грудной полости.
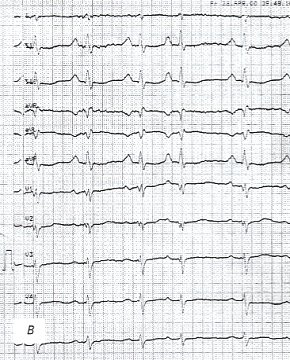
в) Электрокардиограмма.
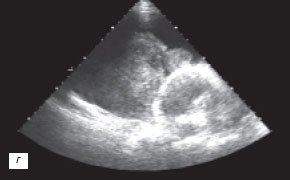
г) Эхокардиограмма.
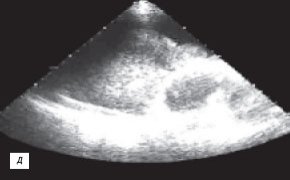
д) Эхокардиограмма.
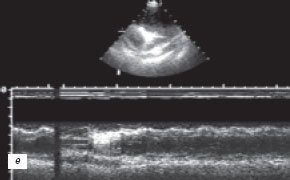
е) Эхокардиограмма.
Мужчина 49 лет поступил в отделение с жалобами на нарастание одышки, сердцебиение, давящие боли в области сердца. Лицо одутловатое, кожные покровы бледные, определялось набухание шейных вен. Из анамнеза было известно, что больной находился на лечении в противотуберкулезном диспансере в течение 3-х недель и направлен в клинику для уточнения диагноза и лечения.
Обзорная рентгенограмма органов грудной полости больного отражает классические признаки экссудативного перикардита (рис. 2а): все размеры сердечной тени увеличены до очень значительных, контуры ее закруглены в форме "графина", тень сосудов укорочена, наблюдается ателектаз нижней доли левого легкого (симптом Эверта).
При экссудативном перикардите на ЭКГ отмечено тотальное снижение вольтажа комплексов QRS во всех отведениях, перегрузка предсердий, аритмия (желудочковая экстрасистола), однако эти признаки не являются специфическими (рис. 2 в).
Данные кардиоинтервалографического исследования отражают гипердиастолический вариант и срыв компенсаторных сил организма (табл. 2).
| Mo1 | 0,56" | Mo2 | 0,52" |
| Aмo1 | 57% | Aмo2 | 46% |
| ΔX1 | 0,10" | ΔX2 | 0,12" |
| ИН1 | 1017,85 у.е. | ИН2 | 737,2 у.е. |
Результаты анализа ритмограммы: АД лежа 180/116, стоя 160/130 мм рт. ст. ВР - 0,72 у.е.
Коэффициент компенсаторных возможностей организма L=71 у.е., что соответствует выраженной сердечной недостаточности.
При ЭХОКГ исследовании выявлено 1,5 л жидкости в полости перикарда (рис. 2 г), отмечено уплотнение и утолщение листков перикарда до 8 мм, сепарация листков за передней стенкой правого желудочка до 26 мм и зазадней стенкой левого желудочка до 12 мм (рис. 2 д,е), наличие включений фибрина и тромбоцитов в пери кардиальной жидкости; присутствовали колабирование передней стенкой правого желудочка и передней стенки правого предсердия в диастолу, снижение систолической и нарушение диастолической функции миокарда правого и левого желудочков, регургитирующие потоки в нижней полой вене и печеночных венах.
При посеве плевральной жидкости выявлены микобактерии туберкулеза (++); при иммуноферментном анализе крови и по результатам НСТ-теста получены данные о специфическом воспалении.
Таким образом, диагноз острого экссудативного перикардита с признаками тампонады и выраженной сердечной недостаточности был поставлен по данным рентгенологического исследования, ЭХОКГ и кардиоинтервалографического исследования. Достаточно убедительными признаками перикардита туберкулезной этиологии явились кожные туберкулиновые пробы, а так же иммуноферментные анализы крови и плевральной жидкости.
Пример 3 иллюстрирует хороший результат специфической терапии у больной при хроническом экссудативном перикардите и плеврите туберкулезной этиологии (рис. 3).
Женщина 56 лет поступила в хирургическое отделение с диагнозом: хронический экссудативный плеврит туберкулезной этиологии, которым она страдала в течение 5 лет. В клинику пациентка поступила для отработки тактики лечения в период обострения с жалобами на боль в правом боку и за грудиной, усиливавшимися при кашле и смене положения тела; одышку при физической нагрузке, субфебрилитет в течение 2-х недель.
При рентгенологическом исследовании органов грудной полости в междолевой щели, парамедиастинально и в нижнезадних отделах правой плевральной полости определялся выпот; реберно-диафрагмальный синус не дифференцировался, легочный рисунок подчеркнут, структура правого корня сохранена. Левое легкое без изменений. Размеры сердечно-сосудистой тени не увеличены. Сердечные дуги по левому контуру сердца четко не дифференцируются (см. рис. 3 а,б).
Данные ЭКГ выявили снижение амплитуды зубцов во всех отведениях, увеличение нагрузки на правое предсердие и умеренно выраженные диффузные изменения миокарда левого желудочка (см. рис. 3в). При кардиоинтервалографическом исследовании определялись асимпатикотоническая вегетативная реактивность и гипердиастолический вариант кардиоинтервалографического исследования (табл. 3).
Результаты анализа ритмограммы: АД лежа 160/95, стоя 150/100 мм рт. ст. ВР - 0,68 у.е.
Коэффициент компенсаторных возможностей организма L=41,3 у.е., что соответствует умеренно выраженной сердечной не достаточности.
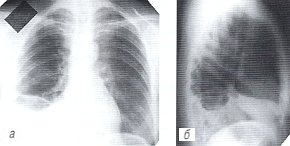
а, б) Рентгенограммы грудной полости до лечения.
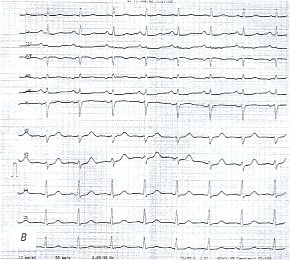
в) Электрокардиограмма до лечения.
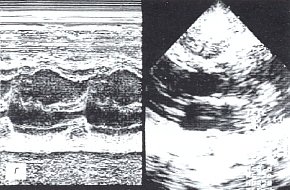
г) Эхокардиограмма до лечения.
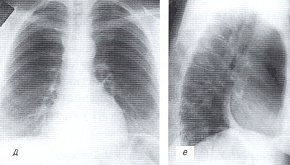
д, е) Рентгенограммы грудной полости после лечения.
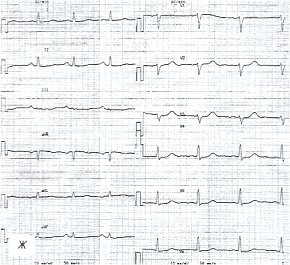
ж) Электрокардиограмма после лечения.
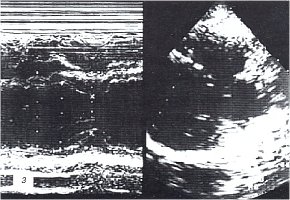
з) Эхокардиограмма после лечения.
| Mo1 | 0,66" | Mo2 | 0,58" |
| Aмo1 | 57% | Aмo2 | 48% |
| ΔX1 | 0,10" | ΔX2 | 0,14" |
| ИН1 | 863,63 у.е. | ИН2 | 591,13 у.е. |
При ЭХОКГ исследовании у больной отмечены: утолщение и уплотнение листков перикарда, участки адгезии за задней стенкой левого желудочка, сепарация листков перикарда за передней стенкой правого желудочка 9 мм, неровность внутреннего контура листков перикарда, умеренное увеличение количества жидкости в полости перикарда до 110 мл с включениями фибрина, раннее диастолическое движение межжелудочковой перегородки, нарушение диастолической функции миокарда левого желудочка (I тип), снижение систолической функции миокарда правого (ФВ=50%) и левого (ФВ=56%) желудочков (см. рис. 3г).
Через 3 месяца противотуберкулезного лечения у больной отмечена значительная положительная динамика. При рентгенологическом исследовании органов грудной полости количество жидкости в медиастинальной плевре значительно уменьшилось, отмечена тенденция в сторону организации плеврального выпота. Обращает внимание повышение интенсивности плевральной тени, прилежащей к сердечной тени, что косвенно указывает на вовлечение в процесс вместе с плевральными листками и листков перикарда (см. рис. 3 д,е).
При кардиоинтервалографическом исследовании отмечается гиперсимпатикотонический вариант кардиоинтервалографического исследования с до статочной вегетативной реактивностью (табл. 4). Коэффициент компенсаторных возможностей организма L = 3,1 у.е., что со ответствует норме.
| Mo1 | 1,0" | Mo2 | 0,86" |
| Aмo1 | 33% | Aмo2 | 43% |
| ΔX1 | 0,24" | ΔX2 | 0,12" |
| ИН1 | 137,5 у.е. | ИН2 | 471,5 у.е. |
Результаты анализа ритмограммы: АД лежа 140/80, стоя 150/85 мм рт. ст. ВР - 3,4 у.е.
По данным ЭХОКГ отмечалось уплотнение париетального листка и еще сохраняющееся утолщение висцерального листка перикарда, отсутствие участков адгезии за задней стенкой левого желудочка, уменьшение количества жидкости в полости перикарда до 89 мл, нормализация диастолической функции миокарда левого желудочка, увеличение систолической функции миокарда правого (ФВ=62%) и левого (ФВ=75%) желудочков (см. рис. 3 з). Отсутствие отчетливой положительной динамики на ЭКГ (рис. 3 ж) характерно для течения хронического перикардита.
Таким образом, по данным ЭХОКГ и кардиоинтервалографического исследования у больной был диагностирован хронический экссудативный перикардит с умеренно выраженной сердечной недостаточностью до начала лечения и в стадии частичного рассасывания без признаков сердечной недостаточности на фоне противотуберкулезной терапии.
О трудностях клинико-лучевой диагностики констриктивного перикардита туберкулезной этиологии свидетельствует еще одно наше наблюдение.
Пример 4. Больной 55 лет поступил в терапевтическое отделение для обследования и лечения с диагнозом: цирротический туберкулез легких, легочно-сердечная недостаточность (рис. 4). Состояние его стало ухудшаться за 6 месяцев до поступления в больницу. Из анамнеза известно, что муж чина болен туберкулезом более 20 лет, а последние 5 лет обострений не отмечалось.
При поступлении состояние тяжелое. Жалобы на выраженную одышку в покое, сухой кашель, отеки. При осмотре кожные покровы бледные, асцит, отеки голеней и стоп. Аускультативно - жестковатое дыхание, хрипов нет, в верхних отделах слева дыхание не проводится. Сердечные тоны глухие, границы сердца не расширены.
На обзорных рентгенограммах (рис. 4 а, б) верхняя доля левого легкого уменьшена в объеме, интенсивно неоднородно затемнена за счет грубых фиброзных изменений и массивных плевральных наслоений, на фоне которых определяются различной величины интенсивные четко очерченные очаги. Участок грубого линейного фиброза выявляется также в верхней доле правого легкого. Левый корень подтянут кверху, не структурен. Органы средостения в верхнем отделе смещены влево. Тень сердца вертикально расположена, справа выбухает 2-я дуга. Заключение: плевропневмоцирроз легких.
Больному выполнена компьютерная томография (рис. 4 г, д), на которой свежих инфильтративных и очаговых изменений в легких не выявлено. Заключение: КТ - картина цирротического туберкулеза легких. Атеросклероз аорты. Жидкости в полости перикарда, плевральных полостях, уплотнения листков перикарда, перикардиальных сращений не определяется.
На ЭКГ - выраженная синусовая тахикардия (ЧСС=120 уд./мин, отклонение электрической оси сердца вправо с поворотом вокруг продольной оси по часовой стрелке, систолическая перегрузка правых отделов сердца, выраженные диффузные изменения миокарда левого желудочка (рис. 4в).
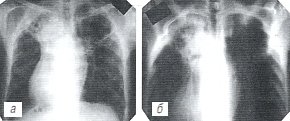
а, б) Обзорные рентгенограммы.
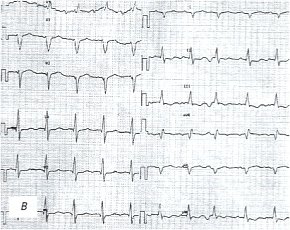
в) Электрокардиограмма.
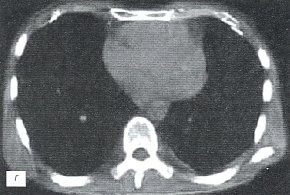
г) Компьютерная томограмма.
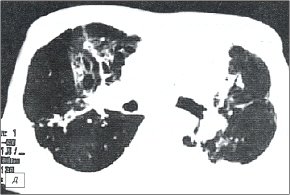
д) Компьютерная томограмма.
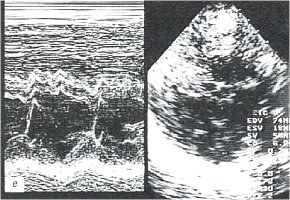
е) Эхокардиограмма.
При кардиоинтервалографическом исследовании - асимпатикотоническая вегетативная реактивность и гипердиастолический вариант кардиоинтервалографического исследования (табл. 5). Коэффициент компенсаторных возможностей организма L = 92 у.е., что соответствовало выраженной сердечной недостаточности.
| Mo1 | 0,56" | Mo2 | 0,48" |
| Aмo1 | 43% | Aмo2 | 41% |
| ΔX1 | 0,08" | ΔX2 | 0,12" |
| ИН1 | 479,9 у.е. | ИН2 | 355,9 у.е. |
Результаты анализа ритмограммы: АД лежа 160/100, стоя 150/115 мм рт. ст. ВР - 0,74 у.е.
При ЭХОКГ исследовании (рис. 4е) выявлено утолщение до 8 мм и уплотнение листков перикарда, отсутствие эхонегативного пространства за задней стенкой левого желудочка и за передней стенкой правого желудочка, параллельное переднезаднее движение листков перикарда, диффузный гипокинез межжелудочковой перегородки, дискинез межжелудочковой перегородки, диффузный гипокинез задней стенки левого желудочка, значительное снижение систолической функции миокарда левого и правого желудочков: фракция выброса (ФВ) ЛЖ = 39%, фракция укорочения (ФУ) ЛЖ = 19, ФВ ПЖ = 35, ФУ ПЖ = 17%. Диастолическую функцию левого желудочка оценить не представлялось возможным из-за выраженной тахикардии. При доплерографии выявлено снижение раннего митрального потока в начале вдоха, замедление времени изоволюмического расслабленния, а также уменьшение раннего трехстворчатого потока с началом выдоха. Отсутствие изменения диаметра нижней полой вены во время вдоха, регургитирующие потоки в нижней полой вене и печеночных венах свидетельствовали о развитии легочной гипертензии (систолическое давление в легочной артерии равно 84 мм рт. ст.).
Таким образом, по данным ЭХОКГ и кардиоинтервалографического исследования, поставлен диагноз констриктивного перикардита с признаками выраженной сердечной недостаточности, и больной был направлен в хирургическое отделение.
Из примера 4 видно, что большое прогностическое значение имеет продолжительность периода от появления первых признаков болезни до начала проведения антибактериальной терапии.
Анализируя вышеприведенные клинические наблюдения, хотелось бы заметить, что из всего комплекса методов лучевых исследований - ведущим в диагностике перикардитов явился ультразвуковой. Нельзя не отметить, что тщательный анализ клинических данных, дополненный такими лучевыми, функциональными и лабораторными методами исследования, как рентгенография, ЭКГ, кардиоинтервалографическое исследование, кожные туберкулиновые пробы, иммуноферментные анализы крови и плевральной жидкости, позволил избежать серьезных диагностических ошибок и лишний раз подтвердил известный тезис отечественного клинициста проф. И. А. Кассирского: "Технике да, техницизму нет".
Заключение
Развитие медицины неразрывно связано с совершенствованием инструментальных методов функциональной, ультразвуковой и рентгенологической диагностики и углублением знаний по этим дисциплинам.
Однако правильное толкование инструментальных данных и получение общего представления о патологии невозможно без предварительного клинического и лабораторного обследования больного. Только в руках клинициста имеется возможность правильно оценить данные анамнеза, жалоб и объективного статуса в каждом конкретном случае, сопоставить с ними сведения, полученные с помощью инструментальных методов. Последние дают наиболее полную информацию о заболевании.
Литература
- Диагностика и лечение внутренних болезней / Под. ред. Е.Е. Гогина. М.: Медицина, 1991. Т. I. С. 383, 388-390.
- Клиническое руководство по ультразвуковой диагностике. Т. 5. М.: Видар, 1998.
- Малая Л.Т. Диагностика и лечение болезней сердца и сосудов, обусловленных туберкулезом. Киев, 1969. С. 43.
- Ратобыльский Г. В., Овчинников В.И. Рентгенодиагностика перикардита у больных в терминальной стадии хронической почечной недостаточности с использованием компьютерной томографии и цветовой дешифровки // Терапевтический архив. Т. 61. 1989. N 6. С. 102-105.
- Сумароков А.В., Моисеев В.С. Клиническая кардиология: Руководство для врачей. М., 1995. С.127.
- Хоменко А.Г. Туберкулез: Руководство по внутренним болезням. М.: Медицина, 1996.
- Фейгенбаум Х. Эхокардиография. М.: Видар, 1999.
- Keller E. Beitr. Klin. Tuberk., 1963. N 82. Р. 213-219.

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Публикации по теме
- Значение миокардиального рабочего индекса в диагностике гипертрофии миокарда левого желудочка (данные тканевого допплеровского исследования) - Амаржаргал Б.
- Оценка локальной сократимости миокарда левого желудочка методом тканевой допплерографии у больных с различными формами ишемической болезни сердца - Васюк Ю.А.
- Лучевая диагностика перикардита туберкулезной этиологии - Новикова А.Н.
- Антенатальный диагноз преждевременного закрытия овального окна - Затикян Е.П.
- Пренатальная диагностика тетрады Фалло - Затикян Е.П.


