Возможности УЗИ при опухолях прямой кишки и контроль за их лечением на примере случая лимфосаркомы нижнеампулярного отдела прямой кишки
Москва, Россия.
Рубрика: Эхография в онкологии

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Остается актуальным вопрос диагностики опухолей из клеток лимфатического ряда, которые составляют самую многочисленную группу среди гематосарком.
Различают два типа злокачественных лимфом - болезнь Ходжкина (лимфогранулематоз) и неходжкинская лимфома.
Первые возникают из незрелых лимфоцитов и подвергаются злокачественной трансформации до того, как происходит их дифференциация на типы В и Т, а разные подтипы болезни Ходжкина образуются из различных клеток-предшественников [1, 2].
В большинстве случаев у взрослых неходжкинские лимфомы развиваются из В-лимфоцитов и лишь в 15 % - из Т-лимфоцитов [3]. Болезнь Ходжкина чаще встречается у пожилых. Этому заболеванию больше подвержены мужчины, чем женщины [4]. Та же зависимость часто ты заболевания от возраста и половой принадлежности отмечается и у пациентов с неходжкинскими лимфомами [5].
Этиология злокачественных лимфом до сих пор неизвестна. Некоторые авторы полагают, что возникновение болезни Ходжкина тесно связано с инфицированием вирусом Эпштейна-Барр. Это основано на том, что, во-первых, у пациентов, инфицированных мононуклеозом, отмечался повышенный риск заболевания лимфомой [6-8], во-вторых, при болезни Ходжкина обнаруживается повышенный уровень титра антител к вирусу Эпштейна-Барр [9-11]. Однако до сих пор не ясно, играет ли вирус Эпштейна-Барр ключевую роль в развитии заболевания или его одновременное обнаружение при лимфогранулематозе является следствием сниженного иммунитета [11]. Также была выявлена взаимосвязь между болезнью Ходжкина и некоторыми лейкоцитарными анти генами [12].
У пациентов с первичными иммунодефицитными состояниями, а также у получающих иммуносупрессивные препараты отмечали повышенный риск возникновения неходжкинских лимфом [3,13,14]. Установлено, что при воздействии на организм человека различных токсинов, пестицидов, растворителей, некоторых красителей для волос, ряда химиотерапевтических препаратов, а также при обработке дерева возрастает риск возникновения неходжкинских лимфом [15].
Отмечено, что прогноз при Т-клеточной лимфоме хуже, чем при В-клеточной [16].
При болезни Ходжкина наиболее часто наблюдается надключичная и медиастинальная лимфаденопатия. При неходжкинских лимфомах патологический процесс развивается вне лимфатических узлов (20-35%). Среди них в большинстве случаев заболевание приобретает диффузную форму. При экстранодальной форме неходжкинских лимфом в патологический процесс чаще вовлекаются область головы и шеи, а также желудочно-кишечный тракт [17].
Первичные лимфомы кишечника наиболее характерны для неходжкинских лимфом, однако иногда они могут быть и проявлениями болезни Ходжкина. В большинстве случаев при расположении лимфомы в тонкой кишке и крупных размерах опухоли происходят нарушения всасывания.
Поражения желудочно-кишечного тракта могут быть первичными и вторичными. Наиболее частая локализация новообразований - желудок и тонкая кишка. Толстая кишка вовлекается в патологический процесс редко, еще реже поражается пищевод. Опухоли в кишечнике преобладают у жите лей Среднего Востока и у детей (около 1/3 всех случаев). Опухоли тонкого кишечника, хотя и могут приводить к нарушениям его проходимости, в основном обнаруживаются при уточнении причины нарушения всасывания.
Экстранодальные лимфомы - это новообразования, расположенные за пределами лимфоретикулярной системы, т. е. в тканях, иных, чем лимфатические узлы, селезенка, печень или костный мозг. Заболевание относится к категории экстранодальных лимфом, если только один орган или орган и дренирующий его лимфатический узел вовлечены в патологический процесс. Периферическая кровь при этом должна быть нормальной, и приблизительно за период от 3 месяцев до года после постановки диагноза не должны отмечаться признаки диссеминации.
Экстранодальные лимфомы и лимфоретикулярные инфильтраты могут появиться в любом органе. Наиболее часто они обнаруживаются в пищеварительном и дыхательном трактах, реже в коже и репродуктивных органах. Около 1/4 злокачественных лимфом возникает эктсранодально.
Местное облучение (с локальной хирургией где необходимо) может дать положи тельный эффект с возможностью выживания пациента в течение 5 лет, особенно, если поражение ограничено и отсутствуют признаки регионарного распространения.
Лимфомы в толстой кишке наблюдаются значительно реже, чем в других отделах кишечника и несравнимо реже, чем карцинома этого отдела. При объективном обследовании определяется опухоль или дефект наполнения в слепой кишке или (реже) в ректосигмоидальной области. В большинстве случаев новообразование имеет вид ограниченной опухоли, выдающейся в просвет кишки. Иногда опухоли бывают множественными. Выживаемость пациентов в течение 5 лет при локальной форме составляет 55% [19, 20].
Предметом настоящего сообщения является наблюдение за пациентом с лимфомой нижнеампулярного отдела прямой кишки.
Описание случая
Больной 70 лет поступил в клинику с жалобами на частые ложные позывы на дефекацию. Считает себя больным в течение полугода, т. е. с момента, когда впервые обратил внимание на дискомфортное состояние. В поликлинике по месту жительства постав лен диагноз: рак прямой кишки, в связи с чем он был направлен в Московский городской центр колопроктологии (ГКБ N24).
Общее состояние больного удовлетвори тельное. Со стороны дыхательной и сердечно-сосудистой систем отклонений от нормы не выявлено.
При наружном осмотре изменений в области тканей промежности не обнаружено.
Тонус сфинктера не нарушен. Геморроидальные узлы увеличены. При пальцевом исследовании на 4 см от ануса выявлена плотная циркулярная опухоль прямой кишки, фиксированная к крестцу и боковым стенкам таза.
При проведении ректороманоскопии на высоте 4 см от ануса обнаружено сужение просвета прямой кишки до 2 см. Слизистая оболочка прямой кишки в зоне сужения без изменений. Осмотреть вышележащие отделы прямой кишки из-за сужения ее просвета не удалось. При ирригоскопии на том же уровне определялся дефект наполнения протяженностью 7 см. В других отделах толстой кишки патологии не выявлено.
В результате клинического обследования вынесено заключение: объемное образование в полости малого таза. В процесс вовлечена прямая кишка. Выражено ее сужение. Так как слизистая оболочка прямой кишки не была поражена, был исключен диагноз рака кишки, и считалось необходимым провести дифференциальный диагноз между саркомой, лимфомой и воспалительной опухолью, т.е. индуративным хроническим парапроктитом. В объеме дополнительных исследований выполнено эндо ректальное ультразвуковое исследование с последующим контролем над эффективностью проводимого лечения. Исследование выполнялось на УЗ-сканере SА-5500 компании MEDISON c использованием полостного высокочастотного механического датчика с номинальной рабочей частотой 7,5 МГц. Пациент в положении на левом боку с согнутыми в тазобедренных и коленных суставах ногами.
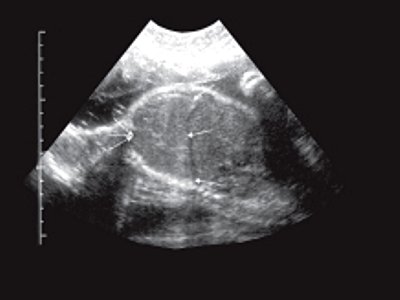
а) Опухоль в стенке прямой кишки и клетчатке на уровне предстательной железы. Слева от опухоли в клетчатке увеличенный гипоэхогенный лимфатический узел.
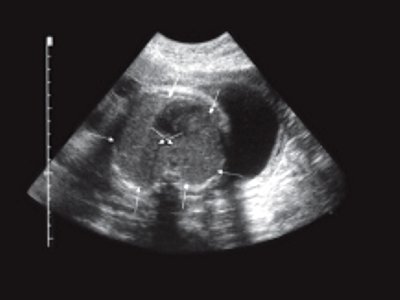
б) Опухоль на уровне семенных пузырьков. Изображение перевернуто, цифры 6 и 12 обозначают положение датчика по отношению к передней (12 часов) и задней (6 часов) стенкам прямой кишки.
в) Опухоль на уровне семенных пузырьков.
а) На уровне предстательной железы.
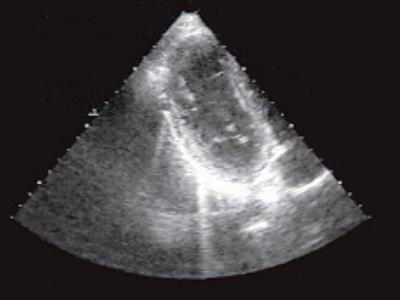
На уровне семенных пузырьков.
При трансректальном ультразвуковом исследовании (ТРУЗИ) датчик был проведен на 15 см от анального канала, были осмотрены стенки прямой кишки и параректальная клетчатка. Установлено, что анальные сфинктеры обычной структуры. На высоте 4 см от ануса преимущественно по задней стенке определялась опухоль (рис. 1а) 5,2х4,0х7,0 см низкой эхогенности с мелкоточечными множественными гиперэхогенными включения ми. Контуры опухоли неровные, границы нечеткие. Слизистая оболочка прямой кишки в зоне опухоли не изменена, представлена гиперэхогенным слоем. Отмечалась выраженная инфильтрация опухолью параректальной клетчатки, доходящая практически до надкостницы крестца (рис. 1 б, в). Наряду с этим в непосредственной близости от основной опухоли в параректальной клетчатке определялись гипоэхогенные образования с неровными контурами, которые были расценены как депозиты опухоли (см. рис. 1а). Кроме того, в параректальной клетчатке вы явлены два гипоэхогенных образования округлой формы с ровными четкими контура ми 1,4х1,3х1,4 и 1,0х1,0х1,1 см, которые представляли собой увеличенные лимфатические узлы. Дано заключение о наличии опухоли прямой кишки, исходящей из ее внутренних слоев, прорастающей до надкостницы крестца.
Выполнена пункционная биопсия. При микроскопическом исследовании биопсийного материала выявлено, что кусочки опухолевой ткани имеют строение периферической мелкоклеточной В-клеточной лимфомы.
Заключительный диагноз: периферическая мелкоклеточная В-клеточная лимфома прямой кишки.
При данной патологии хирургические методы лечения нецелесообразны. Предпочтение отдается химиотерапевтическому лечению.
В течение последующих 3 месяцев в Российском онкологическом научном центре РАМН проведено два курса химиотерапевтического лечения с ярко выраженным положительным эффектом. В результате достиг нута полная резорбция опухоли. В настоящее время состояние больного остается удовлетворительным.
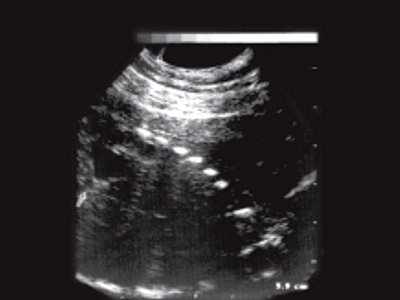
Спустя 1,5 года после начала терапии при контрольном ТРУЗИ стенки прямой кишки имели обычное строение, элементов опухоли не определялось (рис. 2).
Заключение
Одной из основных задач эхографии является возможность определения характера объемного образования, его взаимоотношения с окружающими органами и тканями.
В выполненном исследовании основной отличительной особенностью данной опухоли от аденокарциномы прямой кишки явилась визуализация неизмененного гиперэхогенного слизистого слоя между поверхностью датчика и самой опухолью.
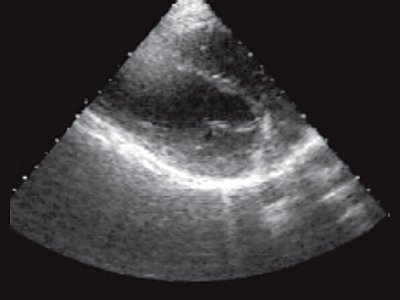
При неизмененной слизистой оболочке прямой кишки и наличии опухолевидного образования в толще ее стенки, кроме лимфосаркомы следует думать о такой патологии, как лейомиосаркома, липома, ангиома, гемангиоэпителиома прямой кишки, воспалительные заболевания. Для липом и сосудистых опухолей характерна более высокая эхогенность, чем при лимфосаркоме. Для лейомиосаркомы характерна низкая эхогенность, но более четкие и ровные контуры [20]. Острые парапроктиты (рис. 3) в стадии инфильтрации имеют более высокую эхогенность и звукопроводимость, неоднородную внутреннюю структуру, а после формирования капсулы они становятся практически анэхогенными, четко отграниченными от окружающих тканей.
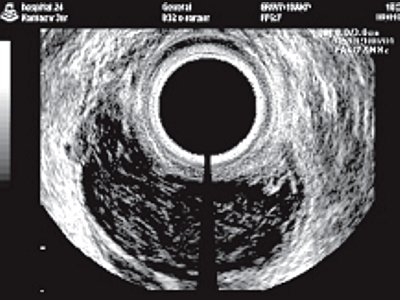
Рис. 3. Задний подковообразный острый парапроктит. В отличие от лимфосаркомы имеются четкие контуры образования, расположенного кзади от стенок прямой кишки, хорошо видны плотные стенки, дистальное усиление эхосигнала.
Результаты гистологического исследования дают основания предположить, что эта опухоль возникла из лимфатического узла параректальной клетчатки и распространилась за его пределы. В связи с тем, что рост опухоли происходил в сторону просвета прямой кишки, создавалось ложное впечатление о возникновении патологического процесса из ее стенки. Однако выявление при ТРУЗИ и ректороманоскопии нормальной слизистой позволило исключить первичное поражение этого органа.
В заключение следует отметить, что правильный диагноз лимфомы прямой кишки представляет довольно сложную задачу. Однако при интенсивном опухолевом росте в параректальной клетчатке с поражением стенок прямой кишки, низкой эхогенности опухоли при одновременном отсутствии поражения со стороны слизистой можно вы сказать предположение о наличии лимфо саркомы прямой кишки.
Литература
- The cell origin in Hodgkin's disease / V. Diehl, C. vonKalle et al. // Semin Oncol.17 :660672, 1990.
- Slivnik D.J., Nawrocki J.F. Immunology and cellular biology of Hodgkin's disease // Hematol Oncol Clin N AM 3:205220. 1989.
- DeVita V.T., Jaffe E.S. Lymphocytic lymphomas: In DeVita VT, Hellman S, Rosenberg SA (eds.) Cancer. Principles and practice of oncology, ed 3.
- Cantor K.P., Fraumeni J.F. Distribution of non Hodgkin's lymphomas in the US between 1950 and 1975 // Cancer Res. 40:26452652, 1980.
- MacMahon B. Epidermiological evidence of the nature of Hodgkin's disease, Cancer 10:10451054, 1957.
- Miller R.W., Beebe G.W. Infectious mononucleosis and the empirical risk of cancer // J. NCI. 50: 315321, 1973.
- Connoly R.R., Christene B.W. A cohort study of cancer following infectious mononucleosis //Cancer Res 34:11721178, 1974.
- Rosdahl R.R., Larsen S.O., Clemmensen J. Hodgkin's disease in patients with previous mononucleosis, 30 years experience //Br. Med. J. 2:253256, 1974.
- Antibodies to EpsteinBarr virus in patients withHodgkin's disease and leukemia / T.Gottlied Stemansky, A. Vonsover, B. Ramot et al. //Cancer 36: 16401645, 1975.
- Evans A.S., Gutensohn N.M. A populationbased casecontrol study of EBVand other viral antibodies among persons with Hodgkin's disease and their siblings // Int. J. Cancer 34 149157, 1984.
- Hodgkin's disease and EpsteinBarr virus. Altered antibodies pattern before diagnosis / N. Mueller, A. Evans, N.L. Harris, et al. // N. Engl.I. Med. 320:689695, 1989.
- Prazak J. Hermanska Z. Study of HLA antigens in patients with Hodgkin's disease // Eur. J. Haematol 43: 5053, 1989.
- Penn I. The incidence of malignancies in transplant recipients // Transplant Proc 7: 323, 1975.
- Posttransplant malignant lymphoma. Distinctive morphologic features related to its pathogenesis / A.J.Matas, B.F.Hertel, J.Rosai et al. // Am. J. Med. 61:716, 1976.
- Increasing incidence of nonHodgkin's lymphomas / C.S.Rabkin, S.S.Devesa, S.H.Zahm, M.H. Gail // Semin. Hematol. 30: 286296, 1993.
- Armitage J.O. Treatment of nonHodgkin's lymphoma // NEJM 328: 10231030, 1993.
- Foucar K. Incidence and patterns of bone marrow and blood involvement by lymphoma in relationship to the LukesKollins classification // Blood 54:1417 1422, 1979.
- Руководство по гематологии под ред. А.И. Воробьева, Ю.И. Лорие, M., 1979.
- Карр Я., Хэнкок Б., Хенри Л., Уорд А. Лимфоретикулярные болезни, 1980.
- A. Shirkhoda, B.L. Madrazo. Pelvic ultrasound, 1993.

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Публикации по теме
- Современные возможности ультразвуковой диагностики новообразований предстательной железы - Минько Б.А.
- Ультразвуковая томография и доплерография в оценке эффективности лекарственного лечения рака молочной железы - Сuнюкова Г.Т.
- Возможности УЗИ при опухолях прямой кишки и контроль за их лечением на примере случая лимфосаркомы нижнеампулярного отдела прямой кишки - Канделаки С.М.
- Случай выявления рака желудка при ультразвуковом исследовании - Лемешко З.А.
- Сонографическая диагностика неходжкинских злокачественных лимфом - Бессмельцев С.С.
