Динамическое комплексное ультразвуковое исследование в оценке состояния трансплантата правой доли печени, полученного от живого родственного донора
Москва, Россия.
Рубрика: Эхография в гастроэнтерологии

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
В настоящее время трансплантация печени является единственным радикальным методом лечения при терминальных стадиях хронических диффузных заболеваний печени [1, 2]. Одним из наиболее перспективных вариантов трансплантации печени в условиях дефицита трупных донорских органов считается трансплантация правой доли печени, полученной от живого родственного донора [3, 4]. Преимуществами использования правой доли печени в качестве трансплантата являются: более постоянное анатомическое строение артериального и портального кровоснабжения правой доли; больший диаметр правой печеночной артерии, вследствие чего она более удобна для анастомозирования; конфигурация правой доли более удобна для расположения в организме реципиента при имплантации и исключает возможность смещения трансплантата в брюшной полости в послеоперационном периоде; резекция печени у донора ограничивается объемом гемигепатэктомии, при этом срединная вена остается в составе культи печени донора. Таким образом, это вмешательство является анатомически более щадящим, чем использование левой доли [5].
В мировой практике комплексное ультразвуковое исследование, включающее в себя серошкальное сканирование (В-режим), цветовое и спектральное допплеровские исследования, рассматривается как один из ведущих методов инструментальной диагностики и мониторирования при трансплантации печени [6-9]. На современном этапе опыт выполнения операций по трансплантации правой доли печени от живых родственных доноров недостаточно велик, а имеющиеся литературные данные основаны на опыте отдельных трансплантационных центров, использующих эту методику. Относительно немногочисленные зарубежные и отечественные публикации, посвященные возможностям комплексного ультразвукового исследования в оценке состояния трансплантата правой доли печени и динамическом наблюдении пациентов в различные сроки посттрансплантационного периода, противоречивы и требуют оценки с позиций собственного опыта. Все это послужило поводом для выполнения данного исследования.
Цель работы - определение ультразвуковых критериев оценки состояния трансплантата правой доли печени, полученного от живого родственного донора в различные сроки послеоперационного периода.
Материалы и методы
Материалом для данной работы стали результаты комплексного УЗИ 70 пациентов после родственной трансплантации правой доли печени. Сроки наблюдения составили от 1 мес до 6,5 лет (в среднем 23,5±20,7 мес). Средний возраст реципиентов составил 20±13 лет (от 4 лет до 61 года). Среди них было 39 детей (22 мальчика и 17 девочек) в возрасте от 4 до 16 лет (средний возраст 12,4±3 года) и 31 взрослый (13 мужчин и 18 женщин) в возрасте от 17 до 61 года (средний возраст 30,6±14,3 года). Распределение пациентов по нозологическим формам поражений печени представлено ниже.
| Нозологические формы поражений печени | Число наблюдений (%) |
|---|---|
| Цирроз печени в исходе болезни Вильсона-Коновалова | 30 (42,9) |
| Цирроз печени в исходе первичного склерозирующего холангита | 10 (14,3) |
| Цирроз печени вирусной этиологии | 6 (8,6) |
| Первичный билиарный цирроз | 6 (8,6) |
| Цирроз печени в исходе болезни Байлера | 3 (4,3) |
| Цирроз печени в исходе болезни Кароли | 3 (4,3) |
| Цирроз печени в исходе билиарной гипоплазии | 3 (4,3) |
| Цирроз печени в исходе аутоиммунного гепатита | 2 (2,9) |
| Вторичный билиарный цирроз | 2 (2,9) |
| Цирроз печени в исходе болезни Бадда-Киари | 2 (2,9) |
| Цирроз печени вследствие дефицита альфа-1 антитрипсина | 1 (1,4) |
| Аномалия развития печени с развитием цирроза печени | 1 (1,4) |
| Гепатоцеллюлярная карцинома | 1 (1,4) |
| Всего: | 70 (100) |
Комплексное УЗИ выполнялось на современных диагностических приборах c использованием абдоминальных конвексных датчиков частотой от 3,5 до 5 МГц. Для прицельных малоинвазивных манипуляций (пункции, дренирование) использовали портативный диагностический прибор со специальным линейным биопсийным датчиком.
Комплексное УЗИ проводили с использованием основных стандартных режимов сканирования: серошкальное сканирование (B-режим), цветовое допплеровское картирование скоростей и энергии кровотока, спектральное допплеровское исследование. В ряде случаев с целью лучшего пространственного представления о взаимоотношении различных анатомических структур использовали трехмерную реконструкцию ультразвукового изображений.
Первое УЗИ выполнялось после окончания операции в условиях реанимационного отделения. В течение 1-й недели после операции УЗИ проводились ежедневно. При благоприятном течении посттрансплантационного периода, в течение 2-й недели УЗИ проводились через день, а затем 1 раз в неделю вплоть до выписки из стационара. При наличии показаний УЗИ проводились чаще, иногда несколько раз в день. При необходимости выполняли малоинвазивные манипуляции под УЗ-контролем. После выписки из стационара УЗ-контроль производился 1 раз в 3-4 мес, а при наличии показаний - чаще.
Комплексное УЗИ трансплантата правой доли печени выполнялось согласно собственному разработанному протоколу и включало в себя оценку размеров и паренхимы трансплантата, сосудистых анастомозов, внутрипеченочных желчных протоков и околопеченочного пространства. В течение срока наблюдения у всех реципиентов также проводили клиническое и лабораторное мониторирование. Таким образом, результаты комплексного УЗИ дополнялись данными морфологического, эндоскопического и рентгеновского методов обследования.
Результаты
Общий вид трансплантата правой доли печени в ортотопической позиции представлен на рис. 1.
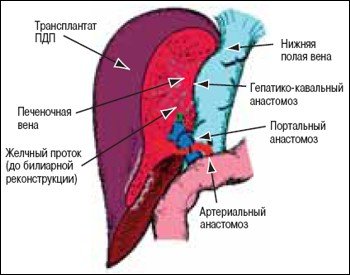
Рис. 1. Трансплантат правой доли печени в ортотопической позиции.
На основании данных, полученных при выполнении этой работы, были разработаны критерии оценки состояния трансплантата правой доли печени, отражающие благоприятное течение посттрансплантационного периода. При этом мы оценивали состояние паренхимы трансплантата, сосудистых анастомозов и внутрипеченочных желчных протоков. Интенсивность эхогенности паренхимы трансплантата правой доли печени при неосложненном течении посттрансплантационного периода равна или незначительно превышает эхогенность паренхимы правой почки (при отсутствии почечной патологии).
Оценивая состояние паренхимы трансплантата правой доли печени, выявленные изменения эхогенности разделили на диффузные и локальные. Среди локальных изменений выделили регионарные и очаговые. К диффузным изменениям паренхимы трансплантата правой доли печени отнесли равномерное снижение или повышение эхогенности, наблюдаемое во всех его отделах. Регионарными изменениями считали снижение или повышение эхогенности паренхимы трансплантата правой доли печени, определенное в одном или нескольких сегментах без изменения эхотекстуры ткани печени. Под очаговыми изменениями понимали снижение или повышение эхогенности паренхимы трансплантата правой доли печени также в одном или нескольких сегментах, сопровождающееся изменением эхотекстуры ткани печени и отграниченное от окружающей паренхимы.
Диффузное повышение эхогенности трансплантата правой доли печени было выявлено только в позднем посттрансплантационном периоде у 5 (7,1 %) пациентов и обусловлено развитием дисфункции трансплантата (рис. 2).
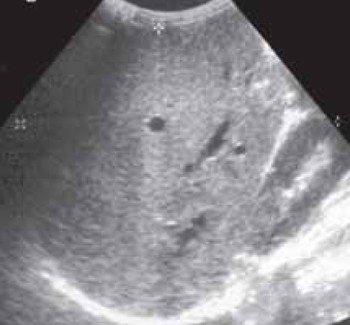
Рис. 2. Диффузное повышение эхогенности паренхимы трансплантата правой доли печени.
Регионарные изменения эхогенности паренхимы трансплантата правой доли печени в раннем посттрансплантационном периоде (30 дней) были отмечены у 3 (4,3 %) реципиентов и заключались в снижении эхогенности в области VI и VII сегментов печени (рис. 3а). В позднем посттрансплантационном периоде регионарные изменения эхогенности паренхимы трансплантата правой доли печени также были выявлены у 3 (4,3 %) пациентов, однако в данном случае имело место повышение эхогенности в области VI и VII сегментов трансплантата (рис. 3б).
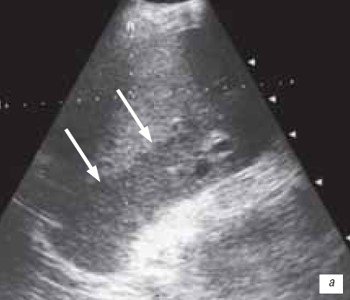
а) Снижение эхогенности в области VI и VII сегментов в раннем посттрансплантационном периоде.
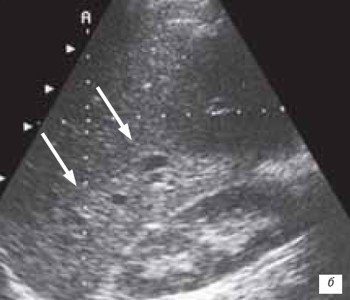
б) Повышение эхогенности в области VI и VII сегментов в позднем посттрансплантационном периоде.
Очаговые изменения паренхимы трансплантата правой доли печени выявлены только в позднем посттрансплантационном периоде у 3 (4,3 %) пациентов. Во всех наблюдениях это были острые абсцессы (рис. 4).
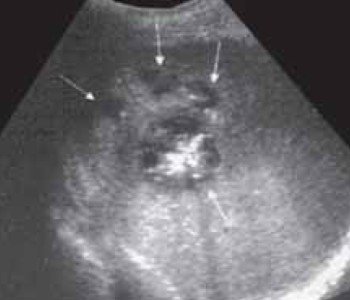
Рис. 4. Острые абсцессы в проекции V-VI сегментов трансплантата правой доли печени (стрелки).
Состояние сосудистых анастомозов оценивали на основании следующих разработанных нами критериев их нормальной функции:
- артериальный анастомоз:
отчетливая визуализация при цветовом допплеровском исследовании печеночной артерии до, в области и после анастомоза, включая мелкие (субсегментарные) ветви; отсутствие выраженных изгибов, локальных сужений или расширений; Vмакс < 2 м/с; ВА (время акселерации) < 0,08 с; РИ (резистивный индекс) - > 0,5-< 0,7; - портальный анастомоз:
отчетливая визуализация при цветовом допплеровском исследовании воротной вены до, в области и после анастомоза, включая мелкие (субсегментарные) ветви; отсутствие выраженных изгибов, локальных сужений или расширений; диаметр воротной вены > 0,4 см; гепатопетальное направление кровотока, турбулентная (в ранние сроки посттрансплантационного периода) или монофазная форма допплеровской кривой; - гепатико-кавальный анастомоз:
отчетливая визуализация области анастомоза; диаметр печеночных вен в области анастомоза > 0,6 см; форма кровотока в печеночных венах HV0 или HV1; Vмакс < 1,0 м/с; отсутствие локальных сужений нижней полой вены, правильность ее хода, правильное направление кровотока.
На основании этих критериев оценки нормально функционирующих сосудистых анастомозов были выявлены следующие виды их дисфункции.
УЗ-признаки тромбоза печеночной артерии определены при допплеровском УЗИ у 1 (1,4 %) пациента в раннем посттрансплантационном периоде на основании отсутствия артериального кровотока в воротах трансплантата и в его периферических отделах.
Стеноз печеночной артерии в раннем посттрансплантационном периоде диагностирован у 1 (1,4 %) пациента, а в позднем посттрансплантационном периоде еще у 1 (1,4 %) пациентки. В первом наблюдении в качестве критериев стеноза печеночной артерии использовали снижение РИ < 0,5 и увеличение ВА > 0,08 с [13]. Во втором наблюдении стеноз печеночной артерии был диагностирован на основании локального увеличения скорости кровотока в печеночной артерии > 2 м/с и снижения РИ < 0,5 дистальнее места стеноза (рис. 5 а). В обоих случаях данные УЗИ были подтверждены при проведении спиральной КТ (рис. 5 б).
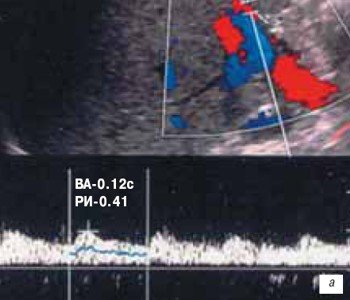
а) Спектральное допплеровское исследование.
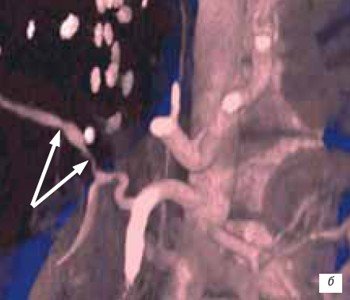
б) КТ, трехмерная реконструкция.
Неокклюзирующий тромбоз воротной вены в раннем посттрансплантационном периоде был выявлен у 1 (1,4 %) пациентки на основании визуализации при серошкальном и цветовом допплеровском исследованиях тромба в просвете задней ветви правой воротной вены, который неполностью обтурировал просвет этого сосуда (рис. 6 а, б).
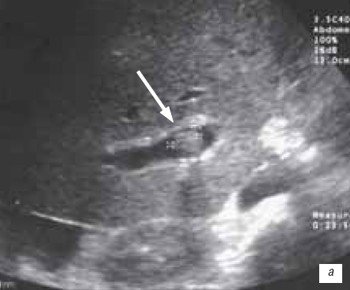
а) Сканирование в B-режиме.
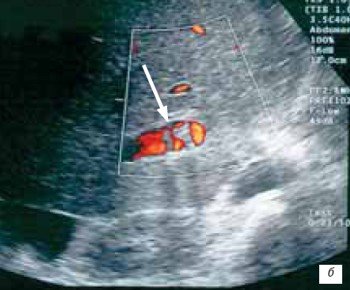
б) Картирование в режиме энергетического допплера.
Стеноз воротной вены в области формирования портального анастомоза по данным УЗИ был выявлен у 2 (2,8 %) пациентов в позднем посттрансплантационном периоде. Стеноз воротной вены был диагностирован на основании следующих критериев: наличие сужения в области портального анастомоза; увеличение линейной скорости кровотока в зоне сужения в 3 раза и более по сравнению с престенотическим участком; турбулентный характер кровотока дистальнее места стеноза (рис. 7 а, б).
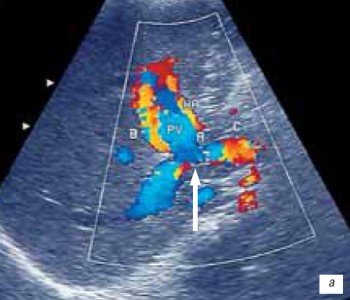
а) В режиме цветного допплеровского картирования.

б) Спектральное допплеровское исследование.
Стеноз нижней полой вены был диагностирован при УЗИ в раннем посттрансплантационном периоде у 1 (1,4 %) реципиента, оперированного по поводу цирроза печени в исходе болезни Бадда-Киари. Критерии диагностики в данном случае - сужение до 0,5 см просвета нижней полой вены и отсутствие кровотока ниже места наложения гепатико-кавального анастомоза при допплеровском УЗИ в течение первых 5 сут посттрансплантационного периода (рис. 8). Через 2 мес после операции при допплеровском УЗИ было отмечено появление паравертебральных венозных коллатералей в качестве компенсации оттока нижней полой вены.
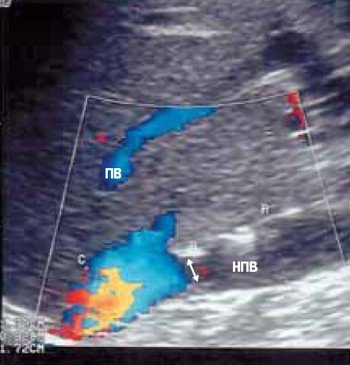
Рис. 8. Стеноз нижней полой вены ниже места наложения гепатико-кавального анастомоза
ПВ - печеночная вена;
НПВ - нижняя полая вена.
При УЗИ в нашей серии наблюдений в раннем посттрансплантационном периоде затеки желчи около раневой поверхности трансплантата были выявлены у 13 (18,5 %) реципиентов (рис. 9).
Рис. 9. Скопление желчи около нижнемедиальной поверхности трансплантата в раннем послеоперационном периоде.
В позднем посттрансплантационном периоде скопление желчи около нижнемедиальной поверхности трансплантата было выявлено у 1 (1,4 %) пациентки через 6 мес после трансплантации правой доли печени. Критерием нормального состояния внутрипеченочных желчных протоков трансплантата считали диаметр сегментарных внутрипеченочных желчных протоков не более 2 мм.
Признаки билиарной гипертензии в виде расширения внутрипеченочных желчных протоков > 0,2 cм в раннем посттрансплантационном периоде были выявлены у 23 (32,9 %) пациентов. Из них умеренное расширение внутрипеченочных желчных протоков (от 0,3 до 0,7 см) диагностировано у 21 пациента, а выраженное расширение внутрипеченочных желчных протоков - > 0,8 см - у 2 (рис. 10 а-в).
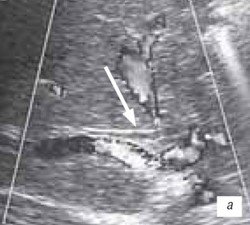
а) 5 сутки (d-0,28 см).
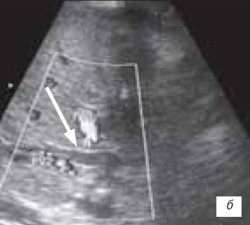
б) 12 сутки (d-0,78 см).
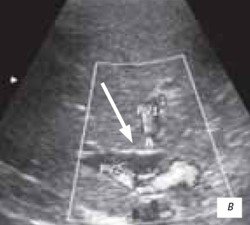
в) 22 сутки (d-1,2 см).
По данным УЗИ в позднем посттрансплантационном периоде расширение внутрипеченочных желчных протоков было выявлено у 46 (65,7 %) реципиентов. Из них умеренное расширение желчных протоков - от 0,3 до 0,7 см диагностировано у 27 реципиентов, выраженное расширение > 0,8 см обнаружено у 19 реципиентов.
У пациентов с расширением внутрипеченочных желчных протоков трансплантата билиарный "сладж" (от англ. sludge - осадок, грязь) в позднем посттрансплантационном периоде был выявлен у 7 (10 %) реципиентов. В 6 наблюдениях "сладж" диффузно заполнял просвет одного или нескольких расширенных желчных протоков. При этом у 2 пациентов билиарный "сладж" в просвете протоков давал за собой акустическую тень (рис. 11 а). Это позволило предположить наличие в его составе мелких конкрементов, что и было подтверждено при проведении реконструктивных операций. В одном наблюдении в расширенном до 1,2 см внутрипеченочном желчном протоке визуализировались округлые гиперэхогенные образования, не дававшие за собой акустической тени (рис. 11 б).
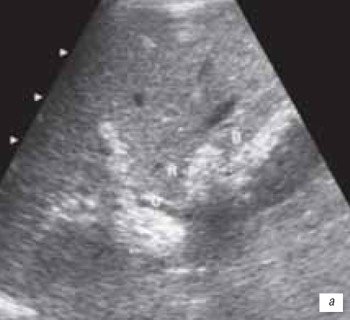
а) Билиарный "сладж" дающий акустическую тень.
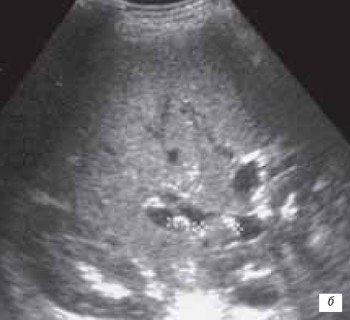
б) Билиарный "сладж" не дающий акустическую тень.
Обсуждение
В настоящее время в литературных источниках отсутствует понятие регионарных изменений эхогенности паренхимы трансплантата. Паренхиматозные осложнения разделяют только на очаговые и диффузные [8], но мы считаем, что введение понятия регионарных изменений эхогенности паренхимы позволяет более точно охарактеризовать выявленные при УЗИ изменения [9]. Также отсутствуют сведения о частоте развития паренхиматозных осложнений.
В нашей серии наблюдений диффузное повышение эхогенности трансплантата правой доли печени было отмечено у 5 (7,1 %) пациентов в позднем посттрансплантационном периоде. Выявленные изменения сопровождались повышением уровня трансаминаз, ферментов холестаза и билирубина и были обусловлены развитием дисфункции трансплантата. Мы согласны с мнением некоторых авторов [7, 10], считающих, что при выявлении диффузных изменений паренхимы трансплантата УЗИ не всегда позволяет установить причину развития данного состояния. В таких случаях, наряду с данными УЗИ, необходим тщательный анализ клинических и лабораторных показателей, а при их неспецифичности окончательный ответ может быть получен только после морфологического исследования биоптата ткани печени.
Регионарные изменения эхогенности паренхимы трансплантата правой доли печени, выявленные у 3 (4,3 %) реципиентов в раннем посттрансплантационном периоде и у 3 (4,3 %) реципиентов в позднем посттрансплантационном периоде, не сопровождались развитием дисфункции трансплантата, и ретроспективно были расценены нами как следствие регионарного нарушения кровообращения в указанных сегментах. Литературные данные по этому вопросу отсутствуют, и наши предположения нуждаются в дальнейшем исследовании.
Выявление очаговых изменений эхогенности паренхимы трансплантата правой доли печени (4,3 %), в наших наблюдениях это были острые абсцессы, способствовало установлению причин фебрильной лихорадки, повышения ферментов цитолиза и холестаза и определило дальнейшую тактику лечения.
Обнаруженные УЗ-признаки тромбоза печеночной артерии подтверждены при релапаротомии, выполненной с целью реконструкции артериального анастомоза. По нашим данным, процент этого серьезного осложнения несколько ниже, чем в исследованиях наших зарубежных коллег [11, 12], которые сообщают о более высокой частоте развития тромбозов печеночной артерии, составляющей от 1,7 до 26 %. Это можно объяснить совершенствованием хирургической техники наложения артериального анастомоза.
Определение стеноза печеночной артерии в раннем посттрансплантационном периоде способствовало определению дальнейшей тактики лечения (назначение гепарина с целью профилактики развития тромбоза печеночной артерии).
При выявлении во внутрипеченочных ветвях печеночной артерии кровотока типа "tardus-parvus" (РИ < 0,5, ВА > 0,08) для уточнения вида дисфункции артериального анастомоза (стеноз печеночной артерии или ее тромбоз с формированием коллатералей) мы считаем необходимым проведение КТ с контрастным усилением.
Выявление различных видов дисфункции портального анастомоза (тромбоз передней ветви воротной вены - 1,4 %, стеноз воротной вены в области наложения анастомоза - 2,9 %) и нижней полой вены (стеноз нижней полой вены - 1,4 %) не потребовали проведения уточняющих методов исследования.
В нашей серии наблюдений билиарные осложнения после родственной трансплантации печени занимали лидирующее положение среди всех прочих, что согласуется с мнением зарубежных исследователей [14].
В структуре билиарных осложнений в раннем посттрансплантационном периоде наиболее часто встречаются желчные затеки [9, 15, 16]. Это связано с наличием обширной раневой поверхности трансплантата правой доли печени и наличием на ней устьев мелких внутрипеченочных желчных протоков. В наших наблюдениях затеки желчи около раневой поверхности трансплантата были выявлены у 13 (18,5 %) пациентов. Из них у 12 пациентов желчные затеки обнаружены в раннем посттрансплантационном периоде, а у 1 пациентки - в позднем. Комплексное УЗИ позволяет не только своевременно определять наличие желчных затеков, но и оценивать возможность проведения малоинвазивных манипуляций, что способствует выработке дальнейшей тактики лечения (пункция, дренирование, релапаротомия). Таким образом, 8 (11,4 %) пациентам были проведены пункции выявленных скоплений под УЗ-контролем с последующим наружным дренированием, 5 (7,1 %) пациентов были повторно оперированы по поводу недренируемых скоплений желчи, которые невозможно было пунктировать и дренировать чрескожно.
Основная проблема позднего посттрансплантационного периода - расширение внутрипеченочных желчных протоков, вызванное формированием стриктур билиарных анастомозов или же наличием "отключенных" внутрипеченочных желчных протоков. Под термином "отключенный" желчный проток мы понимаем сегментарный желчный проток трансплантата, который был ушит в процессе герметизации культи и соответственно не был включен в состав билиарного анастомоза. На основании данных УЗИ по поводу стриктур билиарных анастомозов выполнено 11 билиарных реконструкций 8 (11,4 %) пациентам. В связи с наличием "отключенных" желчных протоков билиарные реконструкции произведены 5 (7,1 %) пациентам.
Выявление при УЗИ билиарного "сладжа" в просвете расширенных внутрипеченочных желчных протоков (10 %) определяло дальнейшую тактику лечения пациентов (назначение препаратов урсодезоксихолевой кислоты, ацетилцистеина), а проведение динамического УЗИ позволяло оценивать эффективность проводимой медикаментозной терапии и принимать решение о необходимости выполнения билиарной реконструкции.
Выводы
Комплексное УЗИ, включающее в себя серошкальное сканирование, цветовое и спектральное допплеровские исследования, является основным инструментальным методом, позволяющим своевременно и достоверно оценивать состояние трансплантата правой доли печени в различные сроки посттрансплантационного периода (размеры, эхоструктуру, состояние сосудистых анастомозов и внутрипеченочных желчных протоков).
Разработанные критерии оценки нормально функционирующих сосудистых анастомозов позволяют достоверно диагностировать наличие их дисфункции.
УЗИ трансплантата правой доли печени - основной метод мониторирования состояния желчных протоков, позволяющий достоверно диагностировать наличие билиарных осложнений, а также оценивать возможность проведения лечебно-диагностических малоинвазивных манипуляций и осуществлять динамический контроль эффективности проводимого лечения.
Литература
- Готье С.В. Ортотопическая трансплантация печени в хирургическом лечении ее диффузных и очаговых заболеваний // Дис. ... д.ра мед. наук. - М., 1996. - 345 с.
- Carithers R.L.J. Liver transplantation // Liver transplantation. - 2000. - Vol. 6, N1. - P. 122-135.
- Gautier S., Tsiroulnicova O., Filin A. et al. Right hepatic lobe for living related grafting // Hepato-Gastroenterology. - 1998. - Vol. 45. - Suppl.II. - P.CCCLXXX.
- Marcos A., Fisher R.A., Ham J.R. et al. Right lobe living donor liver transplantation. // Transplantation. - 1999. - Vol. 68(6). - P. 798-803.
- Готье С.В., Цирульникова О.М., Филин А.В. и др. Опыт 25 трансплантаций правой доли печени от живого родственного донора // Анналы РНЦХ РАМН. - 2002. - Вып. 11. - С. 30-36.
- Камалов Ю.Р. Абдоминальное комплексное ультразвуковое исследование при опухолевых поражениях печени и ее трансплантации // Дис. ... д.ра мед. наук. - М., 2000. - 319 с.
- Hussain H.K., Nghiem V.H. Imaging of hepatic transplantation // Clinics in liver disease. - 2002. - Vol. 6 (1).
- Crossin J.D., Muradali D., Wilson S.R. US of liver transplants: normal and abnormal // Radiographics. - 2003. - Vol. 23. - N 5. - P. 1093-1114.
- Крыжановская Е.Ю. Комплексное ультразвуковое исследование трансплантата правой доли печени от живого родственного донора // Дис. ... канд. мед. наук. - М., 2005. - 127 с.
- Turetschek K., Schima W., Stift A. Diagnostic imaging after liver transplantation // Radiologe. - 1997. - Vol. 37(3). - P. 197.204.
- Miller C.M., Gongolesi G.E., Florman S. et al. One hundred nine living donor liver transplants in adults and children: a single.center experiance // Annuls of Surgery. - 2001. - Vol. 234. - N 3.
- Dalgic A., Dalgic B., Demirogullari B. et al. Clinical approach to graft hepatic thrombosis following living related liver transplantation // Pediatr.Transplant. - 2003. - Vol. 7(2). - 149-52.
- Dodd G. III, Memel D., Zajko A. et al. Hepatic artery thrombosis and stenosis in transplant recipients: Doppler diagnosis with resistive index and systolic acceleration time // Radiology. - 1994. - Vol. 192. - P. 657-661.
- Ishiko T., Egawa H., Kasahara M. et al. Duct-to-duct biliary reconstraction in living donor liver transplantation // Ann Surg. - 2002. - Vol. 236(2). - P. 235-40.
- Testa G., Malago M., Valentin-Gamazo C. et al. Biliary anastomosis in living related liver transplantation using the right liver lobe: techniques and complications // Liver Transplanation. - 2000. - Vol. 6(1).
- Shaw A.S., Ryan S.M., Beese R.C. et al. Ultrasound of non-vascular complications in the post liver transplant patient // Clinical Radiology. - 2003. - Vol. 58. - P. 672-680.

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Публикации по теме
- Возможности инвазивной ультразвуковой диагностики острого панкреатита - Мамошин А.В.
- Ультразвуковой метод исследования в оценке эффективности лечения больных геморроем - Орлова Л.П.
- Динамическое комплексное ультразвуковое исследование в оценке состояния трансплантата правой доли печени, полученного от живого родственного донора - Крыжановская Е.Ю.
- Особенности гемодинамики сосудов брюшной полости у пациентов, страдающих язвенной болезнью, по данным ультразвуковой допплерографии - Арутюнов А.Г.
- Экспресс-диагностика дуодено-гастрального рефлюкса с помощью сонографии и трансиллюминационого мониторинга - Сигал З.М.
