Новые ультразвуковые технологии в оценке постнатального прогноза при диафрагмальной грыже у плода
Кафедра детской хирургии РНИМУ им. Н.И. Пирогова, Москва.
Детская клиническая больница им. Н.Ф. Филатова, Москва.
Кафедра акушерства и гинекологии ФППОВ I МГМУ им. И.М. Сеченова, Москва.
Рубрика: Эхография в акушерстве

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Диафрагмальная грыжа - это корригируемый порок развития, который хорошо диагностируется до родов. Главная проблема заключается в составлении постнатального прогноза. Около 40% новорожденных с диафрагмальной грыжей погибают от гипоплазии легочной ткани и легочной гипертензии, поэтому точность дородовой оценки размеров легких плода и функциональных резервов компрессированной легочной ткани играет важную роль в этом процессе [1, 2]. Целью настоящей работы явилось изучение возможностей применения трехмерного УЗИ в оценке состояния легких при диафрагмальной грыже и прогнозировании постнатальных исходов при дородовой диагностике этого порока развития.
Материалы и методы
С целью улучшения пренатального консультирования беременных с корригируемыми пороками развития у плода, в том числе, с диафрагмальной грыжей, в течение года (с августа 2011 г. по август 2012 г.) на базе отделения ультразвуковой диагностики многопрофильной детской клинической больницы проводились совместные консультации детского хирурга и врача ультразвуковой диагностики. На консультацию приглашались пациентки, у которых при ультразвуковом обследовании в учреждениях второго уровня было заподозрено и/или подтверждено наличие у плода пороков развития хирургического профиля. Всего на консультативном приеме обследовано 18 женщин с диафрагмальной грыжей у плода, что составило 14,8% от общего количества проконсультированных за этот период и 57,2% от всех новорожденных, оперированных в отделении хирургии по поводу диафрагмальной грыжи за указанный период. Срок консультации варьировал от 16 до 37 нед и в среднем составил 31 нед 2 дня. До 22 нед обратились 2 (12%) пациентки, в 22-31 нед - 4 (24%), после 32 нед - 11 (64%). Средний срок диагностики диафрагмальной грыжи на первом этапе составил 26,0 нед (13-36 нед), при этом до 14 нед было диагностировано 2 (12%) случая, до 22 нед - 2 (12%), в 22-31 нед - 7 (41%), после 32 нед - 6 (35%).
Всем беременным проведено экспертное ультразвуковое исследование с измерением размеров легких, а также изучение взаиморасположения органов брюшной и грудной полости. Особое внимание уделялось положению печени и степени ее смещения в грудную полость. Во всех случаях была получена объемная информация и сохранена в памяти ультразвукового аппарата для дальнейшего анализа в режиме off line (без пациента). Основные исследования проводились на современных ультразвуковых приборах, включая Accuvix-V20 (Samsung Medison).
При пролонгировании беременности пациентки получали направление на родоразрешение в специализированный акушерский стационар. Всем новорожденным на первом этапе оказывалась реанимационная помощь в родовспомогательных учреждениях и после стабилизации состояния они переводились в хирургическое отделение для оперативного лечения.
В конечный анализ включены 14 из 18 случаев пренатальной диагностики диафрагмальной грыжи. В 2 клинических наблюдениях беременность по желанию семьи была прервана по медицинским показаниям, в 1 диагноз диафрагмальной грыжи снят, еще в 1 при консультативном осмотре у плода дополнительно были выявлены множественные пороки развития (плод антенатально погиб в III триместре беременности). В 7 из 14 случаев новорожденные погибли на этапе оказания помощи в родовспомогательных учреждениях, в 7 - оперированы: из них 2 закончились летальным исходом в связи с осложнениями, связанными с гипоплазией и гипертензией легких; 5 - выписаны в удовлетворительном состоянии после операции.
Результаты и обсуждение
В пренатальном периоде легкие находятся в сжатом состоянии и не выполняют своей основной функции (дыхание), поэтому провести до родов объективную оценку их функционального состояния нельзя. Даже в случае нормального развития плода и отсутствия каких-либо анатомических изменений в легких с уверенностью предсказать их абсолютную функциональную полноценность в периоде новорожденности невозможно. При наличии диафрагмальной грыжи степень внутриутробной компрессии легочной ткани значительно возрастает, что еще более затрудняет прогноз.
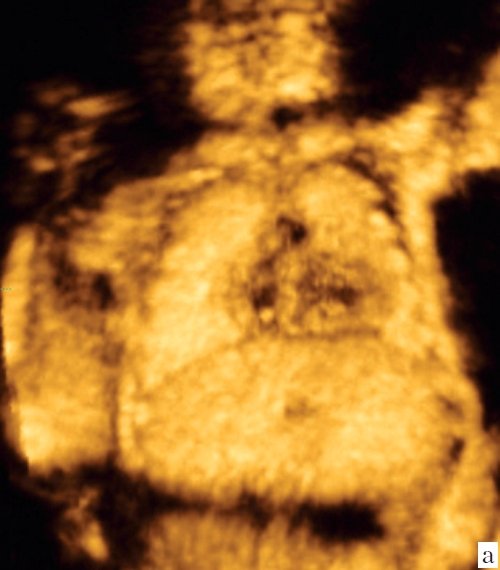
Объем легких теоретически можно оценить в режиме 2D, однако с введением в клиническую практику новых ультразвуковых технологий появилась надежда, что теперь это измерение можно делать точнее и проще. Действительно, использование программы VOCAL (Virtual Organ Computer-aided AnaLysis) позволяет получить фактически виртуальный "слепок" легких (рис. 1). Для этого объем грудной клетки следует получить в 3D режиме в сагиттальной плоскости, когда плод расположен лицом к датчику. Желательно соблюдать следующие правила: датчик слегка наклонить к голове для лучшей визуализации диафрагмы, использовать высокое качество изображения и гармоники, величина угла захвата изображения от 40 до 85º в зависимости от срока.
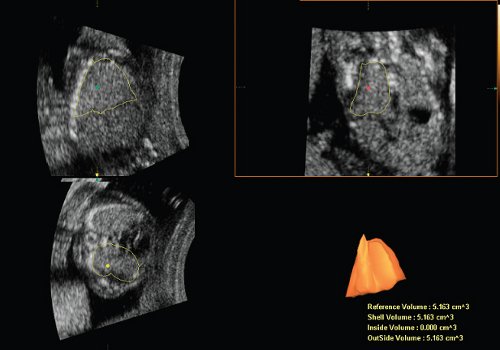
Рис. 1. Реконструкция здорового правого легкого и расчет его объема с применением программы VOCAL.
Далее формирование объемного изображения необходимо производить путем последовательных поворотов изображения легкого, каждый из которых составляет 30º. Ось вращения должна проходить через верхушку легкого и точку, максимально близкую к диафрагме. Контур легкого лучше обводить вручную. Стартовой позицией для вращения следует выбирать максимальный переднезадний диаметр легкого [2].
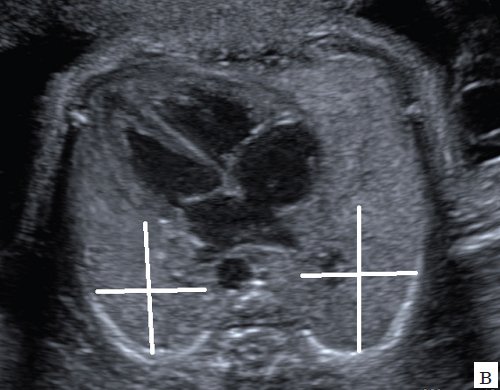
На первый взгляд, эта методика не очень сложна, однако правильно провести все этапы объемной реконструкции можно только при высоком качестве первично полученного объема. Даже при отсутствии патологии легких существует много факторов, затрудняющих визуализацию этого органа и влияющих на качество объемной информации. Прежде всего это срок беременности. До 32 нед неудачными для дальнейшей обработки являются 3-7% от всех сохраненных объемов, тогда как после этого срока - около 30%. Кроме того, к таким факторам относятся маловодие, плохая визуализация плода при ожирении пациентки, неудобное (например, поперечное) положение плода. Диафрагмальная грыжа сама по себе резко ухудшает визуализацию легких в связи с их компрессией (рис. 2) [3].
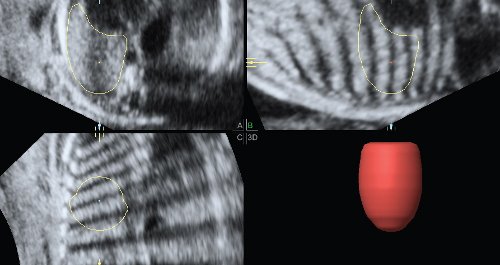
Рис. 2. Измерение объема контралатерального легкого при левосторонней диафрагмальной грыже. Тень от ребер мешает визуализации границ компрессированного легкого.
В нашем исследовании большинство консультаций (64%) было проведено после 32 нед в связи с поздней (средний срок 26 нед) диагностикой диафрагмальной грыжи, поэтому качество объемной информации в целом оказалось невысоким. Тем не менее в 11 из 14 случаев мы имели возможность получить дополнительные сведения при ретроспективном анализе.
Даже при нормальной анатомии органа и при отсутствии факторов, затрудняющих визуализацию, расхождение в оценке объема легких между специалистами и даже между измерениями одного и того же врача может быть очень существенным. Так, на предварительном этапе подготовки к этой работе разница в результатах при оценке объема нормального легкого одним врачом достигала 17,7%, а при реконструкции контралатерального легкого при диафрагмальной грыже - 25,2%. Кроме того, сам процесс реконструкции объема требует серьезных навыков и немалого свободного времени, что ограничивает возможность его клинического применения.
В рамках настоящего исследования мы использовали более традиционные методы оценки легких. Еще в середине 90-х гг. ХХ века была предложена методика пренатального прогнозирования сердечнолегочных осложнений при наличии диафрагмальной грыжи по степени компрессии контралатерального, т.е. условно здорового, легкого. Наиболее популярным критерием оценки постнатального прогноза при диафрагмальной грыже с тех пор стал LHR (lung-head ratio, легочноголовное отношение или ЛГО). Первоначально правое (условно здоровое) легкое при левосторонней диафрагмальной грыже измеряли в срок до 25 нед путем умножения максимальных диаметров, и полученный показатель соотносили с окружностью головы, измеренной при сканировании в стандартной аксиальной плоскости для оценки бипариетального размера (четкая визуализация М-эхо и задних рогов боковых желудочков, расположение полости прозрачной перегородки на расстоянии 1/3 от лобной кости) [4].
В течение последующих лет были проведены многочисленные исследования, направленные на изучение возможностей предложенного метода не только во II, но и в III триместре беременности. Результаты, полученные многими исследователями, существенно отличаются в связи с разными сроками обследования, небольшим количеством пациентов в нескольких сериях исследований, с затруднениями при оценке легкого при правосторонней диафрагмальной грыже и при перемещении в грудную полость печени, что вызывает более сильную компрессию. Несмотря на определенные расхождения в результатах, во многих работах было установлено, что при ЛГО≤1,5 прогноз для новорожденного можно расценить как неблагоприятный или крайне сомнительный, тогда как показатель >2 свидетельствует о хорошем постнатальном прогнозе [5-9].
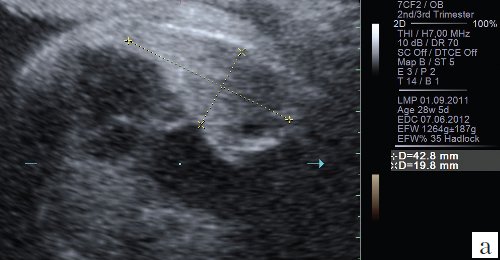
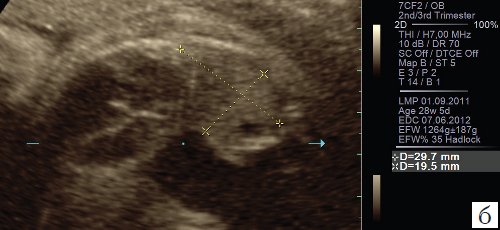
Для уменьшения расхождения в оценке ЛГО в норме и при диафрагмальной грыже группой авторов под руководством С. Peralta и K. Nikolaides [2] произведено сравнение возможных методов измерения легких. Было доказано, что метод трассировки (длина контура) дает наименьшие расхождения в измерениях между специалистами; метод двух перпендикуляров (перемножение максимальных диаметров) является наиболее популярным, но в неопытных руках может существенно (до 45%) завышать размеры легкого, метод с включением в расчет переднезаднего размера легкого наименее воспроизводим, поскольку нет точных ориентиров установки калиперов переднезаднего размера (рис. 3).
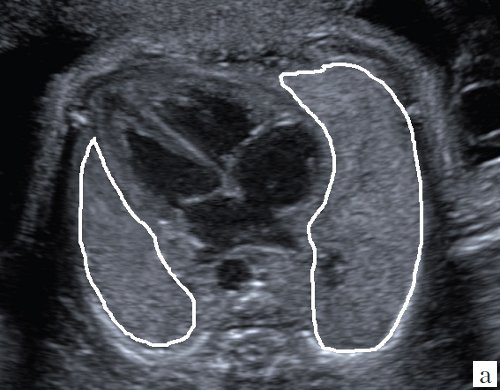
а) Метод трассировки.
б) Метод двух перпендикуляров (метод максимальных диаметров).
в) Метод оценки переднезаднего размера.
Этими же авторами были разработаны номограммы площади и ЛГО для правого и левого легкого в норме для каждой недели беременности с 12 нед до 32 нед (табл. 1) и дополнительно предложены формулы для расчета нормальной для срока площади легкого при любом из указанных трех способов измерения (табл. 2).
| Срок, нед | Левое легкое | Правое легкое | ||
|---|---|---|---|---|
| площадь, мм² | ЛГО | площадь, мм² | ЛГО | |
| 12 | 36 (20-51) | 0,38 (0,21-0,54) | 58 (44-71) | 0,53 (0,21-0,85) |
| 13 | 47 (26-68) | 0,50 (0,31-0,69) | 69 (42-96) | 0,72 (0,37-1,07) |
| 14 | 62 (36-89) | 0,62 (0,40-0,84) | 88 (48-129) | 0,90 (0,51-1,29) |
| 15 | 82 (49-114) | 0,74 (0,49-0,98) | 115 (61-169) | 1,08 (0,65-1,50) |
| 16 | 104 (63-144) | 0,85 (0,57-1,12) | 148 (80-215) | 1,25 (0,79-1,70) |
| 17 | 130 (83-177) | 0,95 (0,63-1,26) | 186 (105-267) | 1,41 (0,92-1,90) |
| 18 | 158 (105-213) | 1,06 (0,73-1,38) | 229 (134-323) | 1,56 (1,04-2,09) |
| 19 | 188 (125-252) | 1,15 (0,80-1,51) | 275 (168-383) | 1,71 (1,15-2,28) |
| 20 | 220 (148-293) | 1,25 (0,86-1,63) | 325 (204-447) | 1,86 (1,26-2,45) |
| 21 | 254 (172-335) | 1,33 (0,92-1,74) | 378 (243-512) | 1,99 (1,36-2,62) |
| 22 | 288 (196-380) | 1,42 (0,98-1,86) | 432 (283-580) | 2,12 (1,45-2,79) |
| 23 | 323 (220-425) | 1,50 (1,03-1,96) | 486 (325-648) | 2,24 (1,54-295) |
| 24 | 358 (244-471) | 1,57 (1,08-2,06) | 541 (366-716) | 2,36 (1,62-3,10) |
| 25 | 392 (268-517) | 1,64 (1,12-2,16) | 595 (406-783) | 2,47 (1,70-3,24) |
| 26 | 426 (290-563) | 1,71 (1,16-2,25) | 647 (445-849) | 2,57 (1,76-3,38) |
| 27 | 459 (310-609) | 1,77 (1,19-2,34) | 697 (482-913) | 2,67 (1,83-3,51) |
| 28 | 491(328-653) | 1,82 (1,22-2,42) | 744 (515-973) | 2,76 (1,88-3,51) |
| 29 | 521 (344-697) | 1,87 (1,25-2,50) | 787 (545-1029) | 2,84 (1,93-3,75) |
| 30 | 548 (358-738) | 1,92 (1,27-2,58) | 825 (569-1081) | 2,92 (1,97-3,86) |
| 31 | 573 (368-777) | 1,96 (1,28-2,65) | 858 (589-1127) | 2,99 (2,01-3,97) |
| 32 | 594 (374-814) | 2,00 (1,29-2,71) | 885 (602-1167) | 3,05 (2,03-4,07) |
| Метод измерения | Правое легкое при левосторонней диафрагмальной грыже | Левое легкое при правосторонней диафрагмальной грыже |
|---|---|---|
| Метод двух перпендикуляров (метод максимальных диаметров) | -3,4802+(0,3995xСБ)- -(0,0048xСБxСБ) |
-2,5957+(0,3043xСБ)- -(0,0042xСБxСБ) |
| Метод оценки переднезаднего диаметра | -3,1597+(0,3615xСБ)- -(0,0041xСБxСБ) |
-1,0224+(0,1314xСБ)- -(0,0011xСБxСБ) |
| Метод трассировки | -2,3271+(0,27xСБ)- -(0,0032xСБxСБ) |
-1,4994+(0,1778xСБ)- -(0,0021xСБxСБ) |
Кроме того, были определены правила стандартизации измерений легких плода при диафрагмальной грыже.
- Измерение должно проводиться на уровне четырехкамерного среза сердца.
- Условно здоровое легкое должно располагаться ближе к датчику, чем легкое со стороны грыжи.
- Датчик следует располагать так, чтобы ультразвуковой сигнал шел параллельно ребрам по межреберному пространству во избежание тени, падающей на легкое.
- По получению оптимального среза для измерения (хорошо видны все опознавательные точки) изображение должно быть зафиксировано и затем увеличено так, чтобы аксиальный план занимал весь экран.
- Контралатеральное легкое можно измерить одним из трех способов, перечисленных выше, и затем полученный результат разделить на значение окружности головы для расчета ЛГО. Предпочтение следует отдавать методу трассировки, как наиболее воспроизводимому, особенно в условиях плохой визуализации легкого при диафрагмальной грыже. Необходимо следить за тем, чтобы миокард не входил в измеряемую часть изображения.
- После получения ЛГО следует разделить его на значение ЛГО, соответствующее средним нормативным значениям для срока, при котором проводится исследование.
- Минимальное количество измерений легких для достижения стабильного результата должно быть не менее 70. Желательно, чтобы врач, проводящий измерения, прошел курс специальной подготовки у врача-эксперта.
В нашем исследовании во всех случаях проводилась оценка контралатерального легкого по описанной выше методике двух перпендикуляров с использованием 2D режима и сохранялось двухмерное изображение с положением калиперов, фиксирующих размеры легкого. При получении значений ЛГО≤1,5 постнатальный прогноз расценивался как крайне сомнительный. В момент исследования объемная информация фиксировалась в архиве ультразвукового аппарата, но не обрабатывалась.
У 14 пациенток, включенных в исследование, ЛГО варьировало от 0,7 до 2,7, среднее значение составило 1,67. В 6 случаях ЛГО было менее 1,5 и 4 детей умерли на дооперационном этапе, 2 - после операции, в 3 случаях показатель превышал 1,5, но дети умерли до перевода в хирургический стационар. В 5 случаях ЛГО было более 1,5 и все дети были успешно прооперированы. Случаев, когда ЛГО было ≤1,5 и дети хорошо перенесли операцию, не было зафиксировано. Таким образом, чувствительность составила 66,7%, специфичность 100%, ложноположительный результат 0%, ложноотрицательный результат 33,3%.
Учитывая, что группа обследования была небольшой, нельзя полученные данные считать статистически достоверными. Кроме того, срок пренатальных консультаций значительно варьировал (16-36 нед), т.е. требовалось введение корректировки на срок беременности.
В исследовании, результаты которого приведены выше [2], было доказано, что в норме объем легких в течение беременности увеличивается в 16 раз, тогда как размеры головы только в 4 раза. В связи с такими особенностями роста органов плода в ходе беременности было рекомендовано не только измерять ЛГО, но и соотносить полученные данные со средними нормативными значениями ЛГО для того срока беременности, при котором проводится исследование. Согласно данным, приведенным выше (см. табл. 1), нижняя граница нормы для ЛГО для правого легкого в 12 нед составляет 0,21, в 20 нед - 1,26, в 22 нед - 1,45, в 32 нед - 2,03. Это означает, что при использовании для составления постнатального прогноза фиксированного значения ЛГО≤1,5 все здоровые плоды до 32 нед формально можно отнести к группе риска по гипоплазии легких.
На втором этапе настоящей работы ретроспективно в каждом случае был рассчитан показатель соотношения измеренного и ожидаемого (по средней границе нормы для срока) ЛГО (Из. ЛГО / Ож. ЛГО). Прогноз расценивался как неблагоприятный если этот показатель был ≤0,5. После введения поправки на срок беременности оказалось, что в 9 случаях коэффициент Из. ЛГО / Ож. ЛГО был меньше 0,5 и дети умерли, в 1 наблюдении он также был менее 0,5, но ребенок выжил, в 3 случаях, при показателе более 0,5, прогнозировали благоприятный прогноз и дети выжили. Случаев, когда коэффициент был более 0,5, но дети умерли, не было выявлено. Таким образом, чувствительность достигла 100%, специфичность - 75%, ложноположительные результаты составили 25%, ложноотрицательных результатов не отмечено.
При анализе показателей в двух группах (расчет ЛГО и расчет Из. ЛГО / Ож. ЛГО) больше всего нас заинтересовали 4 случая, когда мы ошиблись в прогнозе. Было решено повторно провести измерения, используя сохраненную объемную информацию. Во всех 4 случаях были выведены срезы легких на уровне четырехкамерного среза сердца и проведена оценка контралатерального легкого (табл. 3).
| ЛГО | ЛГО после коррекции | Изменение постнатального прогноза по величине ЛГО после корректировки измерений в режиме 3D | Из. ЛГО/ Ож. ЛГО | Из. ЛГО/ Ож. ЛГО после коррекции | Изменение постнатального прогноза по величине Из. ЛГО/ Ож. ЛГО после корректировки измерений в режиме 3D |
|---|---|---|---|---|---|
| 1,73 | 1,54 | - | 0,36 | 0,32 | - |
| 1,68 | 2,41 | - | 0,45 | 0,52 | + |
| 1,62 | 1,69 | - | 0,39 | 0,41 | - |
| 1,77 | 1,59 | - | 0,41 | 0,36 | - |
Во всех 4 случаях новые размеры отличались от первоначальных, но в 3 из них корректировка не изменила прогноз. В 1 наблюдении, по данным откорректированного ЛГО, группа риска не изменилась, а по данным откорректированного показателя Из. ЛГО/ Ож. ЛГО, постнатальный прогноз был пересмотрен. Таким образом, после ретроспективного пересчета данных была получена 100% чувствительность и специфичность, однако при небольшом количестве наблюдений нельзя сделать однозначный вывод об абсолютной надежности такого прогностического критерия при диафрагмальной грыже, как отношение измеренного к ожидаемому ЛГО.
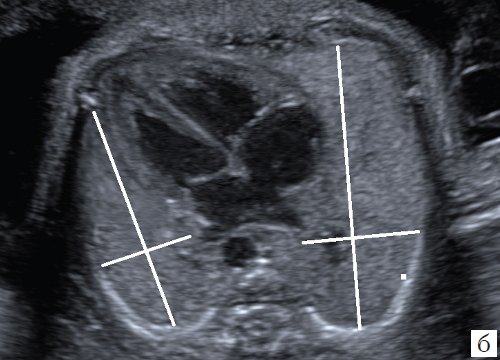
При сравнении изображения в 2D режиме, по которому производились первоначальные измерения, и ультразвукового среза, полученного ретроспективно из сохраненного объема видны ошибки, допущенные при измерениях (рис. 4), и прежде всего отсутствие четкой картины четырехкамерного среза сердца и небольшое увеличение снимка. На этом этапе работы использование новых технологий позволило нам более объективно оценить ранее полученные данные.
а) Нарушены правила оценки: нет четкого изображения четырехкамерного среза сердца.
б) То же наблюдение, 2D эхограмма получена путем реконструкции из 3D. Контралатеральное легкое измерено на уровне четырехкамерного среза.
Важной составной частью формирования постнатального прогноза при диафрагмальной грыже у плода является оценка взаимного расположения органов в грудной полости и особенно положение печени. При смещении печени в грудную полость выживаемость составляет около 40%, при интактности печени - около 75% [6, 8]. Исследование в 2D режиме не всегда позволяет однозначно судить о степени перемещения желудка, кишечника и особенно печени при диафрагмальной грыже. Новые технологии дают возможность оценить изображение в коронарной плоскости, которая редко бывает доступна изучению при традиционной эхографии. Максимальную информацию можно получить, используя "ультразвуковую томографию", т.е. серию последовательных срезов, которые облегчают оценку взаиморасположения органов (рис. 5).
а) Коронарная плоскость при нормальной анатомии легких.
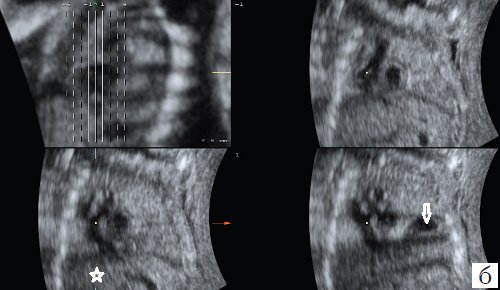
б) Коронарная плоскость при левосторонней диафрагмальной грыже: печень в брюшной полости (звездочка), сердце смещено вправо за счет расположения в грудной полости желудка (стрелка) и кишечника.
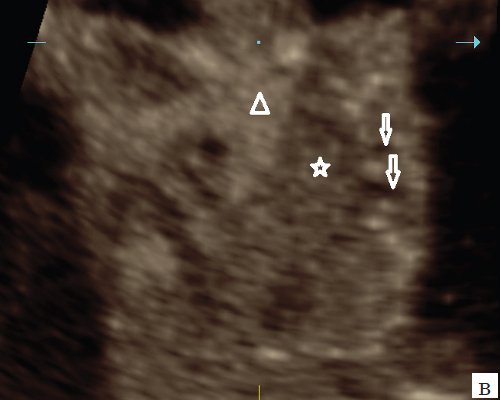
в) Коронарная плоскость. Сердце и легкое смещено вправо (треугольник), в грудной полости петли кишечника (стрелки) и часть печени (звездочка).
В нашем исследовании печень была смещена в грудную полость в 5 из 14 случаев (в том числе в трех при правосторонней диафрагмальной грыже) - все дети умерли. Чувствительность этого признака составила 55,6%, специфичность 100%, ложноположительные результаты - 0, ложноотрицательные результаты - 44,4%, что полностью согласуется с данными литературы [10, 11]. Важно, что летальные исходы были зарегистрированы и при отсутствии смещения части печени в грудную полость. Это означает, что при составлении постнатального прогноза необходимо учитывать все факторы.
Выводы
Таким образом, проведенное исследование позволило сделать несколько выводов.
Во-первых, пренатальное выявление диафрагмальной грыжи остается серьезной проблемой для практической медицины. Несмотря на то, что диагностические критерии этого порока хорошо известны, пренатальное выявление очень запаздывает. Поздняя диагностика диафрагмальной грыжи приводит к тому, что семья лишается возможности выбора и не может принимать альтернативные решения о судьбе беременности.
Во-вторых, формирование постнатального прогноза должно основываться на комплексном обследовании плода, в том числе на оценке ЛГО с учетом срока беременности и с соблюдением правил оценки контралатерального легкого.
В-третьих, при дородовом выявлении диафрагмальной грыжи необходимо использовать новые ультразвуковые технологии для объективизации оценки прогностических критериев и более детального анализа анатомии плода.
Литература
- Achiron R., Gindes Y., Zalel Y. et al. Three- and fourdimensional ultrasound: new methods for evaluating fetal thoracic anomalies // Ultrasound Obstet Gynecol. 2006. V. 27. 128-133
- Peralta C., Cavoretto P., Csapo S., Falcon O., Nikolaides K. Lung and heart volumes by three-dimensional ultrasound in normal fetuses at 12-32 weeks` gestation // Ultrasound Obstet. Gynecol. 2008. V. 32. P. 36-43.
- Ruano R., Takashi E., Da Silva M. et al. Prediction and probability of neonatal outcome in isolated congenital diaphragmatic hernia using multiple ultrasound parameters // Ultrasound Obstet. Gynecol. 2012. V. 39. P. 42-49.
- Metkus A., Filly R., Stringer M. et al. Sonographic predictor of survival in fetal diaphragmatic hernia // J. Pediatr. Surg. 1996. V. 31. P. 148-151.
- Lipshutz G., Albanese C., Feldstein V. et al. Prospective analysis of lung-to-head ratio predicts survival for patients with prenatally diagnosed congenital diaphragmatic hernia // J. Pediatric. Surg. 1997. V. 32. 1634-1636.
- Harrison M, Mychaliska G., Albanese C. et al. Correction of congenital diaphragmatic hernia in utero. IX: Fetuses with poor prognosis (liver herniation and low lung-to-head ratio) can be saved by fetoscopic temporary tracheal occlusion // J. Pediatr. Surg. 1998. V. 33. P. 1017-1023.
- Flake A., Crombleholme T., Johnson M. et al. Treatment of severe congenital diaphragmatic hernia by fetal tracheal occlusion: Clinical experience with fifteen cases // Am. J. Obstet. Gynecol. 2000. V. 183. P. 1059-1066.
- Sbragia L., Paek B., Filly R. et al. Congenital diaphragmatic hernia without herniation of the liver: Does the Lung-to-Head Ratio predict survival? // J. Ultrasound Med. 2000.V. 19. P. 845-848.
- Laudy J., Van Gucht M., Van Dooren M. et al. Congenital diaphragmatic hernia: an evaluation of the prognostic value of the lung-to-head ratio and other prenatal parameters // Prenat. Diag. 2003. V. 23. P. 634-639.
- Jani J., Nicolaides K., Keller R. et al. Antenatal-CDHRegistry Group. Observed to expected lung area to head circumference ratio in the prediction of survival in fetuses with isolated diaphragmatic hernia // Ultrasound Obstet. Gynecol. 2007. V. 30. P. 67-71.
- Deprest J., Flemmer A., Gratacos E., Nicolaides K. Antenatal prediction of lung volume and in-utero treatment by fetal endoscopic tracheal occlusion in severe isolated congenital diaphragmatic hernia // Semin. Fetal. Neonatal. Med. 2009. V. 14. P. 8-13.

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Публикации по теме
- Возможности трехмерной эхографии в диагностике внутриматочной патологии - Лукьянова Е.А.
- Случай диагностики фето-фетального трансфузионного синдрома. Клиническое наблюдение - Логутова Л.С.
- Новые ультразвуковые технологии в оценке постнатального прогноза при диафрагмальной грыже у плода - Юдина Е.В.
- Новый ультразвуковой признак в оценке срединных структур головного мозга плода в 11-14 недель беременности в норме - Андреева Е.Н.
- Ультразвуковые и допплерографические критерии диагностики вариантов фето-фетальной трансфузии и селективной задержки роста одного из монозиготных близнецов - Сафонова И.Н.

