Пренатальная диагностика опухолей у плода
Рубрика: Эхография в акушерстве

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
В настоящей публикации представлены два случая пренатальной ультразвуковой диагностики опухолей у плодов. Эти опухоли относятся к разным морфологическим группам, однако объединяющим моментом в данных представлениях является большой объем образований.
Клиническое наблюдение 1
Лимфангиомы относятся к зрелым, доброкачественным опухолям, исходящим из лимфатических сосудов. Микроскопическая структура лимфангиомы представлена тонкостенными кистами различных размеров. Лимфангиомы встречаются достаточно редко и составляют примерно 10-12 % всех доброкачественных образований у детей. Лимфангиомы могут быть наружными (шейными, шейно- подмышечно-грудными) и внутренними (средостенными, внутренних органов, забрюшинными, тазовыми). Наиболее частыми являются лимфангиомы шейной локализации - от 74 до 82 %, шейно- подмышечно-грудные лимфангиомы встречаются у 6 % больных, средостенной локализации - у 10-16 % больных, в органах брюшной полости - 1-2 %, забрюшинного расположения - у 1-2 % пациентов, тазовой локализации - у 1-2 % пациентов.
Различают простые, кавернозные и кистозные лимфангиомы.
Простая лимфангиома, состоящая из расширенных лимфатических сосудов и соединительнотканных щелей, заполненных лимфой, встречается чаще на языке, реже на губах. Клинически это проявляется диффузным увеличением указанных органов, их тестообразной консистенцией.
Кавернозная лимфангиома, состоящая из беспорядочно расположенных соединительнотканных полостей, разделенных перемычками, выстланных эндотелием и заполненных лимфой, имеет вид нечетко ограниченного образования, возвышающегося над окружающими тканями, покрытого нормальной кожей или слизистой оболочкой. Является наиболее частой формой, наблюдаемой у детей.
Кистозная лимфангиома, представляющая собой одну или несколько крупных полостей, заполненных лимфой, возвышается над окружающими тканями. При пальпации лимфангиомы этого вида определяется флюктуация, чего не отмечается при кавернозной лимфангиоме [1, 2, 3].
Беременная М., 24 лет, обратилась в клинику в сроке 21 нед. Данная беременность первая.
Исследование проводилось на аппарате SonoAce R7 (компании Sumsung Medison), конвексным датчиком 2-8 МГц. Фетометрические показатели плода соответствовали сроку беременности. Пол плода мужской.
В процессе ультразвукового исследования впервые выявлен распространенный опухолевый процесс, занимающий всю правую подмышечную область плода, правое плечо (поперечный размер в средней трети плеча составил 26 мм, соответственно аналогичный размер левого плеча - 17 мм), включая локтевую область, правую боковую поверхность грудной клетки с переходом на ее переднюю поверхность и правую боковую поверхность шеи. Опухоль была представлена мелкокистозными структурами ячеистого характера, с анэхогенным содержимым, аваскулярная.
С учетом ультразвуковой картины, патогномоничной для кавернозной лимфангиомы, выдано соответствующее заключение.
Учитывая тяжесть обнаруженной аномалии у плода, семья обратилась в израильскую клинику Ultrasound Unit of the Department of Obstetrics and Gynecology Hadassah-Hebrew University Hospital, где было проведено повторное исследование в 25 недель беременности, и диагноз "лимфангиома" был подтвержден. С разрешения Dr. Dan Valsky, проводившего исследование, публикуем сонограммы для иллюстрации динамики процесса.
Учитывая тяжесть и распространенность опухолевого процесса, по желанию семьи было принято решение о прерывании беременности. Диагноз "кавернозная лимфангиома" был подтвержден при патологоанатомическом исследовании
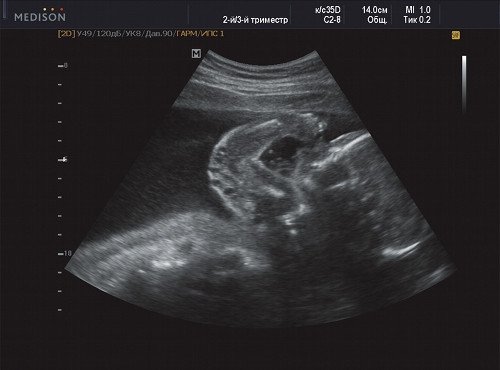
Рис. 1. Беременность 21 неделя - правое плечо плода.
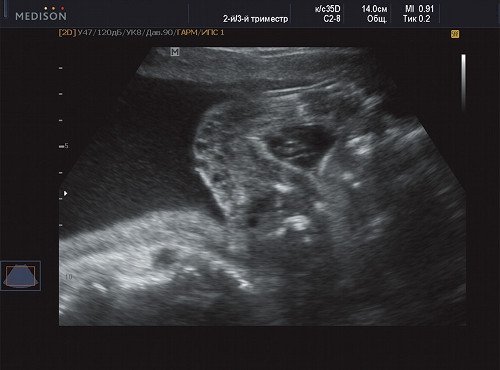
Рис. 2. Беременность 21 неделя, правое плечо плода.
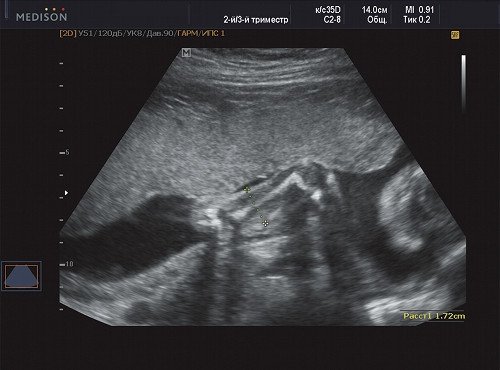
Рис. 3. Беременность 21 неделя, диаметр левого (здорового) плеча - 17 мм.
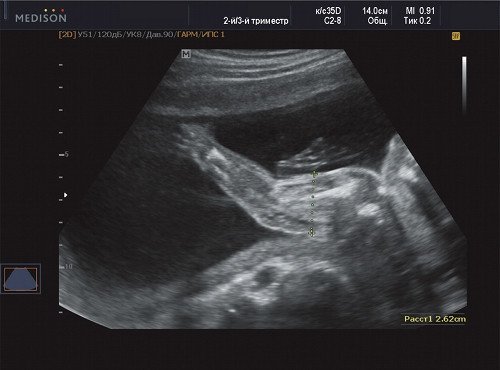
Рис. 4. Беременность 21 неделя, диаметр правого (пораженного) плеча - 26 мм.
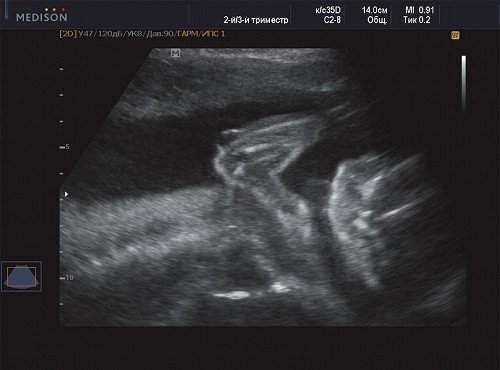
Рис. 5. Беременность 21 неделя - кистозная полость на локте.
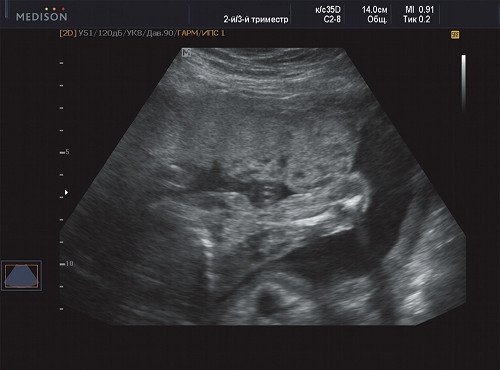
Рис. 6. Беременность 21 неделя, правая подмышечная область.
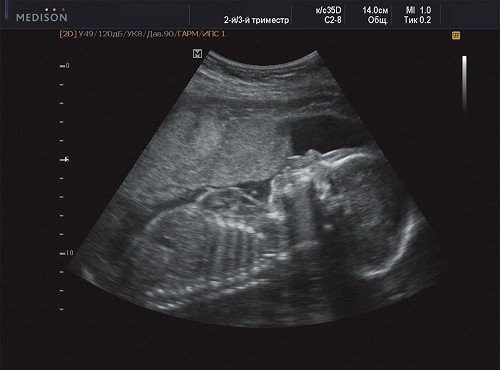
Рис. 7. Беременность 21 неделя, передняя поверхность грудной клетки.
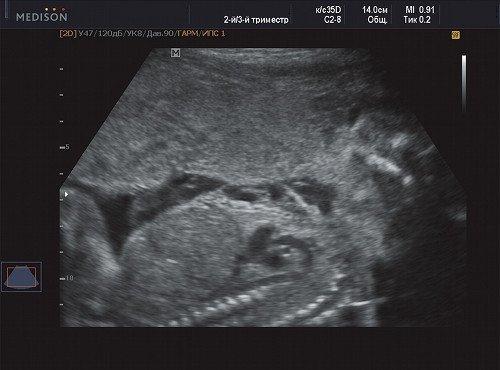
Рис. 8. Беременность 21 неделя, поражение передней поверхности грудной клетки.
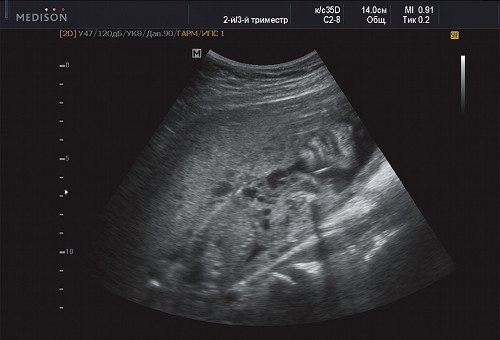
Рис. 9. Беременность 21 неделя, передняя поверхность грудной клетки с переходом в подмышечную область (справа - носогубный треугольник и подбородок).
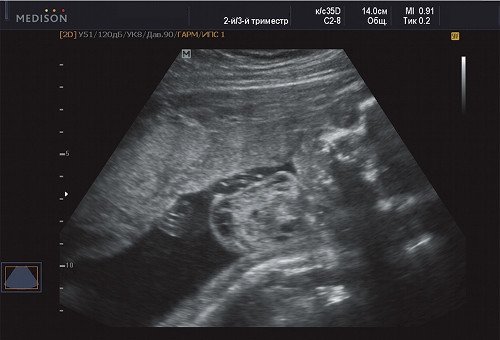
Рис. 10. Беременность 21 неделя, передне-боковая поверхность грудной клетки.
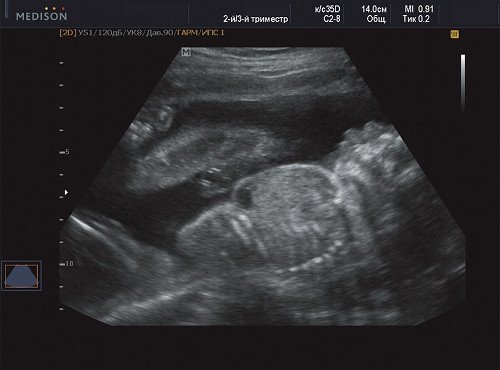
Рис. 11. Беременность 21 неделя, передне-боковая поверхность грудной клетки.
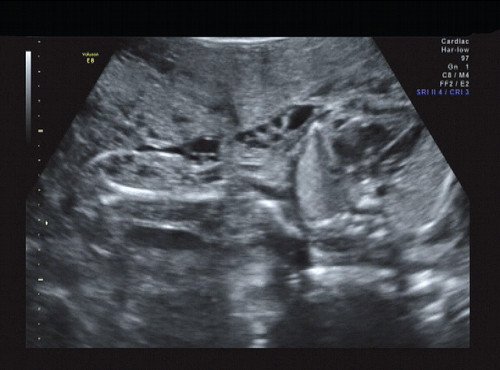
Рис. 12. Правая подмышечная область и плечо.
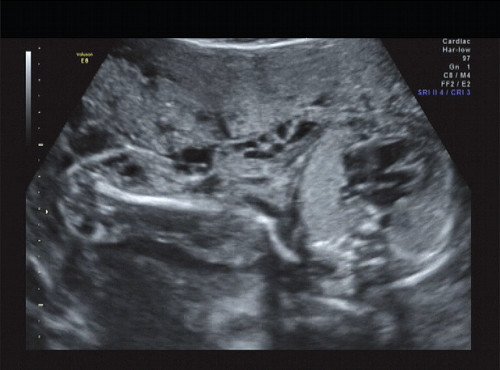
Рис. 13. Правая подмышечная область и плечо.
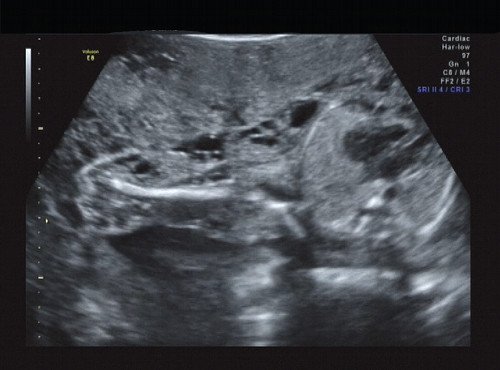
Рис. 14. Правая подмышечная область и плечо.
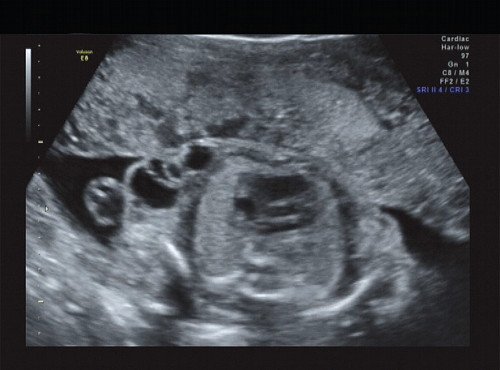
Рис. 15. Правая подмышечная область.
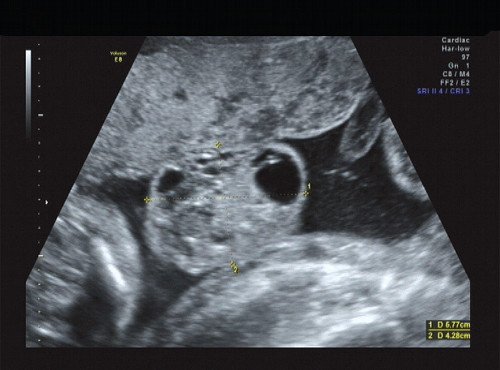
Рис. 16. Кистозно-солидный компонент опухоли.
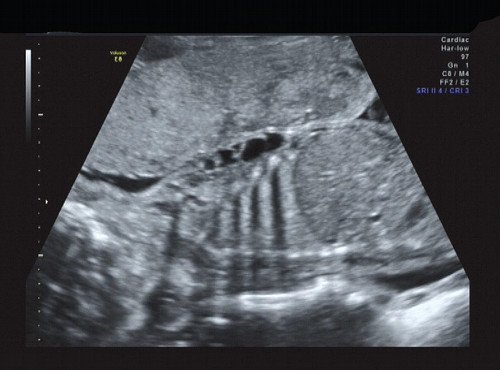
Рис. 17. Передняя поверхность грудной клетки.
Клиническое наблюдение 2
Крестцово-копчиковая тератома является наиболее частой врожденной опухолью у новорожденных и встречается приблизительно у одного из 35 000-40 000 живых новорожденных. Соотношение детей женского и мужского пола составляет 4:1. В состав тератомы входят солидные образования и кисты, заполненные серозной жидкостью, мукоидным или сальным веществом. Среди других элементов наиболее часто встречаются ткани нейроглии, кожи, гладких и полосатых мышц, дыхательный и кишечный эпителий, хрящи. В редких случаях опухоль имеет злокачественный характер. Размеры образования колеблются от 1 до 30 см, составляя в среднем 8 см в диаметре. Необходимость кровоснабжения большой массы тканей тератомы приводит к формированию обильных артериовенозных анастомозов, большому шунтированию крови, повышению сердечного выброса и развитию сердечной недостаточности. Сосудистая сеть значительно выражена при солидном характере опухоли и меньше - при ее кистозном строении. Крестцово-копчиковая тератома может расти кзади (наружу) или кпереди от крестца, деформируя прилежащие органы (прямую кишку, влагалище, мочевой пузырь). В соответствии с этим выделяют четыре типа опухоли [8, 9]:
- тип 1 - преимущественный рост опухоли наружу с минимальным поражением предкрестцовых тканей (встречается в 47 % наблюдений);
- тип 2 - выраженный рост опухоли наружу и в полость таза (34 %);
- тип 3 - опухоль имеет рост наружу, но преобладает рост в полость таза с проникновением в брюшную полость (9 %);
- тип 4 - отсутствует рост наружу, опухоль полностью локализуется в полости таза (10 %).
При наличии крестцово-копчиковой тератомы могут возникать следующие осложнения: сердечная недостаточность, приводящая к водянке плода, обструкция мочевыводящих путей, обструкция желудочно-кишечного тракта, нарушение иннервации вследствие компрессии, внутриопухолевое кровоизлияние, анемия. Летальность среди плодов высока, в среднем - 50 %. Причиной смерти является сердечная недостаточность, связанная с объемной перегрузкой сердца, преждевременные роды, разрыв тератомы, анемия. При обструкции опухолью мочевыводящих путей, наоборот, возникает маловодие и гипоплазия легких [4, 5, 6, 7].
Беременная Н., 26 лет, обратилась в клинику в сроке 20 недель, данная беременность первая.
Исследование проводилось на аппарате SonoAce R7 (Sumsung) конвексным датчиком 2-8 МГц. Фетометрические показатели плода соответствовали сроку беременности. Пол плода женский.
В ходе ультразвукового исследования выявлено образование больших размеров в крестцово-копчиковой области. Образование размером 65×46×40 мм располагалось кнаружи от ягодиц плода с минимальным вовлечением крестца. Опухоль с четким, ровным контуром имела гетерогенную структуру с преобладанием солидного компонента и единичными кистозными включениями, слабоваскуляризованная. Других морфологических изменений у плода выявлено не было. Количество околоплодных вод было в норме.
Сделано заключение о наличии у плода крестцово-копчиковой тератомы, вероятнее всего, тип I. По решению семьи в настоящее время беременность пролонгируется.
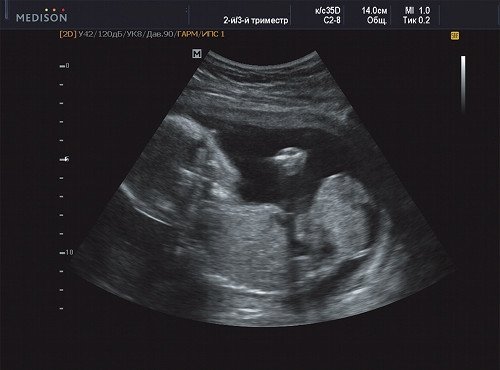
Рис. 18. Беременность 20 недель, cправа - голова плода, слева - опухоль.
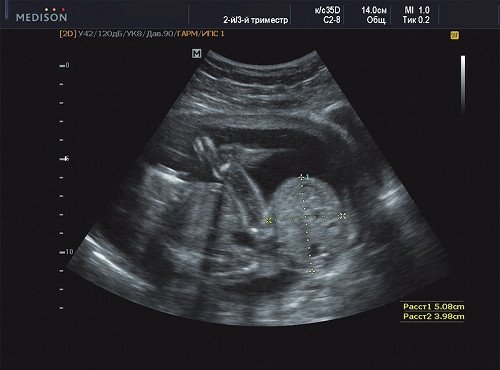
Рис. 19. Беременность 20 недель, косо-сагиттальный срез через тело плода. Размер опухоли 51х40 мм.
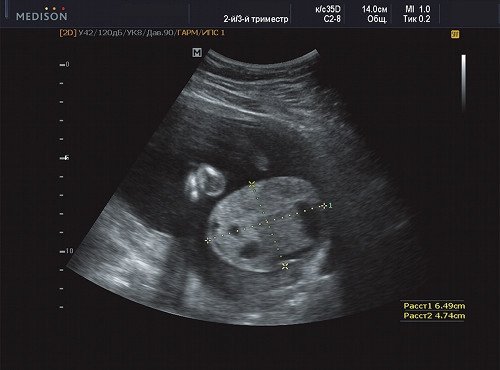
Рис. 20. Беременность 20 недель, поперечный срез через опухоль, размер опухоли 65х47 мм.
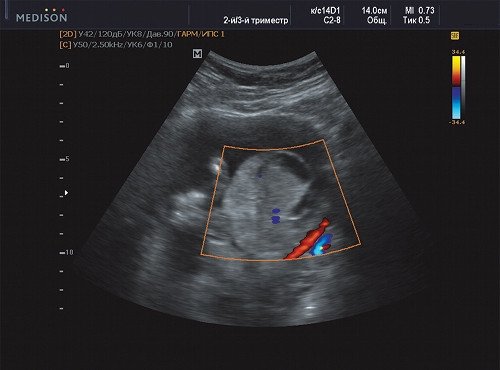
Рис. 21. Беременность 21 неделя, васкуляризация не выражена.
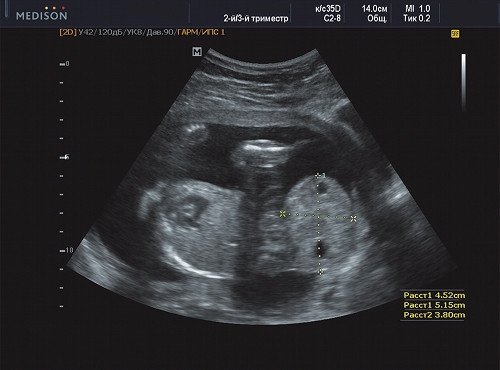
Рис. 22. Беременность 20 недель, косой срез через опухоль, размер опухоли 52х38 мм.
Заключение
Наиболее раннее выявление опухолей у плода до сих пор остается важной задачей пренатальной диагностики. В случаях, когда прогноз для жизни и здоровья плода неблагоприятный, этот вопрос становится особенно актуальным. К сожалению, в представленных случаях выявление опухолей было достаточно поздним, что привело в первом случае к искусственному прерыванию беременности в позднем сроке (25 нед.) и ограничило свободу выбора для пациентки о пролонгировании беременности или ее прерывании во втором случае.
Литература
- Sunil Kumar K.S., Suchith Hoblidar, Ramesh Kumar R., Rathnamala M. Desai, and Nayana A. Yelamali. Lymphangioma Involving the Foetal Lower Limb, A Rare Condition Diagnosed on Prenatal Ultrasound. //J. Clin Diagn Res. 2014 Jul; 8(7): OD10-1.
- Ben Hamouda H., Gasmi O., Wannes S., Korbi A., Belguith M. et al. Prenatal diagnosis of a giant cystic lymphangioma in the aхillothoracic wall. //Arch Pediatr. 2014 Sep; 21(9): 1011-5.
- Livia Teresa Moreira Rios, Edward Araujo Junior, Luciano Marcondes Machado Nardozza et al. Prenatal Diagnosis of Sacrococcygeal Teratoma Using Two and Three-Dimensional Ultrasonography. //Case Reports in Obstetrics and Gynecology V 2012: P. 4.
- Ravi Swamy, Nicholas Embleton and Juliet Hale. Sacrococcygeal teratoma over two decades: Birth prevalence, prenatal diagnosis and clinical outcomes. //Prenat Diagn. 2008 Nov; 28(11): 1048-51.
- Wilson R.D., Hedrick H., Flake A.W., Johnson M.P., Bebbington M.W., Mann S., Rychik J., Liechty K., Adzick N.S. Sacrococcygeal Teratomas: Prenatal Surveillance, Growth and Pregnancy Outcome. // Fetal Diagn Ther 2009; 25:15-20.
- Roman A.S., Monteagudo A., Timor-Tritsch I., Rebarber A. First-trimester diagnosis of sacrococcygeal teratoma: the role of three-dimensional ultrasound. //Ultrasound Obstet Gynecol. 2004 Jun; 23(6): 612-4.
- Batukan C., Ozgun M.T., Basbug M. First trimester diagnosis of sacrococcygeal teratoma using two- and three-dimensional ultrasound. //J Clin Ultrasound. 2011 Mar-Apr; 39(3): 160-3.
- Демидов В.Н., Машинец Н.В. Эхографическая характеристика крестцово-копчиковых тератом (клинические наблюдения). Пренатальная диагностика. 2008. N 2, С.110-116.
- Щеголев А.И., Подгорнова М.Н., Дубова Е.А., Павлов К.А., Кучеров Ю.И. Клинико-морфологическая характеристика крестцово-копчиковых тератом у новорожденных. Акушерство и гинекология. 2011. - N 1. -С.42-46.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Публикации по теме
- Ультразвуковая пренатальная диагностика ромбэнцефалосинапсиса - Эсетов М.А.
- Синдром ЕЕС. Возможности пренатальной диагностики и особенности медико-генетического консультирования - Е.Н Андреева
- Пренатальная диагностика опухолей у плода - М.А Мазырко
- Пренатальная диагностика крупной хорионангиомы плаценты - Шелаева Е.В.
- Возможности ультразвуковой диагностики и ведения беременности в рубце на матке - Чечнева М.А.

