Ультразвуковая оценка полиорганных изменений у детей с почечной недостаточностью
Рубрика: Эхография в педиатрии

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Почечная недостаточность у детей является одним из самых тяжелых состояний. Резкое снижение функции почек у детей, требующее применения методов заместительной терапии, сопровождается патологическими изменениями практически всех органов и систем, независимо от того, остро возникло это состояние или развилось в течение длительного времени. Соответственно, при ультразвуковом обследовании пациента может возникнуть необходимость исследования самых разных органов и систем, при этом своеобразие эхографической картины делает ее сложной для интерпретации специалистами, не имеющими собственного значительного опыта в работе с данным контингентом больных.
Материалы и методы
За 1998-2003 годы в отделении ультразвуковой диагностики (УЗД) было осмотрено более 200 детей с острой и хронической почечной недостаточностью, нуждающихся в проведении почечнозаместительной терапии. Учитывая крайнюю тяжесть состояния и наличие полиорганных изменений, проводилось ультразвуковое исследование (УЗИ) не только почек, но и других органов и систем. Использовались мультичастотные конвексные (2-5 и 4-8 МГц) и линейные (5-8 и 8-15 МГц) датчики, проводились исследования в В-режиме, а также допплеровское исследование органного кровотока в режимах цветового и энергетического дуплексного сканирования и импульсная допплерография. Специальная медикаментозная подготовка пациентам не проводилось. Продолжительность исследования составляла от 3 до 20 минут.
Результаты и обсуждение
Традиционная тактика УЗИ пациентов с почечной недостаточностью включает в себя УЗИ почек, мочевыводящих путей и, в большинстве случаев, эхокардиографическое исследование. Собственный опыт показал, что кроме этого детям с почечной недостаточностью приходится выполнять УЗИ всех возможных органов и областей, включая (рис. 1):
- нейросонографию детям с открытыми родничками,
- УЗИ плевральных полостей,
- УЗИ органов брюшной полости (в первую очередь - желчный пузырь, поджелудочная железа, петли кишечника, оценка наличия свободной или организующейся жидкости),
- УЗИ передней брюшной стенки и забрюшинного пространства (гематомы, отек),
- УЗИ мошонки (при увеличении ее размеров),
- УЗИ сосудов, используемых (или - ранее использованных) для проведения диализа.
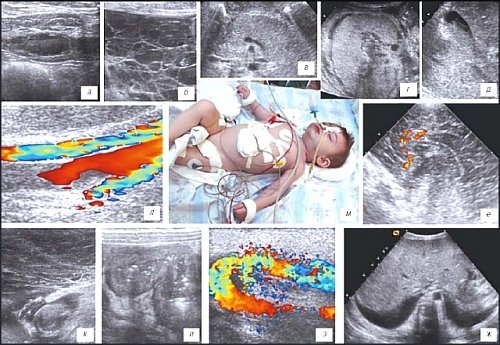
Рис. 1. Полиорганные изменения при острой и хронической почечной недостаточности.
а) Передняя брюшная стенка.
б) Содержимое свободной брюшной полости.
в) Поджелудочная железа.
г) Почки и забрюшинное пространство.
д) Желчный пузырь.
е) Головной мозг.
ж) Плевральные полости.
з) Диализные фистулы.
и) Фрагменты кишечных петель.
к) Ткани мошонки.
л) Магистральные сосуды.
м) Общий вид ребенка.
При проведении нейросонографии применялись традиционные методики и принципы оценки выявленных эхографических изменений. Специфических отклонений, присущих только детям с почечной недостаточностью, или - принципиально влияющих на применяемую терапию, не наблюдалось.
УЗИ плевральных полостей проводилось с целью определения наличия жидкостного компонента у детей с острой почечной недостаточностью или обострением хронической почечной недостаточности, декомпенсацией заболевания. Сканирование выполнялось из косого эпигастрального доступа, доступа в правом подреберье, в левом подреберье, по передним или средним подмышечным линиям. Эхография проводилась в положении больных на спине. Исследования со спины практически не выполнялось из-за крайней тяжести состояния детей, полиорганных нарушений, наличия множественных катетеров и пр. Определялось наличие, локализация и количество жидкости в плевральных полостях. В большинстве случаев жидкость определялась в правой плевральной полости, в синусе, при этом толщина жидкостного слоя колебалась от 8 до 20 мм. Эти эхографические изменения не имели принципиального клинического значения. Большее количество жидкости (толщина жидкостного слоя в синусе 20-40 мм) и/или наличие ее в обеих плевральных полостях обычно проявлялось дыхательной недостаточностью. В единичных случаях значительная толщина жидкостного слоя (более 30-40 мм в синусе) сопровождалась возникновением краевого компрессионного ателектаза легкого с акустическим феноменом воздушной бронхограммы. Во всех случаях содержимое плевральных полостей было жидкостным, без каких-либо включений и в режиме реального времени удавалось проследить дыхательную экскурсию легкого (рис. 2).
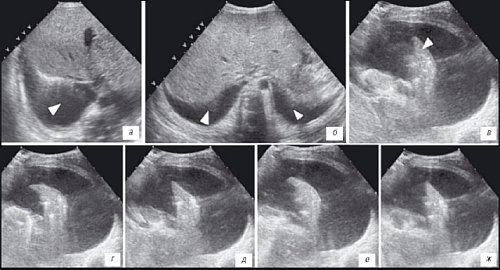
Рис. 2. УЗИ плевральных полостей.
а) Ребенок 2 лет с гемолитико-уремическим синдромом. Косо-поперечное сканирование в правом подреберье, исследование в В-режиме. Определяется значительное количество жидкостного компонента в правой плевральной полости (стрелка).
б) Ребенок 4 лет с острой почечной недостаточностью на фоне острого гломерулонефрита (ОГН). Поперечное сканирование в эпигастрии. Жидкостной компонент в обеих плевральных полостях (стрелки).
в) Ребенок 1 года с острой почечной недостаточностью на фоне дисплазии почечной ткани. Большое количество жидкостного содержимого в правой плевральной полости. Определяется безвоздушный участок в нижнем фрагменте легкого (краевой компрессионный ателектаз, стрелка).
г-ж) Экскурсия безвоздушного фрагмента легкого при дыхании ребенка.
Желчный пузырь у детей с почечной недостаточностью поражается, в большинстве случаев, при гемолитико-уремическом синдроме, а также при острой почечной недостаточности на фоне гемолиза любой этиологии. Характерны 2 типа изменений:
- эхографические признаки типа "острого холецистита" в виде утолщения стенок желчного пузыря, мелкодисперсной взвеси в просвете (иногда в значительном количестве) и перифокального понижения эхогенности за счет отека околопузырных тканей,
- эхо-признаки отдельных сгустков в просвете желчного пузыря.
Первый тип изменений встречался чаще при гемолитико-уремическом синдроме в дебюте заболевания.
Ни в одном случае не было зафиксировано эхо-признаков обструкции желчевыводящих путей, дилатации внутри- или внепеченочных протоков. В динамике заболевания, по мере стихания проявлений кишечного синдрома при гемолитико-уремическом синдроме, эхографические изменения желчного пузыря достаточно быстро исчезали. Случаев формирования конкрементов в желчном пузыре не наблюдалось. У новорожденных с острой почечной недостаточностью часто наблюдался отек стенок желчного пузыря и/или - перипузырных тканей без эхо-признаков дисперсной взвеси или сгустков в просвете органа (рис. 3).
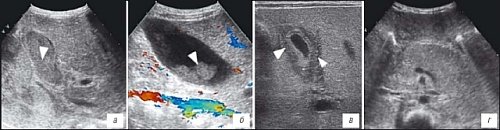
Рис. 3. Изменения желчного пузыря и поджелудочной железы при острой почечной недостаточности.
а) Ребенок 3 лет с гемолитико-уремическим синдромом, весь просвет желчного пузыря заполнен мелкодисперсной взвесью (стрелка).
б) Ребенок 5 лет с гемолитико-уремическим синдромом. В просвете желчного пузыря - единичные сгустки (стрелка).
в) Ребенок 3 лет с острой почечной недостаточностью на фоне острого гломерулонефрита. Определяется зона перифокального понижения эхогенности вокруг желчного пузыря (стрелки), расцениваемая как отек.
г) Ребенок 10 лет с гемолитико-уремическим синдромом. Поджелудочная железа значительно увеличена в размерах (головка - 28 мм, тело - 16 мм, хвост - 30 мм), паренхима - с диффузным неравномерным понижением эхогенности.
Поджелудочная железа при острой почечной недостаточности эхографически изменяется нечасто, в основном, при гемолитико-уремическом синдроме с выраженным кишечным синдромом. Четкой корреляции между лабораторными показателями и эхографической картиной пока не прослежено. Неоднократно при умеренном повышении показателей амилазы и диастазы при УЗИ выявлялись лишь совершенно неспецифические "диффузные изменения" паренхимы поджелудочной железы в виде мелкоточечных эхогенных включений без увеличения ее размеров. Только у 4 детей (из них 3 - с гемолитико-уремическим синдромом) отмечалось значительное, длительно сохраняющееся увеличение размеров поджелудочной железы с неравномерным понижением ее эхогенности (рис. 3).
Исследование фрагментов кишечных петель при острой почечной недостаточности у детей имеет особое значение при сопутствующих явлениях энтероколита или геморрагического колита. Выделение крови из прямой кишки у детей раннего возраста является одним из клинических проявлений кишечной инвагинации, и для ее исключения УЗИ фрагментов кишечника является принципиально значимым. Достаточно часто при УЗИ определяются фрагменты кишечных петель со значительно утолщенной стенкой, ригидные, плохо перистальтирующие, проведение доплеровского исследования позволяет визуализировать усиленный сосудистый рисунок в измененной стенке кишки. При явлениях проктита, проктосигмоидита, в проекции малого таза визуализируется прямая кишка с утолщенной гипоэхогенной стенкой. Четко дифференцируется характер содержимого или - его отсутствие в просвете пораженных кишечных петель (рис. 4).
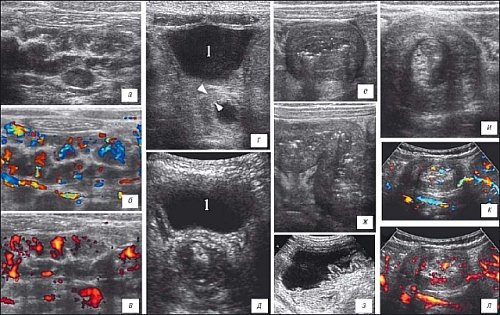
Рис. 4. Изменения кишечника при острой почечной недостаточности у детей (1- мочевой пузырь).
а-в) Фрагмент кишки в правой половине брюшной полости у ребенка 5 лет с гемолитико-уремическим синдромом, исследование в В-режиме, допплеровское исследование в режимах цветового и энергетического картирования кровотока соответственно. Стенки фрагмента кишки гипо-анэхогенные, резко утолщены, сосудистый рисунок в них резко усилен, просвет не определяется (спазм).
г) Изменения прямой кишки у ребенка 14 месяцев с гемолитико-уремическим синдромом, гемоколитом. Стенка прямой кишки резко отечна (стрелки), в просвете - жидкостное содержимое.
д) Аналогичные изменения у ребенка 4 лет, в просвете дилатированной отечной прямой кишки - гетерогенное содержимое.
е, ж) Фрагмент кишки у девочки 10 месяцев, поступившей в клинику с подозрением на кишечную инвагинацию. Сканирование в разных плоскостях. Определяется участок кишки с резко утолщенной (отек) стенкой, перистальтика не прослеживается.
з) Парез кишечника у ребенка с острой почечной недостаточностью, дилатированный фрагмент кишки с жидкостным содержимым в просвете.
и-л) Исследование в В-режиме, допплеровское исследование в режимах цветового и энергетического картирования кровотока, соответственно, ребенка 9 месяцев с кишечной инвагинацией. Определяется инвагинат (симптом "мишени"), кровоток в стенках кишки сохранен.
Наличие свободной жидкости в брюшной полости при острой почечной недостаточности - явление обычное и при УЗИ определяется достоверно (рис. 5). Во всех случаях полипозиционное сканирование позволяло точно локализовать наличие жидкости (область малого таза, латеральные каналы, поддиафрагмальное пространство, подпеченочная область, свободная брюшная полость). Неорганизованный выпот при острой почечной недостаточности или - неинфицированный диализат эхографически выглядят анэхогенными и не содержат никаких включений. При развитии перитонита у больных на фоне проведения перитонеального диализа возможна организация значительного количества жидкостного компонента, при этом последний приобретает эхографическую структуру "сетки": множественные тонкие септы, между которыми фиксирован жидкостной компонент. Такой организующийся выпот располагается сразу под передней брюшной стенкой и может как панцирь покрывать все кишечные петли, распространяясь практически во всех отделах брюшной полости и достигать у детей 4-5 см в толщину. Подлежащие кишечные петли обычно имеют утолщенную стенку, ригидны, перистальтика резко ослаблена или эхографически не прослеживается. На фоне проводимой консервативной терапии выпот постепенно (до нескольких недель) рассасывается (рис. 5).
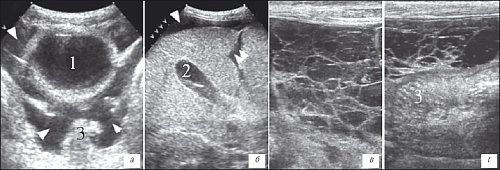
Рис. 5. Содержимое в свободной брюшной полости у детей с острой и хронической почечной недостаточностью.
1 - мочевой пузырь, 2 - желчный пузырь, 3 - фрагмент кишки.
а) Неорганизованный жидкостной компонент (стрелки) в проекции малого таза, ретропузырно у ребенка 5 лет с гемолитико-уремическим синдромом.
б) Большое количество жидкостного содержимого в брюшной полости у девочки 8 лет с острым гломерулонефритом, острой почечной недостаточностью. Сканирование в правом подреберье, жидкость определятся над поверхностью печени (стрелка) и в проекции серповидной связки печени (двойная стрелка).
в) Большое количество организующегося содержимого в брюшной полости у девочки 11 лет с терминальной хронической почечной недостаточностью на фоне мегауретера. При проведения перитонеального диализа у девочки развился перитонит с организацией диализата в брюшной полости.
г) Тот же ребенок. Организующееся содержимое расположено под передней брюшной стенкой, петли кишечника лежат глубже, стенки их утолщены.
УЗИ передней брюшной стенки иногда необходимо при подозрении на гематомы, особенно у детей, получающих гепаринотерапию, а также на наличие жидкостных включений при осложнениях перитонеального диализа (рис. 6). Гематомы передней брюшной стенки четко визуализируются в виде отграниченных жидкостных включений, при этом возможна точная эхографическая локализация гематомы: в толще подкожной клетчатки, в толще мышечного слоя или над апоневрозом. Отек забрюшинных тканей определяется нечасто, при этом клинически дифференцировать его от скопления жидкости в брюшной полости бывает очень сложно. Мы наблюдали ребенка 11 месяцев жизни, у которого отек забрюшинных тканей был настолько выражен, что клинически увеличение размеров живота заставило заподозрить болезнь Гиршпрунга. Нередки случая, когда увеличение размеров живота в детей с острой почечной недостаточностью или обострением хронической почечной недостаточности клинически расценивалось, как проявление асцита, и только эхографически удавалось дифференцировать выраженный отек забрюшинных тканей от скопления жидкости в брюшной полости.
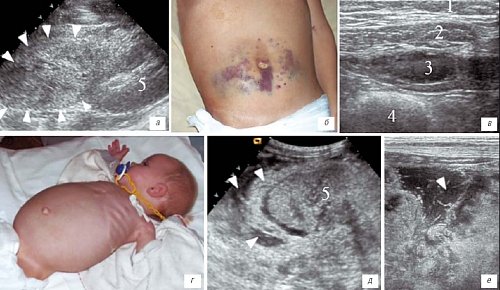
Рис. 6. Изменения тканей ретроперитонеального пространства и передней брюшной стенки при острой и хронической почечной недостаточности.
1 - подкожная клетчатка, 2 - прямая мышца живота, 3 - гематома, 4 - петля кишки, 5 - почка.
а) Массивная ретроперитонеальная гематома (границы ее показаны стрелками) после нефробиопсии у девочки 13 лет с острой почечной недостаточностью, острым гломерулонефритом.
б) Ребенок 12 лет с острой почечной недостаточностью на фоне быстропрогрессирующего гломерулонефрита.
в) Тот же ребенок, определяется гематома в толще прямой мышцы живота.
г) Ребенок 1 года, острая почечная недостаточность на фоне дисплазии почечной ткани. Резко увеличенные размеры живота. Клинически было высказано подозрение на асцит, болезнь Гиршпрунга.
д, е) Тот же ребенок. Определяется выраженный отек паранефрального пространства (стрелки).
Паранефральные гематомы возникают у пациентов изучаемой группы после пункционных нефробиопсий и требуют динамического наблюдения. Случаев спонтанного разрыва почек при острой почечной недостаточности в нашем исследовании не было.
Иногда у детей с острой почечной недостаточностью (чаще всего - в дебюте нефрита) отмечается резкий отек мошонки, и для исключения острой патологии мошонки и дифференциальной диагностики водянки оболочек яичек и их отека целесообразно выполнение УЗИ (рис. 7). При этом дифференцируется скопление жидкости в оболочках яичка и/или их отек, оценивается структура яичек и сохранение тестикулярного сосудистого рисунка. Иногда определяется гиперемия оболочек яичек.
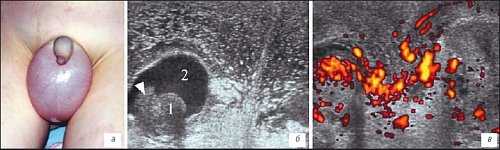
Рис. 7. Изменения ткани мошонки у ребенка с острой почечной недостаточностью, острым гломерулонефритом.
1 - яичко, 2 - жидкость в оболочках яичка.
а) Внешний вид больного.
б, в) Исследование в В-режиме и дуплексное допплеровское сканирование в режиме энергетического допплера соответственно. Определяется резко выраженный отек мягких тканей. Стрелкой показан придаток яичка.
Исследование бедренных и подвздошных сосудов у детей необходимо в случаях осложнений проведения гемодиализа с использованием этих сосудистых доступов (рис. 8). Часто определяются небольшие паравазальные гематомы и мелкие пристеночные гемодинамически не значимые тромбы. Редким осложнением явилось возникновение спонтанной артерио-венозной фистулы после длительно проводимого гемодиализа с использованием бедренных сосудов, когда мальчик сам пожаловался, что у него в паху "что-то жужжит". Характерно, что ребенок тщательно наблюдался все время с начала заболевания, и жалобы на "жужжание" появились через 2 года после окончания проведения гемодиализа и не сопровождались какими-либо видимыми изменениями состояния.

Рис. 8. Изменения подвздошных сосудов (состояние после катетеризации).
a - артерия, v - вена.
а) Ребенок 10 лет, состояние после катетеризации подвздошной вены справа, исследование подвздошных сосудов в В-режиме. Определяется наличие фиксированных пристеночных включений в просвете вены (двойная стрелка) и паравазальное гипоэхогенное включение (стрелка), расцениваемое как гематома.
б, в) Тот же ребенок, дуплексное допплеровское сканирование. Четко визуализируется пристеночный тромб в подвздошной вене (двойная стрелка).
г) Ребенок 9 лет с хроническим гломерулонефритом (ХГН), состояние после длительного диализа с использованием правых подвздошных сосудов. Непораженная (левая) конечность, интактные подвздошные сосуды на уровне паховой складки.
д) Тот же ребенок, правая нога, те же режимы сканирования. Определяется массивное "цветовое облако", высокоскоростные потоки крови.
е) Тот же доступ, оптимизация изображения. Определяется артерио-венозное соустье со сбросом крови из артерии в вену.
ж) Тот же доступ, исследование в В-режиме. Изменения стенок сосудов.
з, и) Допплерография на уровне подвздошной артерии и вены, соответственно, слева.
к) Допплерография: поисковый объем в проекции подвздошной артерии на уровне шунта. Определяется артериальный кровоток с резко сниженными резистивными характеристиками.
л) Допплерография: поисковый объем в проекции подвздошной вены на уровне шунта. Определяется разнонаправленный пропульсивный кровоток.
м) Допплерография: поисковый объем в проекции подвздошной вены несколько краниальнее шунта.
Проблемы с проведением диализа через искусственно созданные артерио-венозные фистулы определяют необходимость УЗИ соответствующих областей (рис. 9). При проведении исследования необходимо минимизировать давление на кожу ребенка, целесообразно при необходимости использовать метод "гелевой подушки" и применять высокочастотные датчики (до 12-14 МГц), поскольку размеры предплечья у ребенка с хронической почечной недостаточностью невелики. В ранние сроки после создания фистул диаметр отводящей вены у детей 5-12 лет редко превышает 4-5 мм, и даже небольшая компрессия может резко исказить эхографическую картину. После исследования в В-режиме (обнаружение просветов сосудов, паравазальных включений) необходимо допплеровское изучение регионального кровотока сначала в цветовом режиме, что позволяет уточнить ход сосудов, наличие кровотока в них, предположить развитие стенозов и обнаружить дополнительные сосудистые стволы. Исследование в режиме допплерографии позволяет окончательно верифицировать наличие фистулы, идентифицировать приводящий и отводящий сосуды. При отсутствии кровотока в фистуле возможна эхографическая верификация ее тромбоза, внешнее сдавление гематомами, имбибиция мягких тканей и пр.
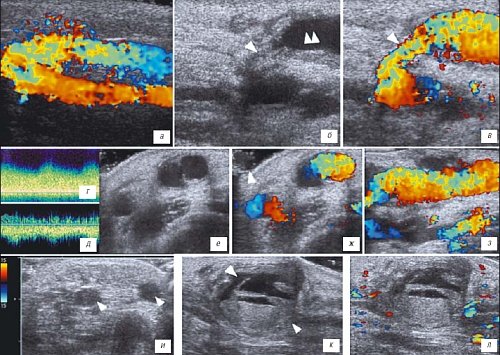
Рис. 9. Артерио-венозные шунты.
а) Нормальная артерио-венозная фистула.
б) Кровоизлияние в окружающие артерио-венозную фистулу ткани. Несколько дилатирована дистальная часть вены (двойная стрелка), собственно артерио-венозный анастомоз сужен (стрелка).
в) Тот же ребенок, дуплексное допплеровское сканирование. Высокоскоростной поток крови через суженную часть фистулы (стрелка).
г, д) Допплерография на уровне артерии и вены соответственно.
е-з) Кровоизлияние в мягкие ткани около фистулы (стрелка) с частичным тромбозом шунта.
и) Тромбоз артерио-венозной фистулы, при цветовом картировании кровоток во фрагментах сосудов не прослеживается (стрелки).
к, л) Тромбоз артерио-венозной фистулы и массивная гематома (стрелки) около нее.
Таким образом, при УЗИ детей с острой почечной недостаточностью врачу ультразвуковой диагностики приходится в действительности быть готовым к исследованию любых органов и систем и, соответственно, знать как морфологические изменения различных органов при острой почечной недостаточности, так и эхографическую картину этих изменений. Во всех случаях УЗИ целесообразно проводить в присутствии лечащего врача ребенка для уточнения деталей клинической картины и оперативного решения вопроса об особенностях визуализируемых органов.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Публикации по теме
- Ультразвуковая диагностика в оценке состояния детей при муковисцидозе - Дворяковская Г.М.
- Клинико-эхографические особенности воспалительных процессов внутренних половых органов у девочек - Мартыш Н.С.
- Ультразвуковая оценка полиорганных изменений у детей с почечной недостаточностью - Ольхова Е.Б.
- Ультразвуковая диагностика бронхогенных кист грудной полости у детей - Васильева Н.П.
- Эхография в комплексной диагностике нефробластомы у детей - Делягин В.М.


