Ультразвуковое исследование мозга новорожденных детей (нормальная анатомия)
Рубрика: В помощь начинающему врачу УЗИ

УЗ сканер Samsung HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Показания для проведения эхографии мозга
- Недоношенность.
- Неврологическая симптоматика.
- Множественные стигмы дисэмбриогенеза.
- Указания на хроническую внутриутробную гипоксию в анамнезе.
- Асфиксия в родах.
- Синдром дыхательных расстройств в неонатальном периоде.
- Инфекционные заболевания у матери и ребенка.
Для оценки состояния мозга у детей с открытым передним родничком используют секторный или микроконвексный датчик с частотой 5-7,5 МГц. Если родничок закрыт, то можно использовать датчики с более низкой частотой - 1,75-3,5 МГц, однако разрешение будет невысоким, что дает худшее качество эхограмм. При исследовании недоношенных детей, а также для оценки поверхностных структур (борозд и извилин на конвекситальной поверхности мозга, экстрацеребрального пространства) используют датчики с частотой 7,5-10 МГц.
Акустическим окном для исследования мозга может служить любое естественное отверстие в черепе, но в большинстве случаев используют большой родничок, поскольку он наиболее крупный и закрывается последним. Маленький размер родничка значительно ограничивает поле зрения, особенно при оценке периферических отделов мозга.
Для проведения эхоэнцефалографического исследования датчик располагают над передним родничком, ориентируя его так, чтобы получить ряд корональных (фронтальных) срезов, после чего переворачивают на 90° для выполнения сагиттального и парасагиттального сканирования. К дополнительным подходам относят сканирование через височную кость над ушной раковиной (аксиальный срез), а также сканирование через открытые швы, задний родничок и область атланто-затылочного сочленения.
По своей эхогенности структуры мозга и черепа могут быть разделены на три категории:
Нормальные варианты мозговых структур
Борозды и извилины. Борозды выглядят как эхогенные линейные структуры, разделяющие извилины. Активная дифференцировка извилин начинается с 28-й недели гестации; их анатомическое появление предшествует эхографической визуализации на 2-6 нед. Таким образом, по количеству и степени выраженности борозд можно судить о гестационном возрасте ребенка.
Визуализация структур островкового комплекса также зависит от зрелости новорожденного ребенка. У глубоко недоношенных детей он остается открытым и представлен в виде треугольника, флага - как структуры повышенной эхогенности без определения в нем борозд. Закрытие сильвиевой борозды происходит по мере формирования лобной, теменной, затылочной долей; полное закрытие рейлева островка с четкой сильвиевой бороздой и сосудистыми образованиями в ней заканчивается к 40-й неделе гестации.
Боковые желудочки. Боковые желудочки, ventriculi lateralis - это полости, заполненные цереброспинальной жидкостью, видимые как анэхогенные зоны. Каждый боковой желудочек состоит из переднего (лобного), заднего (затылочного), нижнего (височного) рогов, тела и атриума (треугольника) - рис. 1. Атриум расположен между телом, затылочным и теменным рогом. Затылочные рога визуализируются с трудом, их ширина вариабельна. Размер желудочков зависит от степени зрелости ребенка, с увеличением гестационного возраста их ширина снижается; у зрелых детей в норме они щелевидны. Легкая асимметрия боковых желудочков (различие размеров правого и левого бокового желудочка на корональном срезе на уровне отверстия Монро до 2 мм) встречается довольно часто и не является признаком патологии. Патологическое расширение боковых желудочков чаще начинается с затылочных рогов, поэтому отсутствие возможности их четкой визуализации - серьезный аргумент против расширения. О расширении боковых желудочков можно говорить, когда диагональный размер передних рогов на корональном срезе через отверстие Монро превышает 5 мм и исчезает вогнутость их дна.
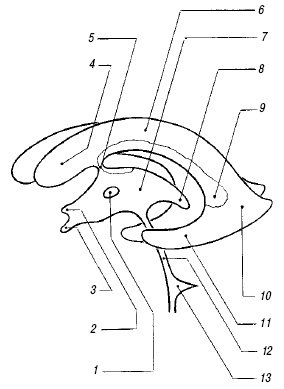
Рис. 1. Желудочковая система мозга.
1 - межталамическая связка;
2 - супраоптический карман III желудочка;
3 - воронкообразный карман III желудочка;
4 - передний рог бокового желудочка;
5 - отверстие Монро;
6 - тело бокового желудочка;
7 - III желудочек;
8 - шишковидный карман III желудочка;
9 - клубочек сосудистого сплетения;
10 - задний рог бокового желудочка;
11 - нижний рог бокового желудочка;
12 - сильвиев водопровод;
13 - IV желудочек.
Сосудистые сплетения. Сосудистые сплетения (plexus chorioideus) - это богато васкуляризованный орган, вырабатывающий цереброспинальную жидкость. Эхографически ткань сплетения выглядит как гиперэхогенная структура. Сплетения переходят с крыши III желудочка через отверстия Монро (межжелудочковые отверстия) на дно тел боковых желудочков и продолжаются на крышу височных рогов (см. рис. 1); также они имеются в крыше IV желудочка, но эхографически в этой области не определяются. Передние и затылочные рога боковых желудочков не содержат сосудистых сплетений.
Сплетения обычно имеют ровный гладкий контур, но могут быть и неровности, и легкая асимметрия. Наибольшей ширины сосудистые сплетения достигают на уровне тела и затылочного рога (5-14 мм), образуя в области атриума локальное уплотнение - сосудистый клубочек (glomus), который может иметь форму пальцеобразного выроста, быть слоистым или раздробленным. На корональных срезах сплетения в затылочных рогах выглядят как эллипсоидные плотности, практически полностью выполняющие просвет желудочков. У детей с меньшим гестационным возрастом размер сплетений относительно больше, чем у доношенных.
Сосудистые сплетения могут быть источником внутрижелудочковых кровоизлияний у доношенных детей, тогда на эхограммах видна их четкая асимметрия и локальные уплотнения, на месте которых затем образуются кисты.
III желудочек. III желудочек (ventriculus tertius) представляется тонкой щелевидной вертикальной полостью, заполненной ликвором, расположенной сагиттально между таламусами над турецким седлом. Он соединяется с боковыми желудочками через отверстия Монро (foramen interventriculare) и с IV желудочком через сильвиев водопровод (см. рис. 1). Супраоптический, воронкообразный и шишковидный отростки придают III желудочку на сагиттальном срезе треугольный вид. На корональном срезе он виден как узкая щель между эхогенными зрительными ядрами, которые взаимосоединяются межталамической спайкой (massa intermedia), проходящей через полость III желудочка. В неонатальном периоде ширина III желудочка на корональном срезе не должна превышать 3 мм, в грудном возрасте - 3-4 мм. Четкие очертания III желудочка на сагиттальном срезе говорят о его расширении.
Сильвиев водопровод и IV желудочек. Сильвиев водопровод (aquaeductus cerebri) представляет собой тонкий канал, соединяющий III и IV желудочки (см. рис. 1), редко видимый при УЗ исследовании в стандартных позициях. Его можно визуализировать на аксиальном срезе в виде двух эхогенных точек на фоне гипоэхогенных ножек мозга.
IV желудочек (ventriculus quartus) представляет собой небольшую полость ромбовидной формы. На эхограммах в строго сагиттальном срезе он выглядит малым анэхогенным треугольником посередине эхогенного медиального контура червя мозжечка (см. рис. 1). Передняя его граница отчетливо не видна из-за гипоэхогенности дорсальной части моста. Переднезадний размер IV желудочка в неонатальном периоде не превышает 4 мм.
Мозолистое тело. Мозолистое тело (corpus callosum) на сагиттальном срезе выглядит как тонкая горизонтальная дугообразная гипоэхогенная структура (рис. 2), ограниченная сверху и снизу тонкими эхогенными полосками, являющимися результатом отражения от околомозолистой борозды (сверху) и нижней поверхности мозолистого тела. Сразу под ним располагаются два листка прозрачной перегородки, ограничивающие ее полость. На фронтальном срезе мозолистое тело выглядит тонкой узкой гипоэхогенной полоской, образующей крышу боковых желудочков.
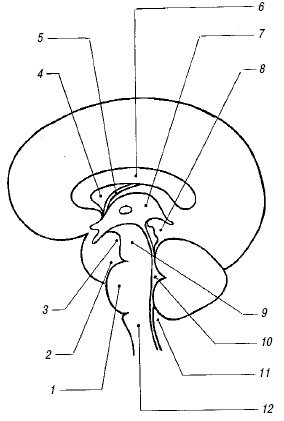
Рис. 2. Расположение основных мозговых структур на срединном сагиттальном срезе.
1 - варолиев мост;
2 - препонтинная цистерна;
3 - межножковая цистерна;
4 - прозрачная перегородка;
5 - ножки свода;
6 - мозолистое тело;
7 - III желудочек;
8 - цистерна четверохолмия;
9 - ножки мозга;
10 - IV желудочек;
11 - большая цистерна;
12 - продолговатый мозг.
Полость прозрачной перегородки и полость Верге. Эти полости расположены непосредственно под мозолистым телом между листками прозрачной перегородки (septum pellucidum) и ограничены глией, а не эпендимой; они содержат жидкость, но не соединяются ни с желудочковой системой, ни с субарахноидальным пространством. Полость прозрачной перегородки (cavum cepti pellucidi) находится кпереди от свода мозга между передними рогами боковых желудочков, полость Верге расположена под валиком мозолистого тела между телами боковых желудочков. Иногда в норме в листках прозрачной перегородки визуализируются точки и короткие линейные сигналы, происходящие от субэпендимальных срединных вен. На корональном срезе полость прозрачной перегородки выглядит как квадратное, треугольное или трапециевидное анэхогенное пространство с основанием под мозолистым телом. Ширина полости прозрачной перегородки не превышает 10-12 мм и у недоношенных детей шире, чем у доношенных. Полость Верге, как правило, уже полости прозрачной перегородки и у доношенных детей обнаруживается редко. Указанные полости начинают облитерироваться после 6 мес гестации в дорсовентральном направлении, но точных сроков их закрытия нет, и они обе могут обнаруживаться у зрелого ребенка в возрасте 2-3 мес.
Базальные ядра, таламусы и внутренняя капсула. Зрительные ядра (thalami) - сферические гипоэхогенные структуры, расположенные по бокам от полости прозрачной перегородки и формирующие боковые границы III желудочка на корональных срезах. Верхняя поверхность ганглиоталамического комплекса делится на две части каудоталамической выемкой - передняя относится к хвостатому ядру, задняя - к таламусу (рис. 3). Между собой зрительные ядра соединены межталамической спайкой, которая становится четко видимой лишь при расширении III желудочка как на фронтальном (в виде двойной эхогенной поперечной структуры), так и на сагиттальном срезах (в виде гиперэхогенной точечной структуры).
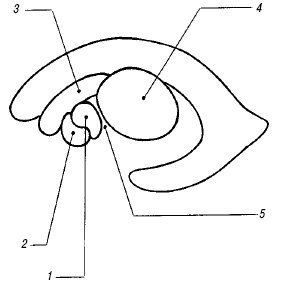
Рис. 3. Взаиморасположение структур базально-таламического комплекса на парасагиттальном срезе.
1 - скорлупа чечевицеобразного ядра;
2 - бледный шар чечевицеобразного ядра;
3 - хвостатое ядро;
4 - таламус;
5 - внутренняя капсула.
Базальные ядра - это подкорковые скопления серого вещества, расположенные между таламусом и рейлевым островком. Они имеют сходную эхогенность, что затрудняет их дифференцировку. Парасагиттальный срез через каудоталамическую выемку - самый оптимальный подход для обнаружения таламусов, чечевицеобразного ядра, состоящего из скорлупы, (putamen), и бледного шара, (globus pallidus), и хвостатого ядра, а также внутренней капсулы - тонкой прослойки белого вещества, отделяющей ядра полосатого тела от таламусов. Более четкая визуализация базальных ядер возможна при использовании датчика 10 МГц, а также при патологии (кровоизлиянии или ишемии) - в результате нейронального некроза ядра приобретают повышенную эхогенность.
Герминальный матрикс - это эмбриональная ткань с высокой метаболической и фибринолитической активностью, продуцирующая глиобласты. Эта субэпендимальная пластинка наиболее активна между 24-й и 34-й неделями гестации и представляет собой скопление хрупких сосудов, стенки которых лишены коллагеновых и эластичных волокон, легко подвержены разрыву и являются источником периинтравентрикулярных кровоизлияний у недоношенных детей. Герминальный матрикс залегает между хвостатым ядром и нижней стенкой бокового желудочка в каудоталамической выемке, на эхограммах выглядит гиперэхогенной полоской.
Цистерны мозга. Цистерны - это содержащие ликвор пространства между структурами мозга (см. рис. 2), в которых также могут находиться крупные сосуды и нервы. В норме они редко видны на эхограммах. При увеличении цистерны выглядят как неправильно очерченные полости, что свидетельствует о проксимально расположенной обструкции току цереброспинальной жидкости.
Большая цистерна (cisterna magna, c. cerebromedullaris) расположена под мозжечком и продолговатым мозгом над затылочной костью, в норме ее верхненижний размер на сагиттальном срезе не превышает 10 мм. Цистерна моста - эхогенная зона над мостом перед ножками мозга, под передним карманом III желудочка. Она содержит в себе бифуркацию базиллярной артерии, что обусловливает ее частичную эхоплотность и пульсацию.
Базальная (c. suprasellar) цистерна включает в себя межножковую, c. interpeduncularis (между ножками мозга) и хиазматическую, c. chiasmatis (между перекрестом зрительных нервов и лобными долями) цистерны. Цистерна перекреста выглядит пятиугольной эхоплотной зоной, углы которой соответствуют артериям Виллизиева круга.
Цистерна четверохолмия (c. quadrigeminalis) - эхогенная линия между сплетением III желудочка и червем мозжечка. Толщина этой эхогенной зоны (в норме не превышающая 3 мм) может увеличиваться при субарахноидальном кровоизлиянии. В области цистерны четверохолмия могут находиться также арахноидальные кисты.
Обводная (c. ambient) цистерна - осуществляет боковое сообщение между препонтинной и межножковой цистернами впереди и цистерной четверохолмия сзади.
Мозжечок (cerebellum) можно визуализировать как через передний, так и через задний родничок. При сканировании через большой родничок качество изображения самое плохое из-за дальности расстояния. Мозжечок состоит из двух полушарий, соединенных червем. Полушария слабосреднеэхогенны, червь частично гиперэхогенен. На сагиттальном срезе вентральная часть червя имеет вид гипоэхогенной буквы "Е", содержащей цереброспинальную жидкость: вверху - квадригеминальная цистерна, в центре - IV желудочек, внизу - большая цистерна. Поперечный размер мозжечка прямо коррелирует с бипариетальным диаметром головы, что позволяет на основании его измерения определять гестационный возраст плода и новорожденного.
Ножки мозга (pedunculus cerebri), мост (pons) и продолговатый мозг (medulla oblongata) расположены продольно кпереди от мозжечка и выглядят гипоэхогенными структурами.
Паренхима. В норме отмечается различие эхогенности между корой мозга и подлежащим белым веществом. Белое вещество чуть более эхогенно, возможно, из-за относительно большего количества сосудов. В норме толщина коры не превышает нескольких миллиметров.
Вокруг боковых желудочков, преимущественно над затылочными и реже над передними рогами, у недоношенных детей и у некоторых доношенных детей имеется ореол повышенной эхогенности, размер и визуализация которого зависят от гестационного возраста. Он может сохраняться до 3- 4 нед жизни. В норме его интенсивность должна быть ниже, чем у сосудистого сплетения, края - нечеткими, расположение - симметричным. При асимметрии или повышении эхогенности в перивентрикулярной области следует проводить УЗ исследование мозга в динамике для исключения перивентрикулярной лейкомаляции.
Стандартные эхоэнцефалографические срезы
Корональные срезы (рис. 4). Первый срез проходит через лобные доли перед боковыми желудочками (рис. 5). Срединно определяется межполушарная щель в виде вертикальной эхогенной полоски, разделяющей полушария. При ее расширении в центре виден сигнал от серпа мозга (falx), не визуализируемый отдельно в норме (рис. 6). Ширина межполушарной щели между извилинами не превышает в норме 3-4 мм. На этом же срезе удобно измерять размер субарахноидального пространства - между латеральной стенкой верхнего сагиттального синуса и ближайшей извилиной (синокортикальная ширина). Для этого желательно использовать датчик с частотой 7,5-10 МГц, большое количество геля и очень осторожно прикасаться к большому родничку, не надавливая на него. Нормальный размер субарахноидального пространства у доношенных детей - до 3 мм, у недоношенных - до 4 мм.
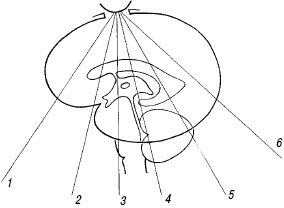
Рис. 4. Плоскости коронального сканирования (1-6).
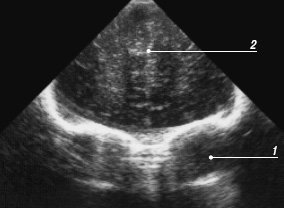
Рис. 5. Эхограмма мозга новорожденного, первый корональный срез через лобные доли.
1 - глазницы;
2 - межполушарная щель (не расширена).
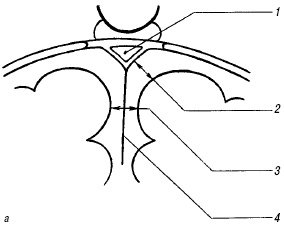
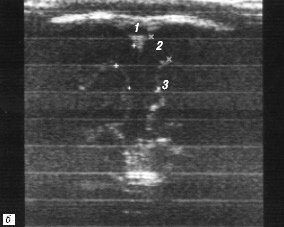
Рис. 6. Измерение ширины субарахноидального пространства и ширины межполушарной щели на одном-двух корональных срезах - схема (а) и эхограмма мозга (б).
1 - верхний сагиттальный синус;
2 - ширина субарахноидального пространства;
3 - ширина межполушарной щели;
4 - серп мозга.
Второй срез выполняется через передние рога боковых желудочков кпереди от отверстий Монро на уровне полости прозрачной перегородки (рис. 7). Лобные рога, не содержащие ликвора, визуализируются по обеим сторонам от межполушарной щели как эхогенные полоски; при наличии в них ликвора они выглядят анэхогенными структурами, похожими на бумеранги. Крышу передних рогов боковых желудочков представляет гипоэхогенная полоска мозолистого тела, а между их медиальными стенками расположены листки прозрачной перегородки, содержащие полость. На данном срезе оценивают форму и измеряют ширину полости прозрачной перегородки - максимальное расстояние между ее стенками. Боковые стенки передних рогов формируют базальные ядра - непосредственно под дном рога - головка хвостатого ядра, латеральнее - чечевицеобразное ядро. Еще латеральнее на этом срезе по обеим сторонам от цистерны перекреста определяются височные доли.
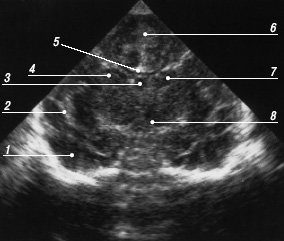
Рис. 7. Эхограмма мозга, второй корональный срез через передние рога боковых желудочков.
1 - височные доли;
2 - сильвиева щель;
3 - полость прозрачной перегородки;
4 - передний рог бокового желудочка;
5 - мозолистое тело;
6 - межполушарная щель;
7 - хвостатое ядро;
8 - таламус.
Третий корональный срез проходит через отверстия Монро и III желудочек (рис. 8). На этом уровне боковые желудочки соединяются с III желудочком через межжелудочковые отверстия (Монро). Сами отверстия в норме не видны, но сосудистые сплетения, проходящие в них с крыши III желудочка на дно боковых желудочков, выглядят как гиперэхогенная Y-образная структура, расположенная по срединной линии. В норме III желудочек также может не визуализироваться, при его увеличении измеряют его ширину между медиальными поверхностями таламусов, являющихся его латеральными стенками. Боковые желудочки на этом срезе видны как щелевидные или бумерангообразные анэхогенные структуры (рис. 9), ширину которых измеряют по диагонали (в норме до 5 мм). Полость прозрачной перегородки на третьем срезе в некоторых случаях еще остается видимой. Ниже III желудочка визуализируются ствол и мост мозга. Латерально от III желудочка - таламус, базальные ядра и островок, над которым определяется Y-образная тонкая эхогенная структура - сильвиева щель, содержащая пульсирующую среднюю мозговую артерию.
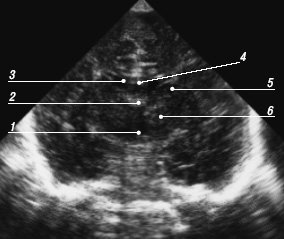
Рис. 8. Эхограмма мозга, третий корональный срез через отверстия Монро.
1 - III желудочек;
2 - сосудистые сплетения в межжелудочковых каналах и крыше III желудочка и свод мозга;
3 - полость бокового желудочка;
4 - мозолистое тело;
5 - хвостатое ядро;
6 - таламус.
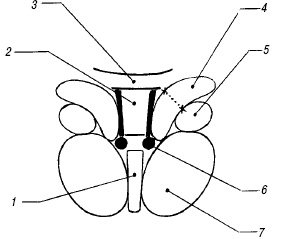
Рис. 9. Взаиморасположение центральных мозговых структур на двух-четырех корональных срезах.
1 - III желудочек;
2 - полость прозрачной перегородки;
3 - мозолистое тело;
4 - боковой желудочек;
5 - хвостатое ядро;
6 - ножка свода мозга;
7 - таламус.
На четвертом срезе (через тела боковых желудочков и задний отдел III желудочка) видны: межполушарная щель, мозолистое тело, полости желудочков с сосудистыми сплетениями в их дне, таламусы, сильвиевы щели, вертикально расположенные гипоэхогенные ножки мозга (ниже таламусов), мозжечок, отделенный от ножек мозга гиперэхогенным наметом (рис. 10). Книзу от червя мозжечка может визуализироваться большая цистерна. В области средней черепной ямки виден участок пульсации, происходящей от сосудов Виллизиева круга.
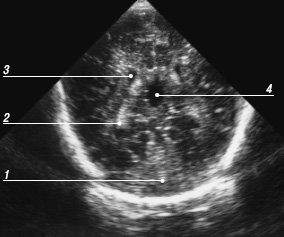
Рис. 10. Эхограмма мозга, четвертый корональный срез через тела боковых желудочков.
1 - мозжечок;
2 - сосудистые сплетения в боковых желудочках;
3 - тела боковых желудочков;
4 - полость Верге.
Пятый срез проходит через тела боковых желудочков и сосудистые сплетения в области гломусов, которые на эхограммах практически полностью выполняют полости боковых желудочков (рис. 11). На этом срезе проводят сравнение плотности и величины сосудистых сплетений с обеих сторон для исключения кровоизлияний. При наличии полости Верге она визуализируется между боковыми желудочками в виде округлого анэхогенного образования. Внутри задней черепной ямки визуализируется средней эхогенности мозжечок, над его наметом - эхогенная цистерна четверохолмия.
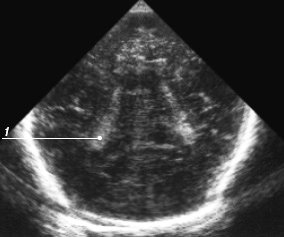
Рис. 11. Эхограмма мозга, пятый корональный срез через гломусы сосудистых сплетений - сосудистые сплетения в области атриумов, полностью выполняющие просвет желудочков (1).
Шестой, последний, корональный срез выполняется через затылочные доли над полостями боковых желудочков (рис. 12). Срединно визуализируется межполушарная щель с бороздами и извилинами, по обеим ее сторонам - облакообразные перивентрикулярные уплотнения, в большей степени выраженные у недоношенных детей. На данном срезе оценивают симметричность указанных уплотнений.
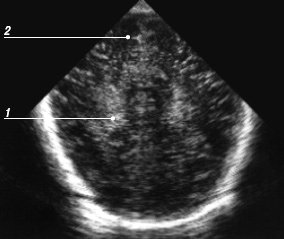
Рис. 12. Эхограмма мозга, шестой корональный срез через затылочные доли над боковыми желудочками.
1 - нормальные перивентрикулярные уплотнения;
2 - межполушарная щель.
Сагиттальные срезы (рис. 13). Срединно-сагиттальный срез (рис. 14) позволяет визуализировать мозолистое тело в виде гипоэхогенной дуги, сразу под ним полость прозрачной перегородки (под его передними отделами) и соединенную с ней полость Верге (под валиком). Около колена мозолистого тела проходит пульсирующая структура - передняя мозговая артерия, которая огибает его и идет вдоль верхнего края тела. Над мозолистым телом проходит околомозолистая борозда. Между полостями прозрачной перегородки и Верге определяется дугообразная гиперэхогеннная полоска, происходящая от сосудистого сплетения III желудочка и свода мозга. Ниже расположен гипоэхогенный треугольный III желудочек, контуры которого в норме четко не определяются. При его расширении в центре можно увидеть межталамическую спайку в виде гиперэхогенной точки. Заднюю стенку III желудочка составляет шишковидная железа и пластина четверохолмия, за которой может быть видна цистерна четверохолмия. Сразу ниже ее в задней черепной ямке определяется гиперэхогенный червь мозжечка, на передней части которого имеется треугольная выемка - IV желудочек. Мост, ножки мозга и продолговатый мозг расположены кпереди от IV желудочка и видны как гипоэхогенные образования. На этом срезе проводят измерение большой цистерны - от нижней поверхности червя до внутренней поверхности затылочной кости - и измерение глубины IV желудочка.
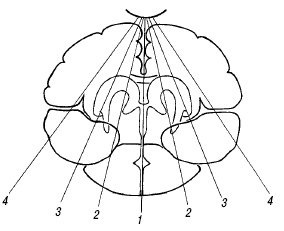
Рис. 13. Плоскости сагиттального сканирования (1-4).
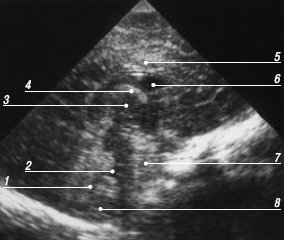
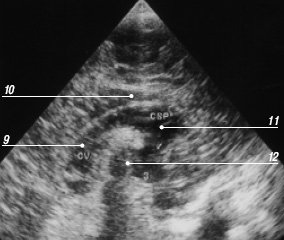
Рис. 14. Эхограммы мозга, срединный сагиттальный срез:
1 - мозжечок;
2 - IV желудочек;
3 - III желудочек;
4 - свод и сосудистое сплетение в отверстиях Монро и крыше III желудочка;
5 - мозолистое тело;
6 - полость прозрачной пергородки;
7 - ножки мозга;
8 - большая цистерна;
9 - полость Верге;
10 - мозолистое тело;
11 - полость прозрачной перегородки;
12 - III желудочек.
При незначительном отклонении датчика влево и вправо получают парасагиттальный срез через каудоталамическую выемку (место залегания герминального матрикса у недоношенных детей), на котором оценивают ее форму, а также структуру и эхогенность ганглиоталамического комплекса (рис. 15).
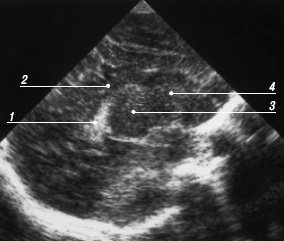
Рис. 15. Эхограмма мозга, парасагиттальный срез через каудо-таламическую выемку.
1 - сосудистое сплетение бокового желудочка;
2 - полость бокового желудочка;
3 - таламус;
4 - хвостатое ядро.
Следующий парасагиттальный срез выполняется через боковой желудочек с каждой стороны так, чтобы получить его полное изображение - лобный рог, тело, затылочный и височный рога (рис. 16). В данной плоскости производят измерение высоты различных отделов бокового желудочка, оценивают толщину и форму сосудистого сплетения. Над телом и затылочным рогом бокового желудочка оценивают однородность и плотность перивентрикулярного вещества мозга, сравнивая его с плотностью сосудистого сплетения.
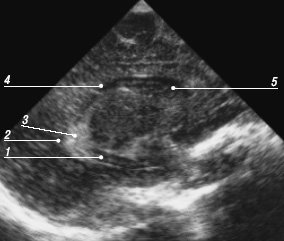
Рис. 16. Эхограмма мозга, парасагиттальный срез через боковой желудочек.
1 - нижний рог;
2 - задний рог;
3 - гломус сосудистого сплетения;
4 - тело;
5 - передний рог.
Последний парасагиттальный срез получают при еще большем наклоне датчика латерально, что позволяет визуализировать островок, его борозды и извилины и измерять сильвиеву щель в случае ее расширения (рис. 17). В норме у доношенных детей она выглядит как эхогенная поперечная структура; при субарахноидальном кровоизлиянии или наружной гидроцефалии между островком и теменной долей визуализируется полоска ликвора.
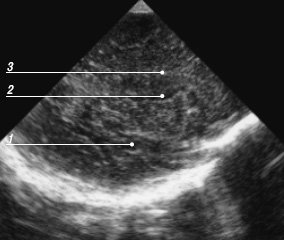
Рис. 17. Эхограмма мозга, парасагиттальный срез через височную долю.
1 - височная доля мозга;
2 - сильвиева щель;
3 - теменная доля.
Если на полученных эхограммах в корональном срезе определяются какиелибо отклонения, то они обязательно должны быть подтверждены в сагиттальном срезе, и наоборот, поскольку часто могут возникать артефакты.
Аксиальное сканирование. Аксиальный срез выполняется при размещении датчика горизонтально над ухом. При этом визуализируются ножки мозга как гипоэхогенная структура, имеющая вид бабочки (рис. 18). Между ножками часто (в отличие от корональных и сагиттальных срезов) видна эхогенная структура, состоящая из двух точек - сильвиев водопровод, кпереди от ножек - щелевидный III желудочек. На аксиальном срезе стенки III желудочка видны отчетливо, в отличие от коронального, что позволяет более точно измерить его размер при незначительном расширении. При наклоне датчика в сторону свода черепа видны боковые желудочки, что позволяет оценить их размер при закрытом большом родничке. В норме парен хима мозга тесно прилежит к костям черепа у зрелых детей, поэтому разделение эхосигналов от них на аксиальном срезе позволяет предположить наличие патологической жидкости в субарахноидальном или субдуральном пространствах.
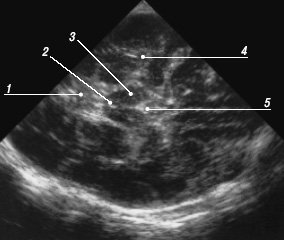
Рис. 18. Эхограмма мозга, аксиальный срез на уровне основания мозга.
1 - мозжечок;
2 - сильвиев водопровод;
3 - ножки мозга;
4 - сильвиева щель;
5 - III желудочек.
Данные эхографического исследования головного мозга могут быть дополнены результатами допплерографической оценки мозгового кровотока. Это желательно, поскольку у 40-65% детей, несмотря на выраженные неврологические нарушения, данные эхографического исследования мозга остаются нормальными.
Головной мозг кровоснабжается ветвями внутренней сонной и базиллярной артерий, образующих на основании мозга виллизиев круг. Непосредственным продолжением внутренней сонной артерии является средняя мозговая артерия, меньшей по диаметру ветвью - передняя мозговая. Задние мозговые артерии ответвляются от короткой базиллярной артерии и задними соединительными артериями сообщаются с ветвями внутренней сонной. Магистральные мозговые артерии - передняя, средняя и задняя своими разветвлениями образуют артериальную сеть, из которой в мозговое вещество проникают мелкие сосуды, питающие кору и белое вещество мозга.
Допплерографическое исследование кровотока проводят в наиболее крупных артериях и венах головного мозга, стремясь расположить УЗ датчик так, чтобы угол между ультразвуковым лучом и осью сосуда был минимальным.
Переднюю мозговую артерию визуализируют на сагиттальном срезе; для получения показателей кровотока объемный маркер устанавливают перед коленом мозолистого тела или в проксимальной части артерии перед ее изгибом вокруг этой структуры.
Для исследования кровотока во внутренней сонной артерии на парасагиттальном срезе используют ее вертикальную часть сразу после выхода из каротидного канала над уровнем турецкого седла.
Базиллярную артерию обследуют в срединном сагиттальном срезе в области основания черепа сразу перед мостом в нескольких миллиметрах за местом обнаружения внутренней сонной артерии.
Средняя мозговая артерия определяется в сильвиевой щели. Наилучший угол для ее инсонации достигается при аксиальном подходе. Вену Галена визуализируют на корональном срезе под мозолистым телом вдоль крыши III желудочка.

УЗ сканер Samsung HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Публикации по теме
- Эхография нервов, сухожилий и связок - Еськин Н.А.
- Ультрасонография коленных суставов (методика и ультразвуковая анатомия) - Еськин Н.А.
- Ультразвуковое исследование мозга новорожденных детей (нормальная анатомия) - Дворяковский И.В.
- Ультразвуковая диагностика заболеваний органов мошонки - Атабекова Л.А.
- Комплексное ультразвуковое исследование молочных желез - Заболотская Н.В.


