Возможности трехмерной эхографии в диагностике внутриматочной патологии
Рубрика: Эхография в акушерстве
УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Введение
Трехмерная эхография (3D/4D) в акушерстве прочно вошла в ежедневную практику врача. Долгие годы шли дискуссии о том, что представляет собой трехмерная эхография: дорогостоящая игрушка, метод, позволяющий повысить качество пренатальной диагностики и заменить двухмерную эхографию, или инструмент для пренатальной живописи? Время и накопленный опыт расставили все по своим местам, и теперь 3D/4D УЗИ - это метод, уточняющий и дополняющий двухмерную эхографию, а также "кисть" в руках художника-специалиста [1]. Что-то похожее сейчас происходит и с использованием трехмерной эхографии в гинекологии. С одной стороны, врачи акушеры-гинекологи и специалисты ультразвуковой диагностики пытаются получить как можно больше от данной методики, а, с другой, - хватаясь за нее как за "палочку-выручалочку", применяют режимы 3D/4D "на всякий случай". В этой статье мы хотим поделиться собственным опытом использования 3D/4D эхографии для диагностики внутриматочной патологии.
Поэтому нам были интересны именно те ситуации, где использование режимов 3D/4D уточнило диагноз и прогноз или повлияло на тактику ведения пациентки.
Матка располагается в центре полости малого таза, ее длинная ось перпендикулярна направлению ультразвукового луча при трансвагинальном сканировании, поэтому ее исследование ограничивается поперечным и продольным срезами. Именно возможность получения коронарной плоскости и делает таким привлекательным использование режима трехмерной реконструкции в гинекологической практике.
Для получения первоначального объема, визуализировалась матка в двухмерном режиме в строго сагиттальном сечении с оптимизацией зоны интереса. В большинстве ультразвуковых аппаратов максимальный угол сканирования составляет 80°. Поэтому в ряде случаев, при большом поперечном размере матки (например, при аномалиях развития матки) объем был получен из поперечного сечения так, чтобы могли визуализироваться оба маточных угла.
На представленных эхограммах (рис. 1) визуализируется полость матки в коронарной плоскости, полученная в разные фазы цикла одной пациентки. Достоверных различий в визуализации и технических возможностях забора объема не выявлено. Однако довольно часто в первую фазу цикла, при получении коронарной плоскости полости, удавалось визуализировать и истмические отделы маточных труб. А вот в случаях диагностики аномалий развития матки наиболее информативной является вторая фаза менструального цикла благодаря толщине эндометрия.
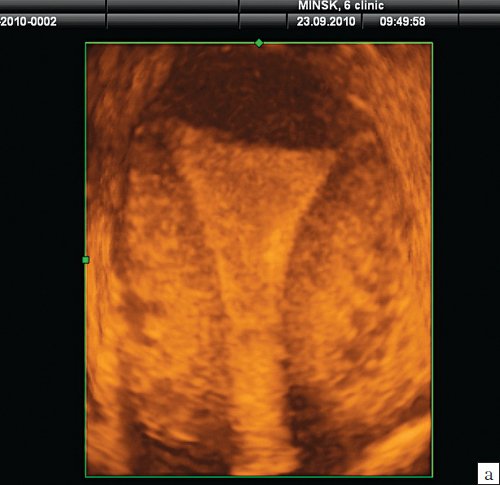
Рис. 1. Коронарная плоскость полости матки.
а) Первая фаза цикла.
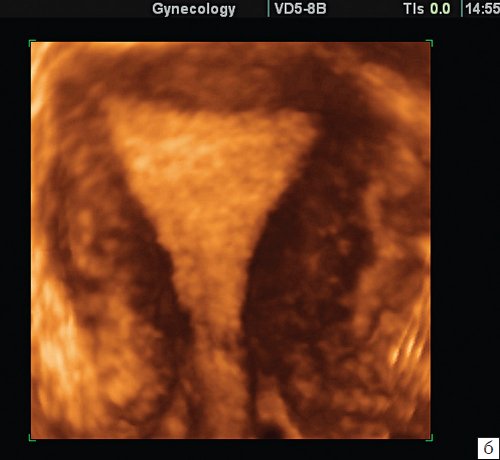
б) Вторая фаза цикла.
Основными направлениями использования нами трехмерной эхографии были:
- оценка положения внутриматочного контрацептива (ВМК);
- диагностика локализации миоматозных узлов;
- диагностика внутриматочных полипов;
- диагностика аномалий развития матки.
Оценка положения внутриматочных контрацептивов
ВМК являются одним из наиболее распространенных способов контрацепции в мире. При введении ВМК могут развиться осложнения и побочные реакции. К осложнениям относятся: его частичная или полная экспульсия, неполная или полная перфорация матки, наступление беременности и воспалительные заболевания органов малого таза. А к побочным реакциям - боль и маточные кровотечения различной интенсивности [2].
Медьсодержащие внутриматочные спирали (ВМС) (рис. 2) прекрасно визуализируются как в В-режиме, так и при использовании режимов трехмерной реконструкции [3-5].
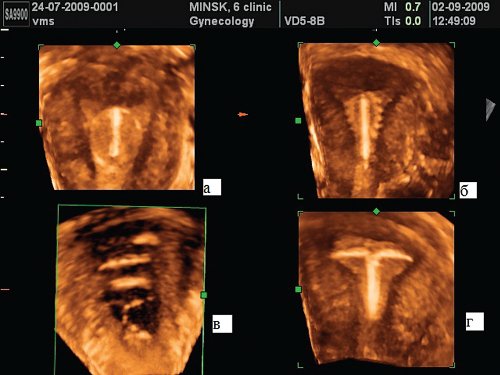
Рис. 2. Коронарная плоскость полости матки с ВМК:
а - кольцевидная ВМС, б - спираль Купер-Т, в - спираль Липса, г - Т-образная внутриматочная спираль.
Однако при эхографии в В-режиме аномальное положение медьсодержащего ВМК (частичная или полная экспульсия спирали, "непонятное" расположение спирали) было диагностировано у 6 из 18 пациенток, обратившихся для обследования с жалобами на обильные менструальные выделения и/ или болезненные ощущения внизу живота. Использование режимов трехмерной реконструкции позволило поставить данный диагноз в 9 случаях. Получение коронарной плоскости и объемного изображения дало дополнительную информацию о косом положении спирали в разных плоскостях (рис. 3), ротации ее на 120-130° (рис. 4), надломе плечей. Таким образом, с помощью объемной эхографии чаще удавалось поставить не только правильный диагноз, но и конкретизировать его.
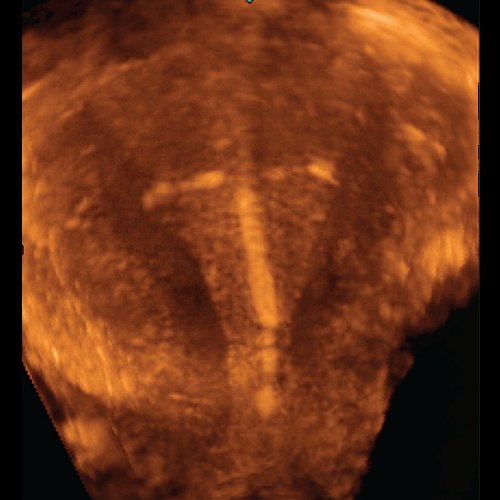
Рис. 3. Коронарная плоскость, косое положение Т-образной спирали, конец основания спирали упирается в одну из стенок матки, травмируя ее.
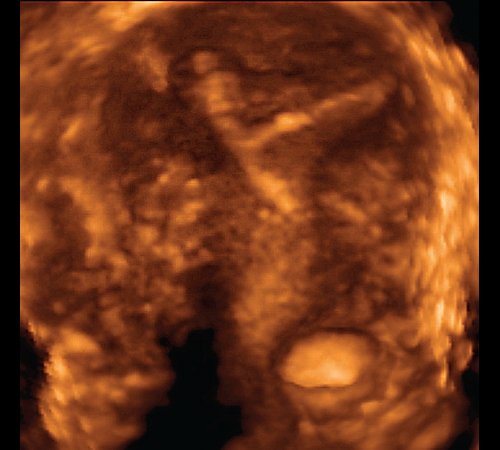
Рис. 4. Коронарная плоскость, ротация Т-образной спирали 130°.
Диагностика миоматозных узлов
Миома матки - наиболее распространенная доброкачественная опухоль, частота которой составляет 20% среди женщин старше 30-35 лет [6]. По направлению роста миомы различают: интерстициальную, субсерозную и субмукозную (подслизистую). Наибольший интерес, с точки зрения трехмерной эхографии, представляет субмукозная миома. Субмукозная миома развивается во внутренних слоях миометрия и растет в полость матки. В зависимости от внутриполостного компонента, согласно классификации Европейской ассоциации гистероскопистов [6] различают три типа миом: 0 тип - узел на ножке без интрамурального компонента; I тип - узел с интрамуральным компонентом менее 50%; II тип узел с интрамуральным компонентом более 50%.
Диагностика миоматозных узлов не представляет сложностей. Достоверным признаком миомы является ультразвуковая визуализация узла. При его субмукозном расположении происходит деформация срединного комплекса, лучше выявляемая в секреторную фазу цикла на фоне эндометрия повышенной эхогенности. При использовании режимов трехмерной реконструкции миома визуализируется так же, как узел, имеет округлую или овальную форму в полости матки (рис. 5, 6). Данные коронарной плоскости наглядны, однако эту же самую информацию мы имеем и в обычном В-режиме и каких-либо преимуществ в диагностике локализации миоматозных узлов с помощью объемной эхографии не получено.
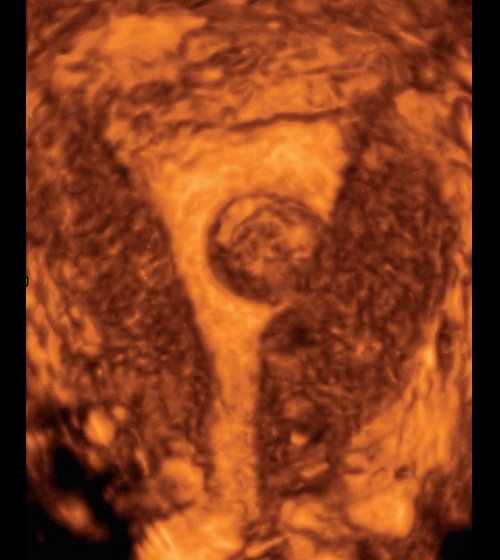
Рис. 5. Коронарная плоскость, миоматозный узел, 0 тип.
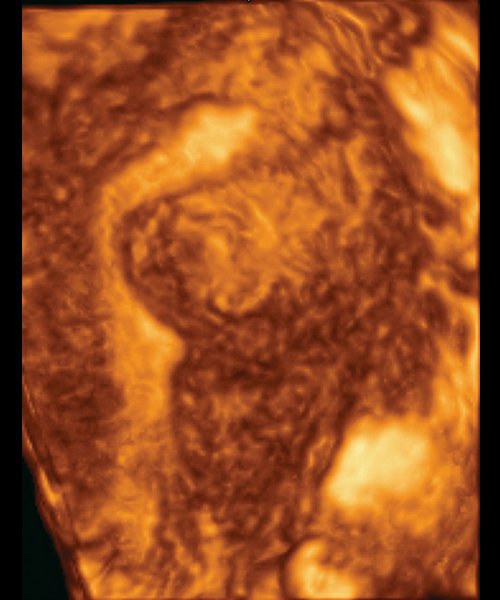
Рис. 6. Cагиттальная плоскость, миоматозный узел, тип II.
Диагностика полипов эндометрия
Полипы эндометрия, как разновидность гиперпластического процесса эндометрия, могут обнаруживаться в любом возрасте. В В-режиме мелкие полипы изменяют структуру М-эхо, не изменяя толщины эндометрия, а крупные полипы визуализируются в виде объемных образований в полости матки, обычно с четкими контурами неоднородной структуры [4]. Использование объемной эхографии с получением коронарного сечения также позволяет идентифицировать этот вид внутриматочной патологии (рис. 7), не прибавляя дополнительной информации.
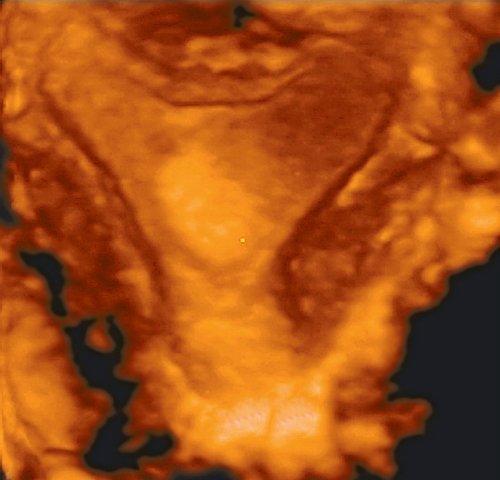
Рис. 7. Полип эндометрия, коронарный срез.
Лишь в ряде случаев размеры полипа, полученные с помощью реконструктивных технологий, отличались от данных В-режима (рис. 8), однако это не влияет на тактику ведения пациенток.
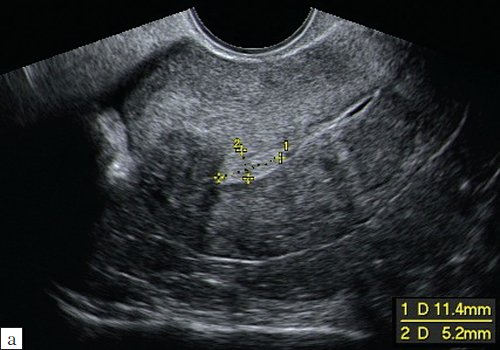
Рис. 8. Полип эндометрия.
а) Сагитальный срез.
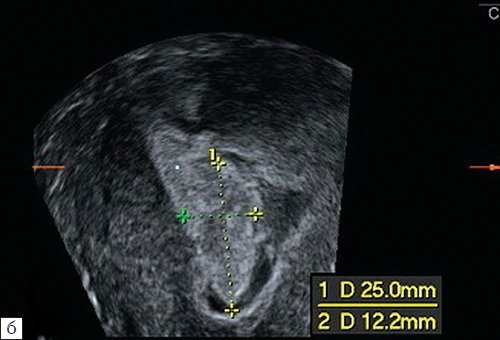
б) Коронарный срез, полученный при трехмерной эхографии.
Аномалии развития матки
Наибольший интерес, с точки зрения объемной эхографии, представляют аномалии развития матки. Аномалии развития матки составляют гетерогенную группу врожденных аномалий, являющихся следствием недоразвития Мюллеровых канальцев, нарушения их слияния и рассасывания перегородки [7]. Частоту выявления аномалий развития матки установить сложно. Считается, что данная патология встречается в 0,4% (0,1-3%) случаев в общей популяции [8]. Частота аномалий у женщин, страдающих бесплодием достигает 4% [9], а среди пациенток с привычным невынашиванием колеблется от 3 до 38% [9, 10].
Существует несколько классификаций аномалий развития матки. Наиболее распространенной является классификация, принятая в 1988 году Американским обществом репродуктологов [11], в основе которой лежат не только эмбриональные факторы, но учитываются клиника, прогноз и лечение. Согласно этой классификации выделяют 7 классов пороков (рис. 9).
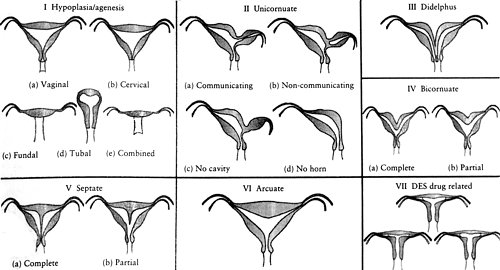
Рис. 9. Классификация пороков женских внутренних половых органов (The American Fertility Society, 1988).
- I класс. Гипоплазия/агенезия: а) влагалища; б) шейки матки; в) тела матки; г) маточных труб; д) комбинированная.
- II класс. Однорогая матка: а) с рудиментарным рогом, имеющим полость, сообщающуюся или нет с полостью матки; б) с рудиментарным рогом, не имеющим полости; в) без рудиментарного рога.
- III класс. Удвоение матки.
- IV класс. Двурогая матка: а) рога разделены до внутреннего зева (полная форма); б) рога не достигают внутреннего зева (частичная форма).
- V класс. Внутриматочная перегородка: а) полная; б) неполная.
- VI класс. Седловидная матка.
- VII класс. Изменение формы (Т-образная) полости матки (обычно вызванные внутриутробным воздействием на плод диэтилстильбэстрола).
Возможность получения коронарного сечения полости матки при объемной эхографии, позволяет объективно оценить форму полости и поставить правильный диагноз.
Наиболее часто встречаются и требуют дифференцировки матка с вертикальной перегородкой, исходящей из дна, двурогая матка и седловидная матка, которая осуществляется по формуле, предложенной Тroiano и МcСarhty [7]:
- Матка двурогая, если линия, соединяющая рога полости, пересекает дно или располагается выше или ниже дна на менее 5 мм (рис. 10).
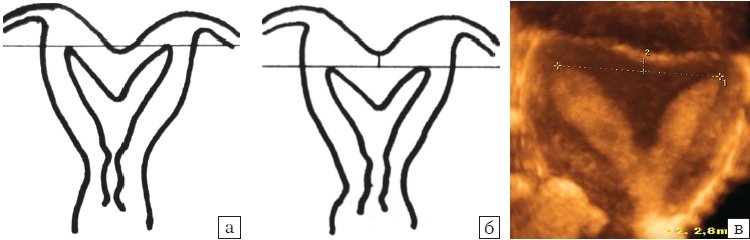
Рис. 10. Двурогая матка:
а,б - схематическое изображение, в - коронарная плоскость, полученная при объемной эхографии.
- Матка с вертикальной перегородкой, характеризуется тем, что линия, соединяющая рога полости матки, располагается выше или ниже дна на >5 мм, независимо от его формы - выпуклое, гладкое или вогнутое (рис. 11).
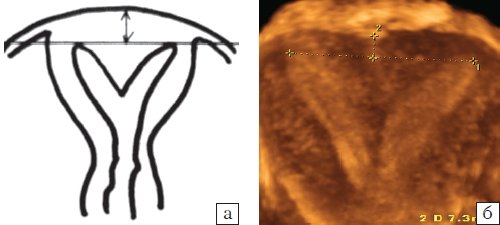
Рис. 11. Матка с вертикальной перегородкой:
а - схематическое изображение, б - коронарная плоскость, полученная при объемной эхографии.
- Матка седловидная - если углубление в дне имеет тупой угол и глубину менее 15 мм (рис. 12).
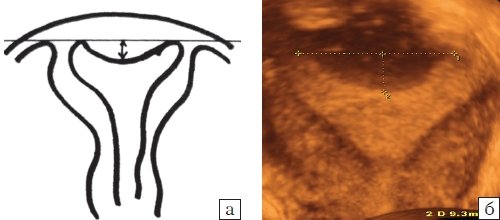
Рис. 12. Седловидная матка:
а - схематическое изображение, б - коронарная плоскость, полученная при объемной эхографии.
- Матка с вертикальной перегородкой, если углубление в дне имеет острый угол и глубину более 15 мм (рис. 13).
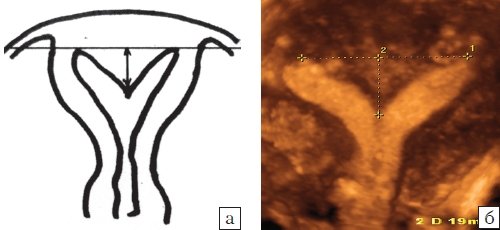
Рис. 13. Матка с вертикальной перегородкой:
а - схематическое изображение, б - коронарная плоскость, полученная при объемной эхографии.
Эта классификация включает крайние формы, однако не учитывает промежуточные, "мягкие" формы и некоторые другие аномалии, например, перегородки, не связанные с дном матки (рис. 14).
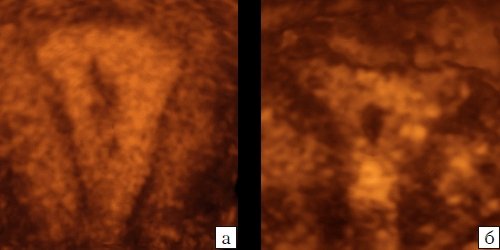
Рис. 14. Неполные перегородки в матке, не связанные с дном (а, б).
Важную роль играет трехмерная эхография при решении вопроса о возможности проведения реконструктивных операций на матке при аномалиях ее развития и результатах, проведенного лечения. Получение коронарной плоскости, позволяет достоверно измерить глубину и толщину перегородки на разном уровне, размеры общей полости (рис. 15, 16).
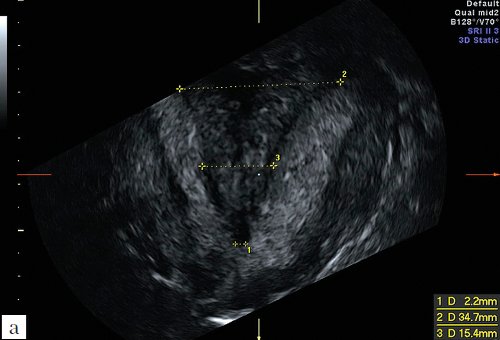
Рис. 15. Неполная вертикальная перегородка в матке до операции.
а) Ширина перегородки на разных уровнях.
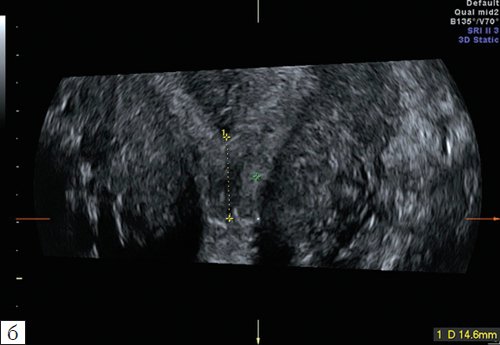
б) Размеры общей полости.
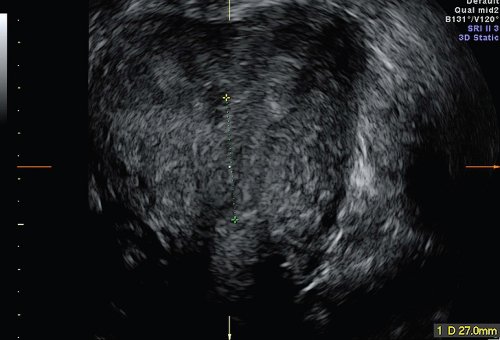
Рис. 16. Неполная вертикальная перегородка в матке после проведения реконструктивной операции. Вертикальный размер общей полости.
Заключение
Таким образом, ответ на вопрос "Что такое трехмерная эхография в гинекологической практике?" может быть таким. Эту методику мы будем обязательно использовать для диагностики внутриматочной патологии, когда есть подозрение на аномалии развития матки, так как именно объемная эхография позволяет получить коронарный срез, а вместе с ним установить правильный и точный диагноз, прогноз для пациентки и решение вопроса о возможности проведения и результатах реконструктивных операций. Также, необходимо использовать режимы трехмерной реконструкции и при использовании ВМК, потому что это позволяет повысить точность диагностики. Диагнозы субмукозной миомы матки различных типов и полипов эндометрия могут быть поставлены и с помощью обычного В-режима и допплерографии. Объемная эхография добавляет наглядности как для специалиста ультразвуковой диагностики, так и для клинициста и пациентки.
Мы обсуждали преимущества трехмерной эхографии с позиции возможности получения коронарного сечения. Помимо этого, режимы трехмерной реконструкции могут помочь специалисту в таких направлениях гинекологической практики, как диагностика объемных придатковых образований, поликистозных яичников, оценка объемного кровотока и его индексов матки и яичников.
Наряду с изложенным выше, не стоит забывать еще и о таких преимуществах трехмерной эхографии, как возможность объективного ретроспективного анализа данных и возможность консультирования с другими специалистами (телемедицина).
Литература
- Медведев М.В. Трехмерная эхография в акушерстве. М.: Реальное Время. 2007. С. 5-8.
- Внутриматочная контрацепция. Руководство / Под ред. Прилепской В.Н. М.: МЕДпресс. 2000. 192 с.
- Озерская И.А. Эхография в гинекологии. М.: МЕДИКА. 2005. 285 с.
- Медведев М.В., Михеева Н.Г., Рудько Г.Г. и др. Основы ультразвукового исследования в гинекологии / М.: Реальное Время. 2010. 104 с.
- Лукьянова Е.А. Преимущества трехмерной эхографии в диагностике внутриматочных контрацептивов // Материалы Х юбилейного Всероссийского научного форума "Мать и дитя". Москва, 2009. С. 348.
- Миома матки (современные проблемы этиологии, патогенеза, диагностики и лечения) / Под ред. Сидоровой И.С. М.: МИА. 2003. С. 18.
- Bermejo C., Martinez Tenf P., Cantarero R. et al. Three-dimensional ultrasound in the diagnosis of Mullerian duct anomalies and concordance with magnetic resonance imaging // Ultrasound Obstet Gynecol 2010. V. 35. P. 593-601.
- Ashton D., Amin H.K., Richart R.M., Neuwirth R.S. The incidence of asymptomatic uterine anomalies in women undergoing transcervical tubal sterilization // Obstet Gynecol. 1988. V. 72. Р. 28-30.
- Acien P. Incidence of Mullerian defects in fertile and infertile women // Hum Reprod. 1997. V. 12. P. 1372-1376.
- Stampe Sorensen S. Estimated prevalence of Mullerian duct anomalies // Acta Obstet Gynecol Scand. 1988. V. 67. P. 441-445.
- The American Fertility Society classifications of adnexal adhesions, distal tubal obstruction, tubal occlusion secondary to tubal ligation, tubal pregnancies, Mullerian anomalies and intrauterine adhesions. Fertil Steril. 1988. V. 49. P. 944-955.

УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Публикации по теме
- Ультразвуковая диагностика в родах - Терегулова Л.Е.
- Диагностика инвазивной трофобластической неоплазии с помощью трехмерной сонографии. Клинический случай - Тохунц К.А.
- Возможности трехмерной эхографии в диагностике внутриматочной патологии - Лукьянова Е.А.
- Случай диагностики фето-фетального трансфузионного синдрома. Клиническое наблюдение - Логутова Л.С.
- Новые ультразвуковые технологии в оценке постнатального прогноза при диафрагмальной грыже у плода - Юдина Е.В.


