Ультразвуковое исследование лопаток и ключиц плода
Рубрика: Эхография в акушерстве
УЗ сканер Samsung Z20
Аппарат премиум-класса для тех, кто ценит точность, скорость и удобство. Новый стандарт в области женского здоровья.
Введение
Врожденные пороки развития опорнодвигательной системы - это многочисленная группа пороков различных по этиологии, патогенезу и клиническим проявлениям. Пренатальная диагностика врожденных пороков развития опорнодвигательной системы имеет важное практическое значение, поскольку многие из этих пороков имеют неблагоприятный прогноз для жизни и здоровья. Около 25% плодов с врожденными пороками развития опорнодвигательной системы рождаются мертвыми, 30% детей с этой патологией умирают в неонатальном периоде [1].
Ультразвуковая оценка опорнодвигательной системы плода становится возможной с конца I триместра беременности. Отдельные элементы скелета начинают визуализироваться с самых ранних сроков беременности и к 12-14 нед все его основные структуры становятся доступными для оценки [2]. Основу пренатальной диагностики врожденных пороков развития опорнодвигательной системы составляет методически правильная фетометрия всех составных компонентов скелета плода. Отсутствие или гипоплазия некоторых из них свидетельствует о наличии у плода серьезного заболевания. Например, изменения лучевых костей требуют исключения у плода ряда синдромов (Холт - Орама, Баллера - Герольда, Леви - Холистера, VACTERAL, анемия Фанкони, синдром TAR и др.).
Помимо оценки размеров костей и их количества, врач ультразвуковой диагностики должен обращать внимание на форму костей, их эхогенность, оценивать структуру позвоночника, а также состояние мягких тканей конечностей и подвижность крупных суставов. Дополнительно необходимо изучать строение кистей и стоп, поскольку при врожденных пороках развития опорнодвигательной системы нередко регистрируются их аномалии.
Если изменение длинных трубчатых костей плода при основных врожденных пороках развития опорнодвигательной системы к настоящему времени уже достаточно подробно исследовано, то оценка ключиц и лопаток плода до сих пор остается мало изученной, а ведь их гипоплазия нередко регистрируется при различных скелетных дисплазиях и может использоваться в качестве одного из дифференциальнодиагностических критериев. Так, гипоплазия ключиц часто регистрируется при клейдокраниальной дисплазии, синдроме Эдвардса, синдроме Холт - Орама, церебро- косто-мандибулярном синдроме, синдроме Мардена - Уокера и других аномалиях опорнодвигательной системы [3].
Для правильной оценки размеров ключиц и лопаток плода необходимо разработать их нормативные показатели в зависимости от срока беременности на базе процентильных значений, так как размеры ключицы и лопатки постоянно увеличиваются на протяжении гестационного периода.
Ключица является парной костью плечевого пояса, которая имеет форму вытянутой буквы S (рис. 1). Наружным концом она сочленяется с отростком лопатки (акромиально-ключичное сочленение), а внутренним (грудинным) - с грудиной (грудино-ключичное сочленение). Оба сочленения укреплены мощными связками. Ключица является единственной костью, скрепляющей верхнюю конечность со скелетом туловища. Функциональное значение ее велико: она отставляет плечевой сустав на должное расстояние от грудной клетки, обусловливая большую свободу движений конечности.

Рис. 1. Ключица. Вид сверху.
Ключица получает первичную точку окостенения раньше всех других костей - на 6-й нед внутриутробного развития. Вторичная точка окостенения на грудинном конце ключицы появляется на 12-й нед беременности [4]. Поэтому идентификация ключиц при ультразвуковом исследовании плода удается к концу I триместра беременности.
Лопатка представляет плоскую треугольную кость, прилегающую к задней поверхности грудной клетки на пространстве от II до VII ребра (рис. 2). Сообразно форме кости в ней различают три края: медиальный, обращенный к позвоночнику; латеральный и верхний, на котором находится вырезка лопатки. Перечисленные края сходятся друг с другом под тремя углами, из которых один направлен книзу, а два других находятся по концам верхнего края лопатки. Первичная точка окостенения появляется в теле лопатки в конце I триместра беременности. Поэтому ее визуализация при ультразвуковом исследовании потенциально возможна с 12 нед беременности. Следует отметить, что к моменту рождения из костной ткани состоит только тело и ость лопатки.
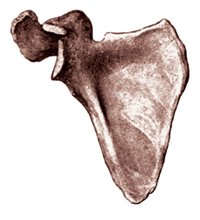
Рис. 2. Лопатка. Вид спереди.
Целью настоящего исследования явилась разработка нормативных процентильных показателей размеров ключиц и лопаток плода на основе данных пренатального ультразвукового обследования.
Материал и методы
Для разработки нормативов размеров ключицы и лопатки плода были отобраны результаты эхографических исследований при сквозном наблюдении за 446 пациентками в сроки от 14 до 34 нед беременности.
Критериями отбора пациенток в данную группу явились: 1) известная дата последней менструации при 26-30-дневном цикле; 2) неосложненное течение беременности; 3) наличие одноплодной беременности без признаков какой-либо патологии у плода; 4) отсутствие факта приема оральных контрацептивов в течение 3 мес до цикла зачатия; 5) срочные роды нормальным плодом с массой при рождении в пределах нормативных значений (более 10-го и меньше 90-го процентиля по массе и длине тела в зависимости от гестационного возраста).
Срок беременности у всех пациенток устанавливался по первому дню последней менструации. Возраст обследованных женщин колебался от 18 до 39 лет. Основная группа обследованных беременных была в возрасте от 21 до 30 лет (67%). Средний возраст беременных составил 24,9 ± 0,28 года. Всего в этой группе родилось 436 детей с оценкой по шкале Апгар не менее 7/8 баллов. Роды произошли на 38-41 нед беременности. Средняя масса новорожденных составила 3421 г.
Всего для решения поставленной цели было проведено 698 ультразвуковых обследований плодов в сроки от 14 до 34 нед беременности в двух отделениях пренатальной диагностики Москвы и Ростова- на-Дону по единому протоколу. Для каждого 7-дневного интервала использовались данные, полученные не менее чем у 31 женщины.
Каждое эхографическое исследование наряду с обязательной фетометрией дополнительно включало оценку длины ключицы и ширину лопатки плода. По результатам измерений, полученным при ультразвуковом исследовании, для каждого 7-дневного интервала по каждому из изучаемых фетометрических параметров были созданы базы данных. По этим данным рассчитывались МЕ (медиана, значение 50-го процентиля), а также численные значения 5-го и 95-го процентиля для каждого 7-дневного интервала.
Результаты и обсуждение
В ходе проведенных исследований нами было установлено, что визуализация ключиц и лопаток достигается достаточно легко и занимает в среднем не более одной минуты. По нашим данным, при использовании трансвагинальной эхографии визуализация ключиц и лопаток удается у большинства плодов с 12 нед беременности. Однако в нашем исследовании для разработки нормативных значений размеров ключиц и лопаток плода было использовано только трансабдоминальное сканирование, при котором наиболее отчетливое изображение с точным измерением этих костей было достигнуто с 14 нед беременности. В целом успешная визуализация ключиц и лопаток при трансабдоминальном сканировании в сроки от 14 до 34 нед беременности была достигнута более чем у 97% плодов.
Для обеспечения быстрой оценки ключиц и лопаток в ходе ультразвукового обследования плода преимущественно выбиралась его позиция, при которой поперечный срез позвоночника располагался в интервале от 10 до 2 часов. При этом передвигая датчик от головы к грудной клетке плода осуществлялась последовательная идентификация первоначально его ключиц, а затем лопаток.
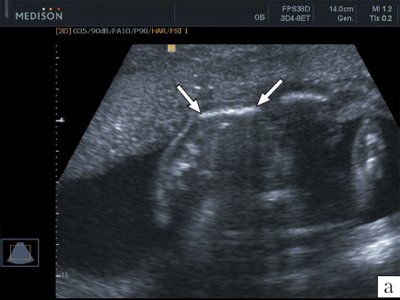
При визуализации ключиц плода было установлено, что их типичная вытянутая S-образная форма идентифицируется уже с начала II триместра и практически не изменяется на протяжении второй половины беременности (рис. 3, 4). При невозможности одновременной визуализации обеих ключиц осуществляли их раздельную идентификацию (рис. 5).
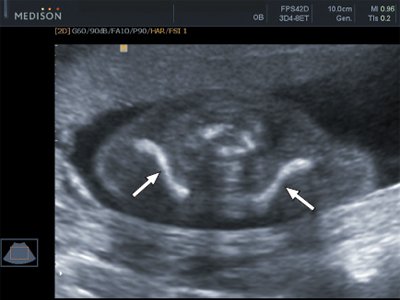
Рис. 3. Эхограмма ключиц (стрелки) плода в 16 недель беременности. Длина ключиц составляет 15 мм.
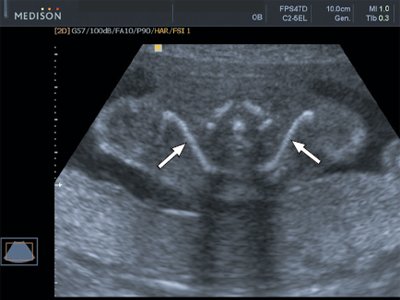
Рис. 4. Эхограмма ключиц (стрелки) плода в 22 недели беременности. Длина ключиц составляет 25 мм.
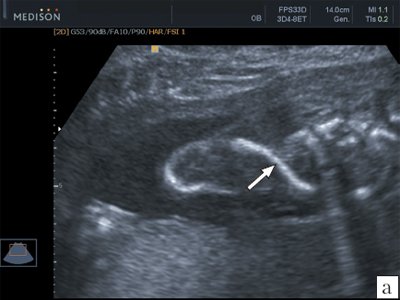
а) Правая ключица в 24 недели беременности.
б) Левая ключица плода в 26 недель беременности.
В ходе проведенных исследований было установлено, что численные значения длины ключиц плода постепенно возрастают с увеличением срока беременности, составляя в среднем в 14 нед - 10,4 мм, в 24 нед - 27,5 мм и в 34 нед - 39,7 мм (табл. 1). При этом темпы роста длины ключиц плода были неодинаковыми в разные сроки беременности. Так, скорость роста длины ключиц в сроки от 14 до 18 нед беременности была наибольшей и составила в среднем 1,85 мм/ нед, затем она постепенно уменьшалась и в 30-34 нед составляла в среднем уже 1,1 мм/нед.
| Срок беременности, нед | Длина ключицы, мм | ||
|---|---|---|---|
| процентиль | |||
| 5-й | 50-й | 95-й | |
| 14 | 8,9 | 10,4 | 11,9 |
| 15 | 10,9 | 12,4 | 13,9 |
| 16 | 12,4 | 14,2 | 16,0 |
| 17 | 14,2 | 16,0 | 17,8 |
| 18 | 16,0 | 17,8 | 19,6 |
| 19 | 17,6 | 19,6 | 21,6 |
| 20 | 19,2 | 21,2 | 23,2 |
| 21 | 20,8 | 22,8 | 24,8 |
| 22 | 22,2 | 24,4 | 26,6 |
| 23 | 23,8 | 26,0 | 28,2 |
| 24 | 25,3 | 27,5 | 29,7 |
| 25 | 26,7 | 29,0 | 31,3 |
| 26 | 27,9 | 30,4 | 32,9 |
| 27 | 29,3 | 31,8 | 34,3 |
| 28 | 30,5 | 33,0 | 35,5 |
| 29 | 31,4 | 34,2 | 37,0 |
| 30 | 32,3 | 35,3 | 38,3 |
| 31 | 33,4 | 36,4 | 39,4 |
| 32 | 34,5 | 37,5 | 40,5 |
| 33 | 35,6 | 38,6 | 41,6 |
| 34 | 36,7 | 39,7 | 42,7 |
Индивидуальные колебания (5-й и 95-й процентили) длины ключиц также были неодинаковыми в разные сроки беременности. Наименьшие отклонения от 50-го процентиля были зарегистрированы в 14-15 нед (±1,5 мм) с постепенным двухкратным возрастанием к 33-34 нед беременности (±3 мм). Полученные данные свидетельствуют об увеличении индивидуальных колебаний нормативных показателей длины ключиц с возрастанием срока беременности.
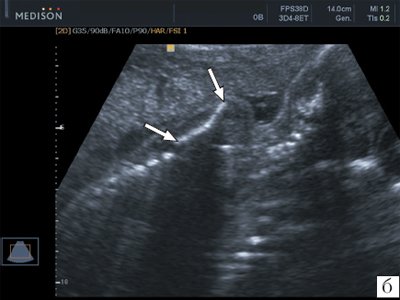
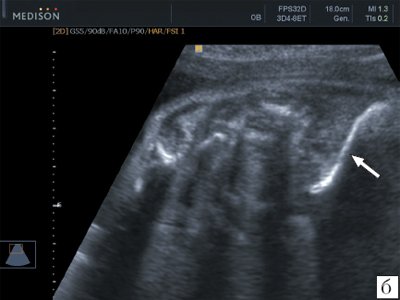
Визуализация лопаток плода возможна как при поперечном, так и продольном сканировании плода (рис. 6). Так же, как и ключицы размеры лопаток принято оценивать при поперечном сканировании на уровне головок плечевых костей. Обычно эту плоскость используют для изучения ширины лопаток (рис. 7). Объективная полная визуализация лопаток плода с получением их типичного изображения треугольной формы возможна в настоящее время только при использовании трехмерной эхографии с построением объемной реконструкции в режиме максимальной интенсивности для изучения скелета плода (рис. 8).
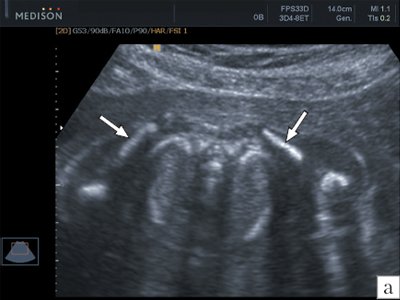
а) В 20 нед. беременности.
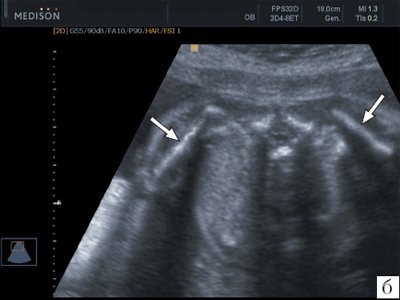
б) В 26 нед. беременности.
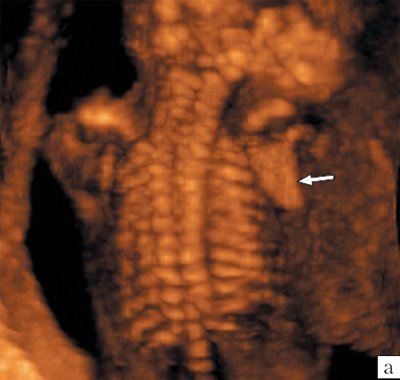
а) Стрелкой указана лопатка плода.
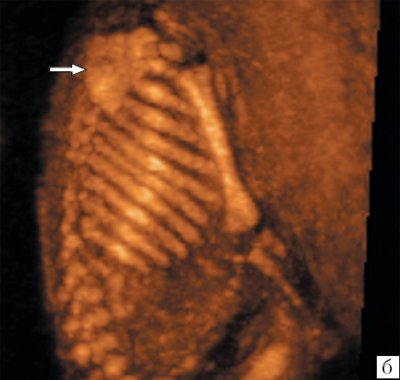
б) Стрелкой указана лопатка плода.
По нашим данным, ширина лопаток у плода постепенно увеличивается на протяжении гестационного периода, составляя в среднем в 14 нед - 8,2 мм, в 24 нед - 16,2 мм и в 34 нед - 24,2 мм (табл. 2). При этом темпы роста ширины лопаток плода в отличие от длины ключиц были одинаковыми в сроки от 14 до 34 нед беременности и составили 0,8 мм/нед.
| Срок беременности, нед | Ширина лопатки, мм | ||
|---|---|---|---|
| процентиль | |||
| 5-й | 50-й | 95-й | |
| 14 | 6,2 | 8,2 | 10,2 |
| 15 | 7,0 | 9,0 | 11 |
| 16 | 7,8 | 9,8 | 11,8 |
| 17 | 8,5 | 10,6 | 12,7 |
| 18 | 9,3 | 11,4 | 13,5 |
| 19 | 10,0 | 12,2 | 14,4 |
| 20 | 10,8 | 13,0 | 15,2 |
| 21 | 11,6 | 13,8 | 16,0 |
| 22 | 12,3 | 14,6 | 16,9 |
| 23 | 13,1 | 15,4 | 17,7 |
| 24 | 13,9 | 16,2 | 18,5 |
| 25 | 14,7 | 17,0 | 19,3 |
| 26 | 15,4 | 17,8 | 20,2 |
| 27 | 16,2 | 18,6 | 21,0 |
| 28 | 17,0 | 19,4 | 21,8 |
| 29 | 17,8 | 20,2 | 22,6 |
| 30 | 18,6 | 21 | 23,4 |
| 31 | 19,3 | 21,8 | 24,3 |
| 32 | 20,1 | 22,6 | 25,1 |
| 33 | 21,8 | 23,4 | 26,0 |
| 34 | 21,6 | 24,2 | 26,8 |
Индивидуальные колебания (5-й и 95-й процентили) длины ключиц были неодинаковыми в разные сроки беременности. Наименьшие отклонения от 50-го процентиля были зарегистрированы в 14-15 нед (±2 мм) с постепенным некоторым возрастанием к 33-34 нед беременности (±2,6 мм).
Изучение ключиц и лопаток при ультразвуковом исследовании плода, по нашему мнению, может найти практическое применение в первую очередь в случаях пренатального расширенного консультативного обследования при подозрении на синдромальную патологию и при дифференциальной диагностике скелетных дисплазий. Так, одним из важных диагностических признаков клейдокраниальной дисплазии, имеющей неблагоприятный прогноз, является гипоплазия ключиц [5, 6]. В одном из наших пренатальных наблюдений скелетной дисплазии обнаружение гипоплазии ключиц позволило точно идентифицировать клейдокраниальную дисплазию в 16 нед беременности (рис. 9). В другом наблюдении выявление гипоплазии лопаток у плода обеспечило установление точного пренатального диагноза кампомелической дисплазии в 18 нед беременности (рис. 10).
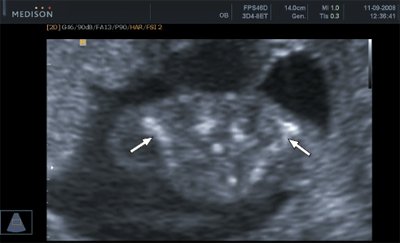
Рис. 9. Беременность 16 недель. Клейдокраниальная дисплазия. Стрелками указаны гипоплазированные ключицы плода.
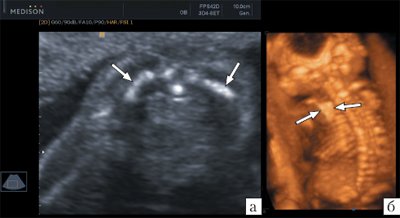
Рис. 10. Беременность 18 недель. Кампомелическая дисплазия.
а - двухмерный режим;
б - объемная реконструкция.
Стрелками указаны гипоплазированные лопатки плода.
Таким образом, разработанные нормативные показатели длины ключиц и ширины лопаток плода могут быть использованы при расширенном консультативном обследовании в случаях дифференциальной пренатальной диагностики врожденных пороков развития опорнодвигательной системы.
Литература
- Romero R., Athanassiadis A.P., Jeanty P. Fetal skeletal anomalies // Rad. Clin. N. A. 1990. V. 28. P. 75-99.
- Медведев М.В. Что влияет на раннюю пренатальную диагностику скелетных дисплазий? // Пренат. Диагн. 2003. Т. 2. N3. С.236-239.
- Jones K.L. Smith's Recognizable Patterns of Human Malformation (5th ed.). WB Saunders: Philadelphia, PA, 1997. 807 p.
- Williams P.L., Warwick R., Dyson M., Bannister L.H. Osteology. Osteology of the upper limb // Gray's Anatomy (37th ed.) / Ed. Williams P.L., Warwick R., Dyson M., Bannister L.H. Churchill Livingstone: Edinburgh, 1997. P. 401-415.
- Stewart P.A., Wallerstein R., Moran E., Lee M.J. Early prenatal ultrasound diagnosis of cleidocranial dysplasia // Ultrasound Obstet. Gynecol. 2000. V. 15. P. 154-156.
- Hassan J., Sepulveda W., Teixeira J., Garret C., Fisk N.M. Prenatal sonographic diagnosis of cleidocranial dysostosis // Prenat. Diagn. 1997. V. 17. P. 770-772.

УЗ сканер Samsung Z20
Аппарат премиум-класса для тех, кто ценит точность, скорость и удобство. Новый стандарт в области женского здоровья.
Публикации по теме
- Протокол ультразвукового исследования сердца плода в режиме трехмерной визуализации - Батаева Р.С.
- Декапитация плода: случай пренатальной диагностики - Андреева Е.Н.
- Ультразвуковое исследование лопаток и ключиц плода - Кох Л.В.
- Значение и особенности применения 3D/4D ультразвука для исследования плода - Воеводин С.М.
- Трехмерное ультразвуковое исследование для функциональной оценки внутриплацентарной сосудистой сети - Титченко Л.И.