Возможности ультразвуковой пренатальной диагностики танатофорной дисплазии
Рубрика: Эхография в акушерстве

Журнал "SonoAce Ultrasound"
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Скелетные дисплазии представляют многочисленную группу различных по выраженности и клиническим проявлениям аномалий развития плода. Внедрение пренатальной эхографии расширило возможности диагностики скелетных дисплазий плода, что особо важно при наличии летальной патологии.
Одной из наиболее частых летальных скелетных дисплазий плода является танатофорная дисплазия (ТД) с встречаемостью от 0,21 до 0,80 на 10 000 новорожденных [1, 2].
Наряду с традиционными проявлениями летальных скелетных остеохондроплазий - укорочение конечностей и узкая грудная клетка - патогномоничными эхографическими признаками для пренатальной диагностики ТД считаются форма укороченных бедренных костей в виде телефонной трубки (I тип) и форма черепа в виде трилистника (II тип).
Обширные исследования показывают, что точность пренатальной ультразвуковой диагностики наиболее часто встречаемого I типа ТД составляет от 40 до 87,5% в связи с трудностью дифференциации от других остеохондродисплазий [3, 4]. Чаще всего эта трудность отмечается при сроках менее 20 нед, когда патогенетические признаки ТД могут быть слабо выражены [5, 6]. Для подтверждения диагноза рекомендуется проводить молекулярно-генетическое тестирование.
В последние годы показано, что фактором ранней диагностики и идентификации ТД (I тип) может служить ультразвуковая верификация признаков дисплазии височных долей (ДВД) плода [7-10]. Эта патология, проявляющаяся в аномальной выпуклости извилин и повышенной бороздчатости височных долей, по данным патолого анатомических исследований встречается практически в 100% случаев ТД после 18 нед, а в некоторых случаях и ранее [5, 11-13].
В данной работе представлены 4 случая пренатальной ультразвуковой диагностики ТД плода.
Материалы и методы
Все обследованные беременные представительницы коренных народностей Республики Дагестан. Брак во всех случаях не родственный. Заболеваний и воздействия каких-либо вредных факторов во время беременности у пациенток не выявлено, соматический анамнез не отягощен.
Наблюдение 1
Пациентка Д., 35 лет, настоящая беременность четвертая, двое родов в срок, один самопроизвольный аборт в 12 нед. Направлена с диагнозом скелетной дисплазии, установленным при УЗИ по месту жительства. Срок беременности 24 нед и 3 дня.
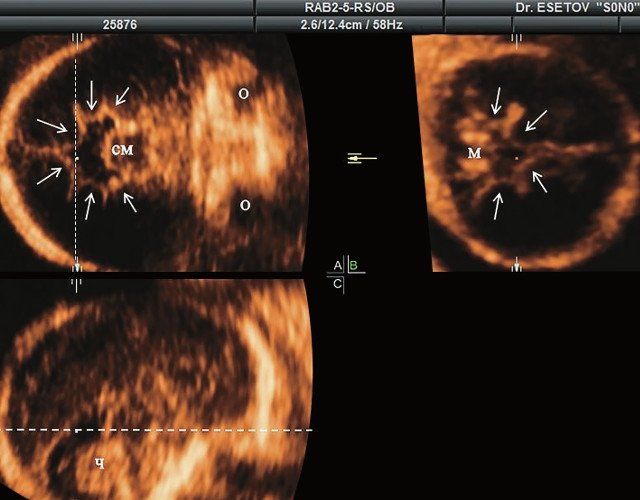
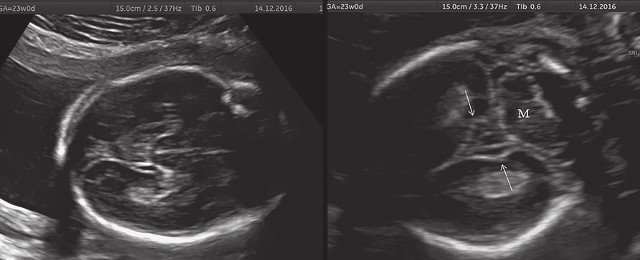
а) Ультразвуковая трехмерная реконструкция (СМ - средний мозг, О - орбита, Ч - червь, М - мозжечок). На плане А показан нижнеаксиальный срез на уровне среднего мозга и орбит, показывающий аномальную бороздчатость медиальной поверхности височных долей (стрелки). Уровень получения этого среза отражен пунктирной линией на плане С. На плане B показан коронарный мозжечковый срез, на котором также отражены выпуклые извилины медиальной поверхности височных долей (стрелки). Пунктирная линия на плане А показывает уровень получения коронарного среза.
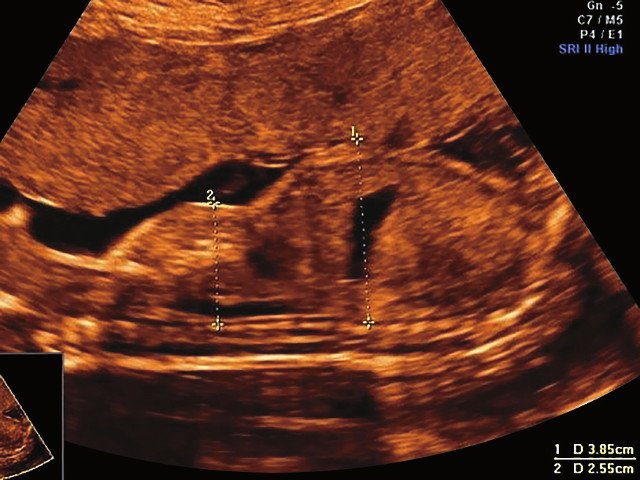
б) Узкая грудная клетка.
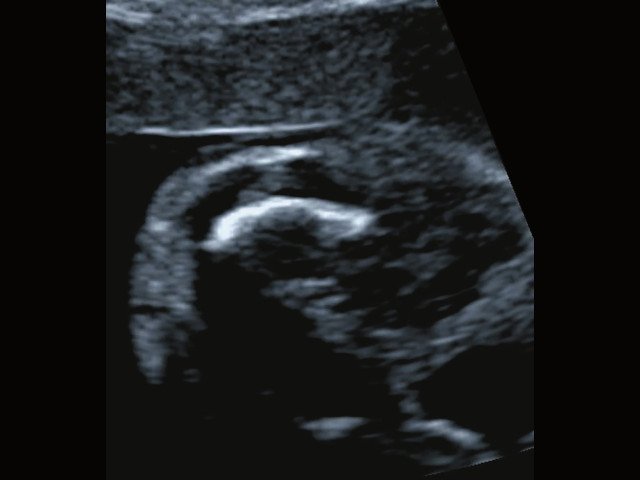
в) Изогнутая и укороченная бедренная кость.
Наблюдение 2
Пациентка Н., 27 лет, настоящая беременность четвертая. Вторая беременность завершилась в 28 нед родами плодом с массой тела 1000 г, который умер через 10 ч (причина не установлена). При данной беременности в 12-13 нед были выявлены укорочение и деформация нижних конечностей (длина бедренной кости (ДБ) - 3-4 мм). Срок при нашем исследовании 20 нед и 3 дня.
а) Уплощенный затылок и выпуклые темпоральные бугры.
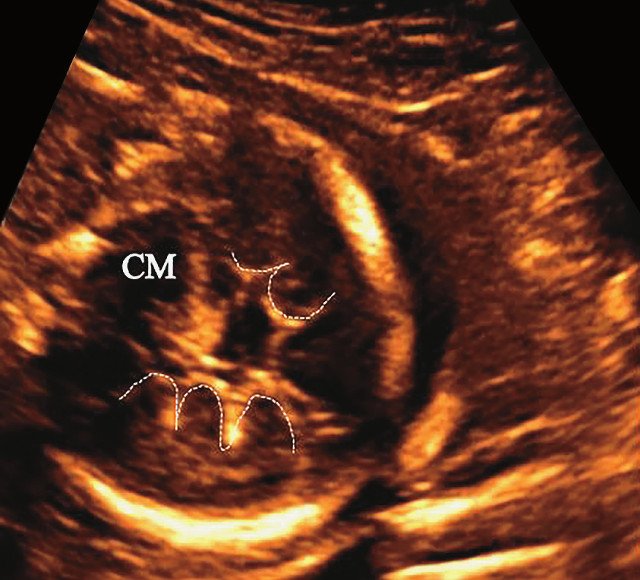
б) Представлен косой нижнеаксиальный 2D-срез. Пунктирная линия очерчивает выпуклые извилины с медиальной стороны височных долей (СМ - средний мозг).
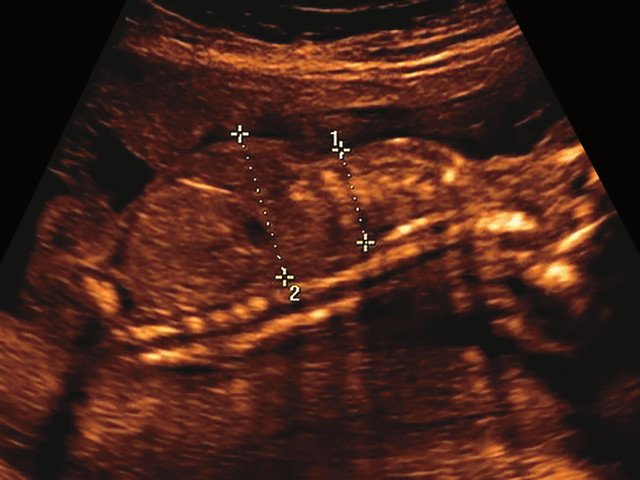
в) Узкая грудная клетка.
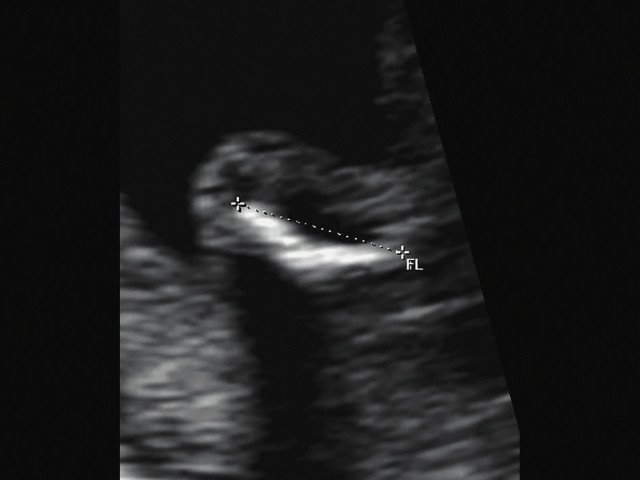
г) Изогнутая и укороченная бедренная кость.
Наблюдение 3
Пациентка Ю., 29 лет, первобеременная. При УЗИ в 24 нед были выявлены укорочение, деформация трубчатых костей конечностей и многоводие. В 12 и 19 нед, со слов, патологии выявлено не было. Срок беременности при нашем исследовании 24 нед.
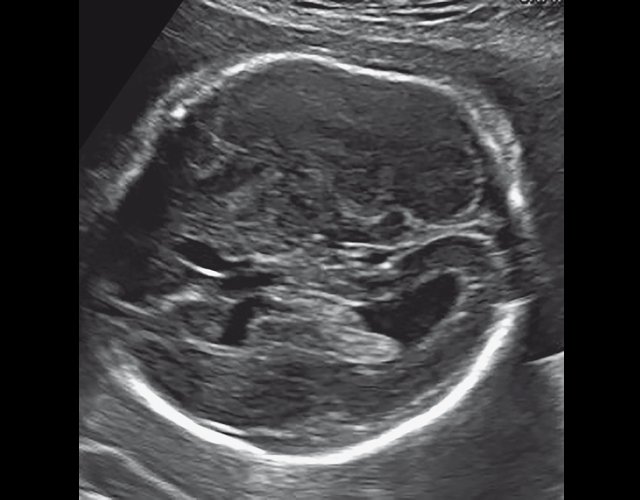
а) Уплощенный затылок и выпуклые темпоральные бугры.
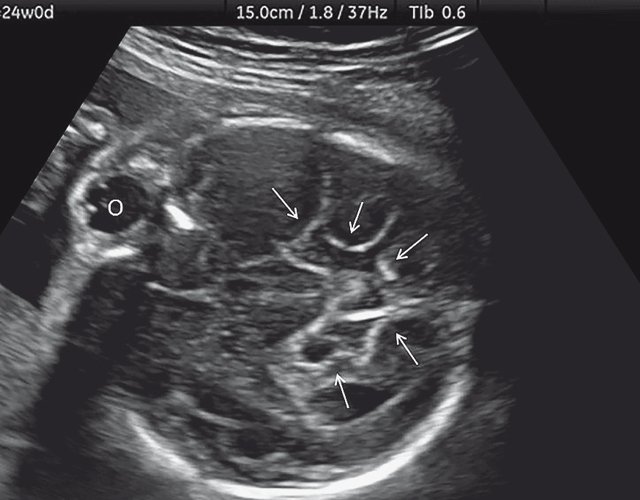
б) Нижнеаксиальный ультразвуковой 2D-срез. Уровень среза проходит через средний мозг и орбиты. Стрелки показывают аномально выпуклые извилины медиальной поверхности височных долей (О - орбита)
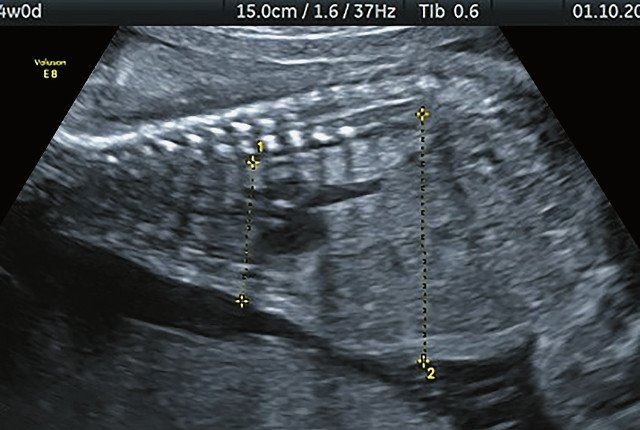
в) Узкая грудная клетка.
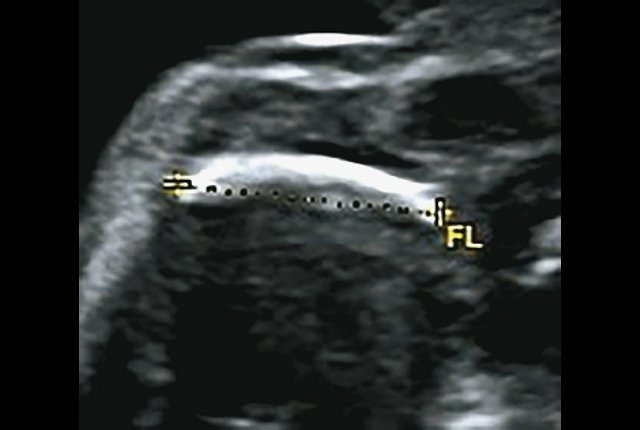
г) Изогнутая и укороченная бедренная кость.
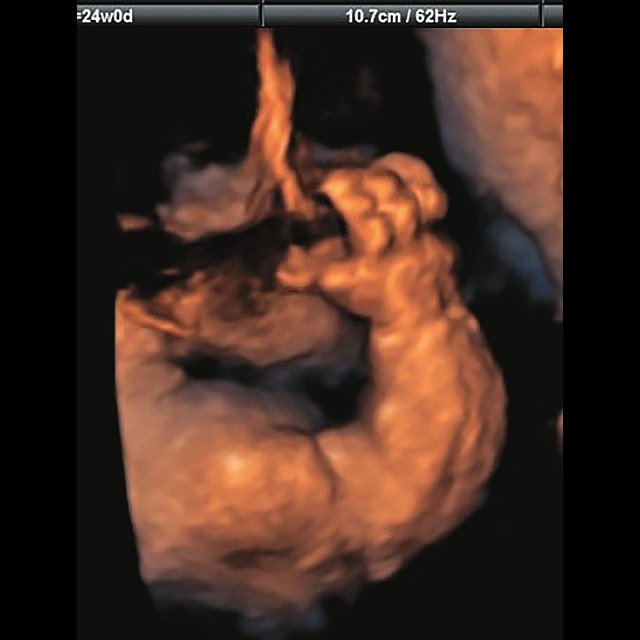
д) Объемная реконструкция. Видны правильно установленные пальцы.
Наблюдение 4
Пациентка А., 30 лет, настоящая беременность третья. Направлена с выявленными при УЗИ гидроцефалией и укорочением конечностей. Срок беременности по данным последнего менструального цикла 26,5 нед.
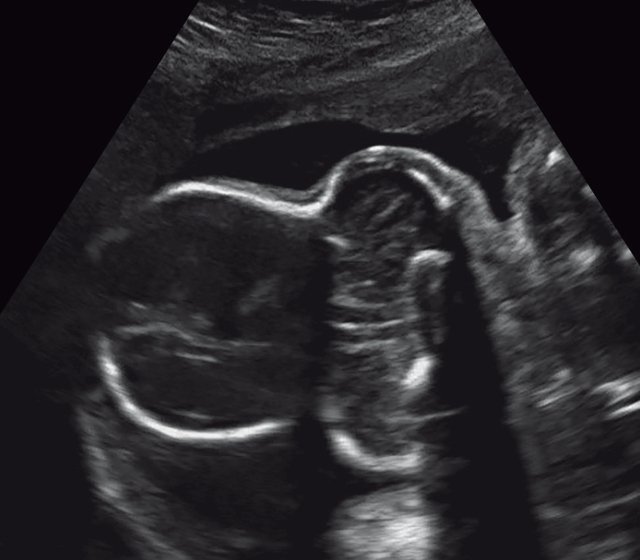
а) Форма головы "трилистник".
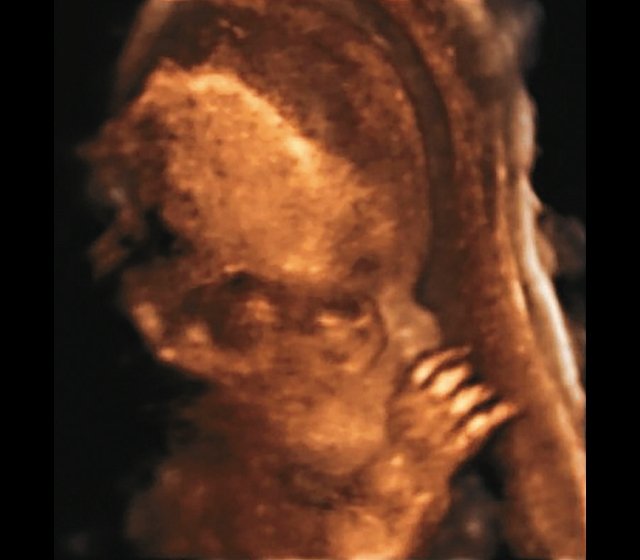
б) Объемная реконструкция. Видны высокий выпуклый лоб, расширенный передний родничок и сагиттальный шов, правильная установка пальцев.
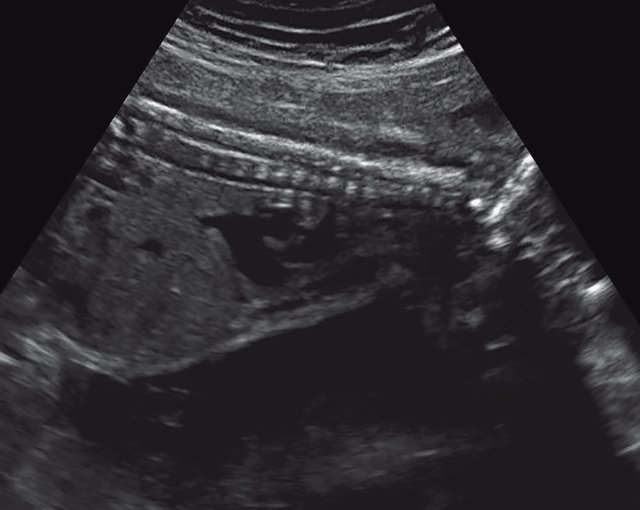
в) Узкая грудная клетка.
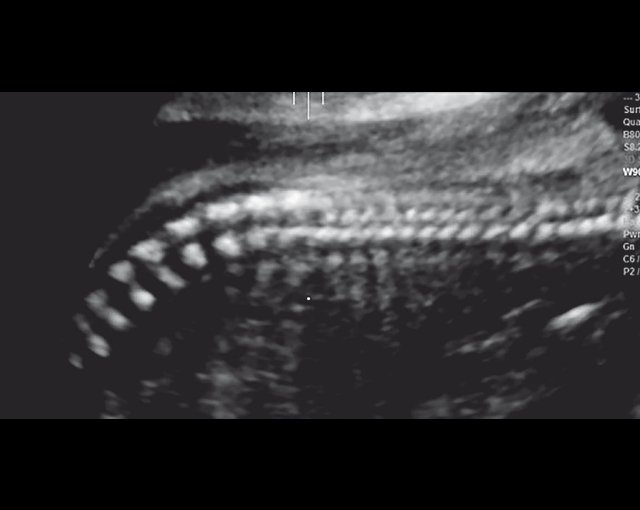
г) Уплощенные тела позвонков; показано увеличенное расстояние между позвонками.
УЗИ проводилось на современных ультразвуковых приборах с использованием конвексного датчика 2-5 МГц и объемного 6D. Применялись методики трехмерного реконструирования изображения, объемного контрастного изображения (VCI) и мультиплоскостного анализа (TUI).
Во всех представленных наблюдениях проводилось целенаправленное исследование структур мозга плодов для оценки наличия признаков ДВД. Согласно данным литературы, использовались низкие аксиальные и коронарные трансмозжечковые срезы.
Результаты
Основные ультразвуковые характеристики плодов, полученные при нашем исследовании, отображены в таблице 1 и на рис. 1-4.
| Срок беременности | Голова | Грудная клетка | Конечности | Дополнительные находки |
|---|---|---|---|---|
| Набл. 1. 24,3 нед. |
БПР - 25,3 нед. ОГ - 24,6 нед. Аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей (рис. 1а). |
Торакоабдоминальное соотношение - 66,7% (рис. 1б) Длина ребра - среднее для 16 нед. |
Бедренная кость 19,6 мм (47,8% от должной), изогнута ("телефонная трубка") (рис. 1в). Остальные кости - среднее для 15 нед. |
Уплощенные тела поясничных позвонков. |
| Набл. 2. 20,3 нед. |
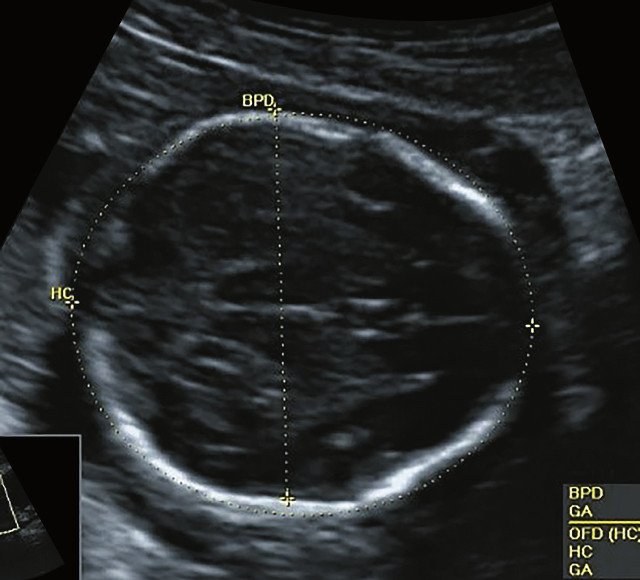
БПР - 21,5 нед. ОГ - 20,3 нед. Уплощенный затылок. Выпуклые темпоральные бугры (рис. 2а). Аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей (рис. 2б). |
Торакоабдоминальное соотношение - 63,3% (рис. 2в) Окружность груди - среднее для 18 нед. Длина ребра - среднее для 15 нед. |
Бедренная кость 17,7% (61% от должной), изогнута ("телефонная трубка") (рис. 2г). Остальные кости - среднее для 13-14 нед. |
Гипоплазия костей носа. |
| Набл. 3. 24 нед. |
БПР - 30 нед. ОГ - 27,2 нед. Уплощенный затылок. Выпуклые темпоральные бугры (рис. 3а). Аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей (рис. 3б). |
Торакоабдоминальное соотношение - 56,6% (рис. 3в) Окружность груди - среднее для 20 нед. Сердце/грудь (см2) - индекс 0,6. |
Бедренная кость 23,1 мм (57% от должной), изогнута ("телефонная трубка") (рис. 3г) Остальные кости - 50% для 15-16 нед. Нормальная установка пальцев кисти (рис. 3д). |
Многоводие. |
| Набл. 4. 26,5 нед? |
БПР - 22,6 нед. ОГ - 22,6 нед. Форма - трилистник (рис. 4а). Боковые желудочки - 22 мм, высокий лоб, расширенный родничок, сагиттальный шов (рис. 4б). |
Торакоабдоминальное соотношение - 65,7% (рис. 4в). Окружность груди - среднее для 23 нед. Колоколообразная форма. |
ДБ - 23 мм (51% от должной). Остальные кости - 50% для 15-17 нед. Нормальная установка пальцев кисти (рис. 4б). |
Уплощенные тела поясничных позвонков (рис. 4г). |
Длину бедренной кости оценивали по региональным нормативам, а остальные кости - по Ph. Jeanty. Окружность грудной клетки оценивали по U. Chitkara и соавт. [14], длину ребер - по A.Z. Abuhamad [15].
Полученные результаты свидетельствовали о наличии у всех исследованных плодов скелетных дисплазий с гипоплазией грудной клетки. В дополнение к этому в наблюдении 4 наличие формы головы плода в виде трилистника позволило нам установить диагноз ТД II типа.
В наблюдениях 1-3 наличие изогнутой бедренной кости (по типу "телефонной трубки") (рис. 1в, 2г, 3г) позволяло предположить наличие ТД I типа. Целе направ ленное исследование головного мозга этих плодов в дополнение к описанным скелетным признакам показало и картину ДВД. Была выявлена аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей у плодов в наблюдениях 1-3 (рис. 1а, 2б, 3б). Это позволило установить диагноз ТД I типа.
Во всех случаях беременности были прерваны по решению родителей. Дополнительных исследований плодов не проводилось. От вскрытия во всех случаях родители отказались.
Обсуждение и выводы
Пренатальная эхографическая верификация нозологий врожденных остеохондроплазий является трудной задачей, что обусловлено схожестью клинических проявлений.
УЗИ позволяет выделить группу скелетных дисплазий плода с сужением грудной клетки, являющимся одним из важных прогностически неблагоприятных признаков независимо от нозологической формы остеохондроплазий. Во всех представленных нами случаях у плодов отмечены микромелия и гипоплазия грудной клетки (окружность грудной клетки была менее 5% для гестационного срока, а торакоабдоминальное соотношение было в пределах 56,6-67,6%).
Вопросы идентификации нозологической формы требуют более детальной оценки результатов эхографического исследования плода.
Так, в наблюдении 4 наряду с узкой грудной клеткой и микромелией наличие типичной формы головы в виде трилистника у плода позволило без трудностей установить диагноз ТД II типа.
В остальных трех наблюдениях деформация укороченных бедренных костей на фоне характерных признаков остеохондроплазий позволила предположить ТД I типа. В то же время эти наблюдения требовали проведения дифференциальной диагностики с рядом скелетных дисплазий.
Наиболее важным, с точки зрения A.M. Bircher и соавт. [16], является необходимость дифференцировки ТД с ахондроплазией, так как последняя является частой и совместимой с жизнью скелетной дисплазией. При этом наиболее эффективным дифференциальным признаком предлагается степень укорочения бедренной кости: невыраженное укорочение (ДБ составляет до 80% от должной) характерно для ахондроплазии, тогда как при ТД укорочение выраженное (ДБ составляет 30-60%). В наших наблюдениях укорочение ДБ составляло 47-61% от должной. В работе A. Khalil и соавт. [17] показано увеличение диафизарно-метафизарного угла (более 130°) бедренной кости при ахондроплазии. С нашей точки зрения, в дифференциальной диагностике ТД с гомозиготной формой ахондроплазии решающую роль может играть семейный анамнез, а с гетерозигототной - наличие узкой грудной клетки. Кроме того, как видно по нашим наблюдениям, при ТД определяется правильная установка пальцев кисти (рис. 3д, 4б) в отличие от ахондроплазии, при которой определяется установка пальцев в виде "трезубца".
Отсутствие деминерализации костей у плодов позволило отклонить несовершенный остеогенез, нормальная оссификация позвоночника - ахондрогенез, нормальное расположение и количество пальцев - диастрофическую дисплазию и синдром короткое ребро - полидактилия).
В то же время проведение дифференциальной диагностики с синдромами Эллиса-ван Кревельда, короткое ребро без полидактилии, дисплазией Jeune (и рядом других) только по укорочению конечностей и сужению грудной клетки практически очень сложно.
В таких случаях провести дифференциальную диагностику и установить диагноз ТД I типа позволяет обнаружение у плодов при эхографии признаков ДВД, что было показано в представленных наблюдениях 1-3.
ДВД является установленным патогномоничным патологоанатомическим признаком ТД, который отмечается в 97-100% случаев начиная с 18 нед [13]. На рис. 5а отражена нижняя поверхность височных долей мозга с аномальной радиальной бороздчатостью височных долей и в норме. В норме у плодов кора височных долей всегда гладкая (рис. 5б).
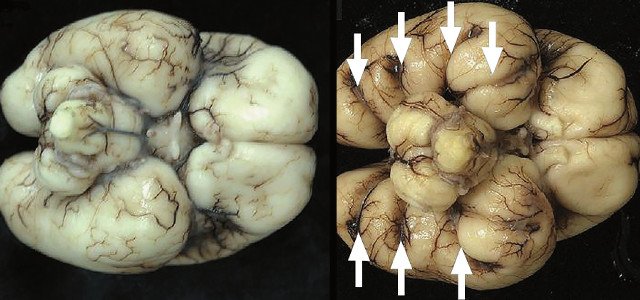
а) Картина мозга при аутопсии, 23 нед. Отражена нижняя поверхность височных долей мозга в норме и с аномальной радиальной бороздчатостью височных долей плода (стрелки) [11].
б) Беременность 23 нед. Нормальная картина нижнесагиттального и коронарного срезов нижней поверхности височных долей мозга плода. Стрелки указывают на наличие единственных шпорных борозд на коронарном срезе. М - можечок.
В последнее десятилетие были представлены исследования, показавшие возможность выявления ультразвуковых признаков ДВД у плодов с ТД, начиная с 19-20 нед, как проспективно, так и ретроспективно [7-9]. Было показано, что оптимальными срезами для пренатальной диагностики признаков ДВД являются низкий аксиальный срез, включающий средний мозг и орбиты, и коронарный трансмозжечковый срез.
Результативность этих срезов обусловлена тем, что аномальная бороздчатость при ТД бывает выражена, главным образом, в нижних отделах височных долей. Этим же обусловлено то, что эти признаки остаются не диагностированными при стандартных аксиальных скрининговых срезах оценки структур головного мозга плода, которые проходят выше области поражения височной доли при ТД.
D.C. Wang и соавт. [9] на опыте наибольшего количества случаев ультразвуковой диагностики ДВД при ТД сделали вывод, что аномальную бороздчатость височной доли всегда можно определить, если целенаправленно искать с помощью нестандартных срезов, отражающих нижнюю часть височной доли. Наш опыт, хотя и основанный на небольшом количестве случаев, позволяет согласиться с этим выводом авторов [10].
При обсуждении пренатальных признаков патологии плода важным вопросом является срок их возможно ранней ультразвуковой диагностики. Так, традиционные признаки ТД как скелетной дисплазии могут быть невыраженными и трудно определяемыми до 20 нед беременности [6].
В то же время в публикации D.C. Wang и соавт. [9] представлены случаи пренатальной ультразвуковой диагностики аномальной бороздчатости височных долей у плодов с ТД в 16 и 12 нед беременности. Это наиболее ранние случаи пренатальной диагностики признаков ДВД из сообщенных в литературе [7, 8, 18-20].
Приведенные данные позволяют надеяться, что ультразвуковое обнаружение признаков ДВД плода может быть использовано для ранней диагностики нозологии летальных скелетных дисплазий. Это актуальная проблема современной пренатальной диагностики.
Идентификация признаков ДВД при эхографии плода со скелетной дисплазией может обеспечить дополнительную специфику в консультировании таких пациенток и целенаправленно направлять их на молекулярное исследование.
В последнее время признаки ДВД были описаны также у плодов с гипохондроплазией и ахондрогенезом 2-го типа [21-23].
Несмотря на это, ценность пренатального выявления ДВД в диагностике ТД не снижается. В таких ситуациях помогает наличие других ультразвуковых проявлений этих состояний, отличных от ТД. Так, при гипохондроплазии признаки скелетных нарушений являются маловыраженными пренатально, а для ахондрогенеза 2-го типа характерно нарушение минерализации позвоночника.
Из всех представленных фактов можно сделать вывод, что аномальная бороздчатость нижнемедиальных отделов височных долей в сочетании с признаками летальных скелетных дисплазий является высокопатогномоничным ультразвуковым признаком ТД (I типа) плода.
Литература
- Donnelly D.E., McConnell V., Paterson A., Morrison P.J. The prevalence of thanatophoric dysplasia and lethal osteogenesis imperfecta type II in Northern Ireland - a complete population study// Ulster Med J. 2010; 79: 114-118.
- Waller D., Correa A., Vo T.M., Wang Y. et al. The population-based prevalence of achondroplasia and thanatophoric dysplasia in selected regions of the US // Am J Med Genet A. 2008; 146A: 2385-2389.
- Schramm T., Gloning K., Minderer S. et al. Prenatal sonographic diagnosis of skeletal dysplasias // Ultrasound Obstet Gynecol. 2009; 34: 160-170.
- Krakow D., Alanay Y., Rimoin L.P. et al. Evaluation of prenatal-onset osteochondrodysplasias by ultrasonography: a retrospective and prospective analysis // Am J Med Genet A. 2008; 146A: 1917-1924.
- Yamaguchi K., Honma K. Autopsy case of thanatophoric dysplasia: observations on the serial sections of the brain// Neuropathology. 2001; 21 (3): 222-228.
- Эсетов М.А., Эсетов А.М. Танатофорная дисплазия: возможности ранней пренатальной ультразвуковой диагностики. Обзор литературы // Пренатальная диагностика. 2016; 15 (4): 292-297.
- Malinger G., Kidron D., Schreiber L. et al. Prenatal diagnosis of malformations of cortical development by dedicated neurosonography // Ultrasound Obstet Gynecol. 2007; 29: 178-191.
- Blaas H.G., Vogt C., Eik-Nes S.H. Abnormal gyration of the temporal lobe and megalencephaly are typical features of thanatophoric dysplasia and can be visualized prenatally by ultrasound // Ultrasound Obstet Gynecol. 2012; 40: 230-234.
- Wang D.C., Shannon P., Toi A. et al. Temporal lobe dysplasia: a characteristic sonographic finding in thanatophoric dysplasia // Ultrasound Obstet Gynecol. 2014; 44: 588-594.
- Эсетов М.А., Эсетов А.М., Бекеладзе Г.М. Танатофорная дисплазия: возможности пренатальной ультразвуковой диагностики. Часть 2. Дисплазия височных долей плода // Пренатальная диагностика. 2017; 16 (1): 32-37.
- Shigematsu H., Takashima S., Otani K., Ieshima A. Neuropathological and Golgi study on a case of thanatophotoric dysplasia // Brain Dev. 1985; 7: 628-632.
- Coulter C.L., Leech R.W., Brumback R.A., Schaefer G.B. Cerebral abnormalities in thanatophoric dysplasia // Childs Nerv Syst. 1991; 7: 21-26.
- Hevner R.F. The cerebral cortex malformation in thanatophoric dysplasia: neuropathology and pathogenesis //Acta Neuropathol. 2005; 110: 208-221.
- Chitkara U., Rosenberg J., Chervenak F.A. et al. Prenatal sonographic assessment of the fetal thorax: normal values // Am J Obstet Gynecol. 1987; 156: 1069-1074.
- Abuhamad A.Z., Sedule-Murphy S.J., Kolm P. et al. Prenatal ultrasonographic fetal rib length measurement: correlation with gestational age // Ultrasound Obstet Gynecol. 1996; 7 (3):193-196.
- Bircher A.M., Heredia F., Jeanty Ph. Thanatopohoric dysplasia, 2002 // www.thefetus.net.
- Khalil A., Morales-rosellу J., Morlando M. et al. Widening of the femoral proximal diaphysis-metaphysic angle in fetuses with achondroplasia // Ultrasound Obstet Gynecol. 2014; 44: 69-75.
- Fogliarini C., Chaumoitre K., Chapon F. et al. Assessment of cortical maturation with prenatal MRI: part II: abnormalities of cortical maturation// Eur Radiol. 2005; 15: 1781-1789.
- Fink A.M., Hingston T., Sampson A., Ng J., Palma-Dias R. Malformation of the fetal brain in thanatophoric dysplasia: US and MRI findings // Pediatr Radiol. 2010; 40 (Suppl. 1): S134-S137.
- Miller E., Blaser S., Shannon P., Widjaja E. Brain and bone abnormalities of thanatophoric dwarfism // Am J Roentgenol. 2009; 192: 48-51.
- Linnankivi T., Makitie O., Valanne L., Toiviainen-Salo S. Neuroimaging and neurological findings in patients with hypochondroplasia and FGFR3 N540K mutation // Am J Med Genet A. 2012; 158A: 3119-3125.
- Philpott C.M., Widjaja E., Raybaud C. et al. Temporal and occipital lobe features in children with hypochondroplasia/FGFR3 gene mutation // Pediatr Radiol. 2013; 43: 1190-1195.
- Wainwright H., Beighton P. Achondrogenesis type II with cutaneous hamartomata // Clin Dysmorphol. 2008; 17: 207-209.

Журнал "SonoAce Ultrasound"
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Публикации по теме
- Современные подходы к изучению плодового фенотипа в эру генетического ультразвука - Андреева Е.Н.
- Эхогистеросальпингография с применением контрастного препарата «Соновью» - Федоткина Е.П.
- Возможности ультразвуковой пренатальной диагностики танатофорной дисплазии - Эсетов М.А.
- Особенности медико-генетического консультирования в случае диагностики микроделеционного синдрома у плода с аномальной установкой обеих стоп - Цаюк Ю.В.
- Мезенхимальная дисплазия плаценты. Возможности пренатальной диагностики (клинические наблюдения) - Чечнева М.А.


