Оценка диагностических критериев аномалий развития матки при трехмерном ультразвуковом исследовании
Рубрика: Эхография в акушерстве

Журнал "SonoAce Ultrasound"
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
В гинекологической практике скрининг аномалий развития матки считается обязательной частью ультразвукового исследования (УЗИ) пациенток с бесплодием, привычными выкидышами и преждевременными родами в анамнезе. Кроме того, на современном этапе, при наличии возможности, считается хорошим правилом оценка формы матки при УЗИ у всех пациенток.
Распространенность пороков развития матки различна в зависимости от изучаемой популяции и колеблется от 5,5% в общей до 24,5% у пациенток с бесплодием и выкидышем в анамнезе [1]. Наиболее распространенной формой является неполная перегородчатая матка, которая составляет 35% всех диагностированных пороков развития [2, 3].
В то же время до сих пор нет согласованных стандартов для различия между неполной перегородкой матки и аркуатной формой матки, отнесенной к нормальной форме. Профессиональные общества опубликовали рекомендации как различать эти два типа морфологии матки с использованием коронального среза матки. До последнего времени в практике диагностики аномалий матки использовалась классификация AFS [4]. Оценку эхографической оценки формы матки по этой классификации мы представляли ранее [5]. В последующем РАСУДМ в 2016 и 2021 гг. пересматривала свою классификацию и критерии аномалий развития матки. В существующих классификациях Европейского общества репродукции человека и эмбриологии с Европейским обществом гинекологической эндоскопии (ESHRE – ESGE) [6] и Американского общества репродуктивной медицины (American Society for Reproductive Medicine) Müllerian Anomalies Classification 2021 (ASRM MAC2021) [7] предлагаются несколько различные диагностические критерии неполной перегородки матки. Для преодоления разногласий в 2018 г. было предложено использование согласованного мнения 15 ведущих экспертов – Congenital Uterine Malformation by Experts (CUME) [8]. По мнению CUME, наилучшими значениями для дифференциации аркуатной формы и неполной перегородки матки были признаны: глубина углубления внутреннего контура матки ≥ 10 мм, угол этого углубления ≤ 140° и коэффициент соотношения глубины углубления и толщины дна матки > 110%. При этом эксперты предлагают использовать глубину углубления ≥ 10 мм для дифференциации аркуатной и перегородчатой матки, как наиболее простого и достоверного признака.
Дифференциальная диагностика матки с неполной перегородкой и аркуатной формой является важной с клинической точки зрения. В последнем систематическом обзоре и метаанализе показана корреляция перегородчатой матки с бесплодием и повторными прерываниями беременности. При этом если при перегородчатой матке у женщин с бесплодием и повторными прерываниями беременности гистероскопическая метропластика все еще рассматривается как клиническая практика, то при аркуатной форме матки хирургическое вмешательство является неоправданным [9–12].
Еще один вопрос, касающийся аномалий развития матки, – это выбор метода их диагностики. Показано, что корональный срез матки является стандартной плоскостью для оценки мюллеровских аномалий во всех основных системах классификаций. В MAC 2021 для скрининга и диагностики большинства мюллеровских аномалий рекомендуется магнитно-резонансная томография (МРТ), а УЗИ рассматривается только как начальный инструмент для скрининга [7].
С другой стороны, два крупных исследования показали высокую степень соответствия точности 3D-УЗИ с МРТ при диагностике аномалий матки [13, 14]. Также было показано, что 3D-УЗИ обладает высокой точностью (> 90%) по сравнению с лапароскопией с гистероскопией [15, 16]. С учетом этого наряду с широкой доступностью и меньшей стоимостью 3D-УЗИ признается основным методом диагностики аномалий формы матки. По мнению экспертов GUME, стандартная корональная плоскость, полученная при мультипланарном подходе, обладает более низкими показателями качества по сравнению с VCI, OmniView и объемной реконструкцией.
Цель нашего исследования: сравнительная оценка практического применения критериев аномалий развития матки при трехмерной ультразвуковой диагностике в повседневной практике.
Материал и методы
Оценка формы матки является частью нашего стандартного протокола ультразвукового гинекологического исследования. Основополагающим для диагностики аномалий развития матки является ее корональный срез, полученный при 3D-УЗИ с использованием режима VCI или при объемной реконструкции. Этот срез получают из сагиттальной плоскости, он отображает матку от шейки до дна, с линией эндометрия в горизонтальном положении. На корональном срезе матки оцениваются основные критерии для дифференциальной диагностики аркуатной матки и неполной перегородчатой матки:
- Размер углубления внутреннего контура дна – расстояние между линией (рис. 1), соединяющей наивысшие точки эндометрия на каждой стороне полости матки (межроговая линия), и нижней точкой углубления внутреннего контура дна [6, 9].
- Толщина дна матки – расстояние (см. рис. 1) между межроговой линией и внешним контуром дна матки [6].
- Соотношение размера углубления и толщины дна матки (У/Д) (в %) – соотношение размера углубления и толщины дна матки.
- Угол углубления внутреннего контура дна – измеряется максимально приближенно к его краям, с вершиной в нижней точке углубления внутреннего контура (см. рис. 1).
УЗИ выполнялось на современных ультразвуковых приборах с использованием трансвагинального датчика RIC 5–9 RS. Во всех случаях проводился забор объемных данных с последующей обработкой в программе 4D View. Применялись методики трехмерного и объемного реконструирования изображения, объемного контрастного изображения (VCI) и мультиплоскостного анализа (TUI).
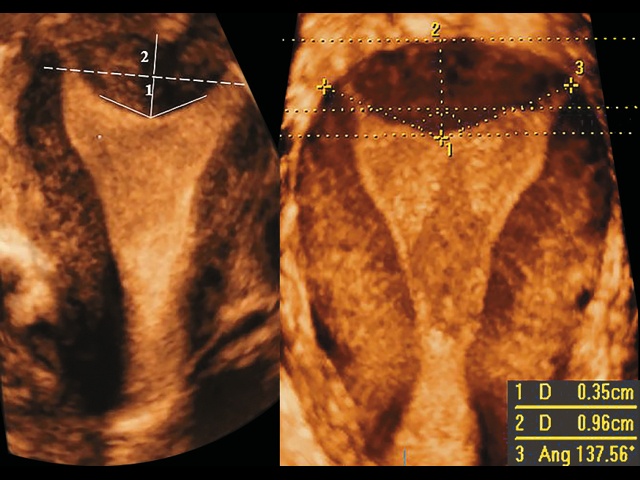
Рис. 1. Схема исследования и измерения критериев ультразвуковой оценки формы матки на корональном срезе. Пунктирная линия – межроговая линия, 1 – углубление внутреннего контура дна матки, 2 – толщина дна матки.
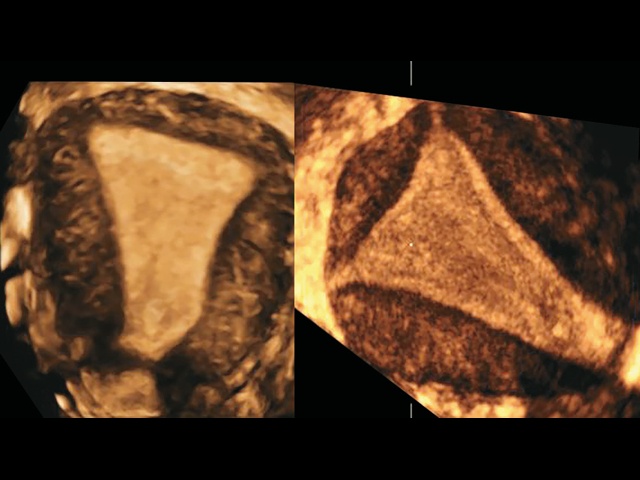
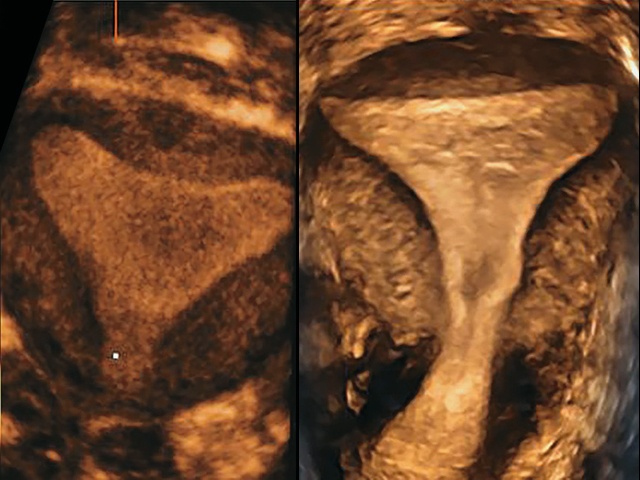
В настоящее исследование не были включены случаи, когда форма матки была отнесена визуально к нормальной/аркуатной (рис. 2), и случаи, когда по всем критериям форма матки была отнесена к перегородчатой (рис. 3).
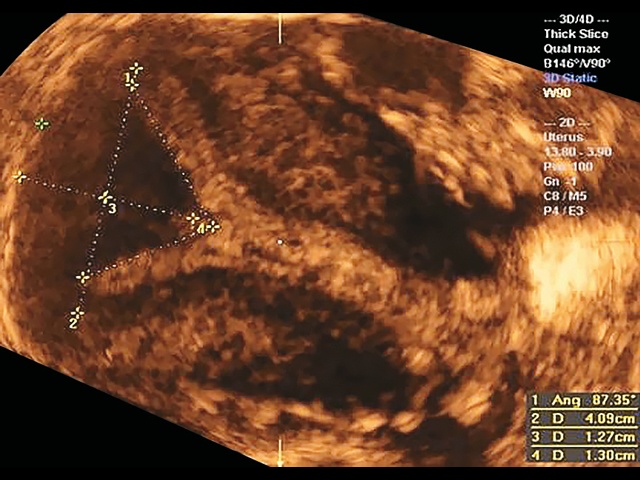
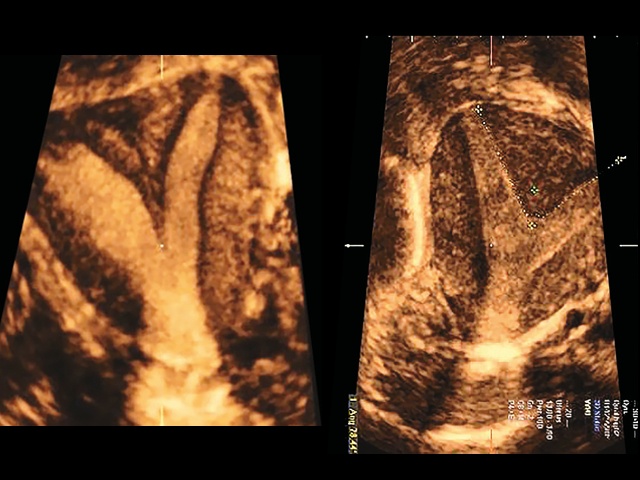
В исследование вошло 22 пациентки, у которых визуальная оценка не позволяла однозначно отнести форму матки к аркуатной или перегородчатой (рис. 4).
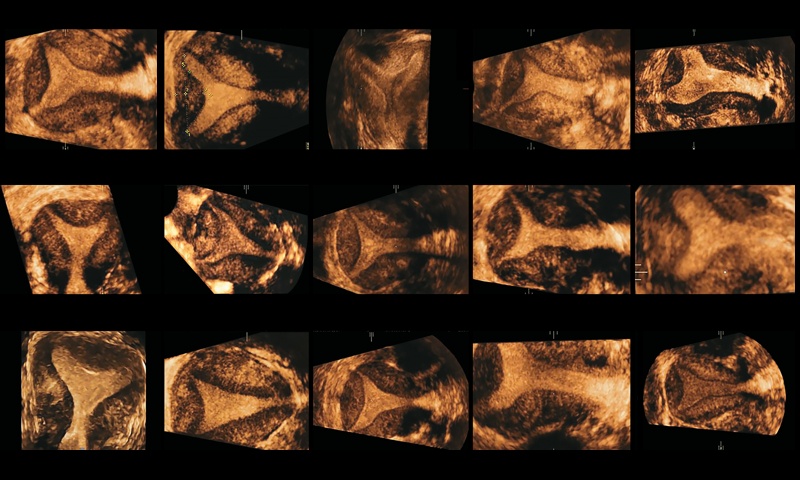
Рис. 4. Формы полости матки, включенные в исследование.
В этих случаях для диагностики неполной перегородки и аркуатной формы матки проводилась сравнительная оценка по всем критериям ESHRE-ESGE 2016, ASRM MAC 2021 и CUME 2018 (табл. 1).
| Классификация | Неполная перегородка | Аркуатная |
|---|---|---|
| ESHRE – ESGE 2016 | У/Д > 50% | |
| CUME 2018 | Размер углубления ≥ 10 мм Угол углубления < 140° У/Д > 110% |
|
| ASRM MAC 2021 | Размер углубления > 10 мм Угол углубления < 90° |
Размер углубления > 0 мм и ≤ 10 мм Угол углубления > 90° |
Результаты
При 3D-эхографии успешность получения коронального среза матки непосредственно на аппарате во время исследования составила 82%, а при компьютерной обработке с использованием программы 4D View этот процент возрос до 94. При этом выраженные трудности были отмечены при наличии в анамнезе оперативных вмешательств на внутренних половых органах, миоматозных узлов больших размеров и ротированного положения матки. В 9% случаев было проведено повторное исследование во второй фазе цикла, когда выраженность эндометрия облегчает оценку формы полости.
Эхографическая оценка критериев формы матки на корональном срезе показала следующие результаты, отображенные в табл. 2.
| Критерий | У/Д | Размер углубления | Угол углубления | ||||
|---|---|---|---|---|---|---|---|
| Параметр критерия | <50% | >50% | >110% | >10 мм | <10 мм | <90° | <140° |
| Количество случаев выявления критерия | 4 | 18 | 5 | 4 | 18 | 0 | 13 |
В табл. 3 показано количество случаев перегородчатой и аркуатной форм матки, диагностированных по рекомендуемым критериям.
| Классификация | Критерий | Перегородчатая/аркуатная | Согласованная оценка по критериям | Согласованная оценка по классификациям |
|---|---|---|---|---|
| ESHRE – ESGE 2016 | У/Д > 50% | 18/4 | 3 случая – аркуатная | |
| ASRM MAC2021 | >10 мм | 4/18 | 18 случаев – перегородчатая по обоим критериям | |
| <90° | 0/22 | |||
| CUME 2018 | >10 мм | 4/18 | ||
| <140° | 13/9 | 2 случая – перегородчатая по 2 критериям | >110° | 5/17 | 3 случая – перегородчатая по 3 критериям |
При использовании подхода ESHRE – ESGE 2016 для оценки формы матки по критерию У/Д в 18 случаях из 22 форма соответствовала перегородчатой. По критериям ASRM MAC 2021 форма матки была расценена как перегородчатая у 4 пациенток из 22 по размеру углубления (был в пределах 10–12,7 мм) и ни в одном случае по углу углубления.
Применение подхода CUME 2018 показало, что форма матки соответствовала перегородчатой в 13 случаях по критерию угла углубления, в 4 – по размеру углубления и в 5 – по соотношению У/Д. По классификации CUME в 3 случаях все три критерия согласованно соответствовали перегородчатой матке, а в 9 случаях по всем трем критериям матка была отнесена к аркуатной форме.
По оценке всех критериев согласованная оценка в 3 случаях соответствовала критериям аркуатной формы матки.
Обсуждение
Трехмерная эхография с возможностью получения коронального среза матки, сохраняя известные преимущества скринингового неинвазивного метода, дает возможность получать полную картину анатомии матки, включая и форму полости, и внешнюю форму матки одно- временно. Это позволяет получить полную информацию о характере и степени выраженности врожденной аномалии, облегчает дифференциальную диагностику между различными формами аномалий матки [17].
Одним из отличительных результатов применения 3D-эхографии явилось то, что самой распространенной формой матки оказалась аркуатная, которая отнесена к нормальной форме по критериям ESHRE-ESGE и CUME. И только по классификации ASRM MAC2021 аркуатная форма выделена как отдельная и предполагается, что в норме у матки должен быть ровный внутренний контур дна без всякого углубления.
Аркуатную форму как разновидность нормальной матки приходится часто дифференцировать с неполной перегородкой, как наиболее частой аномалией матки. Хотя клиническая значимость перегородчатой матки является не определенной, в последнем Кохрановском обзоре [12] делается вывод, что при перегородчатой матке у женщин с бесплодием и повторными прерываниями беременности гистероскопическая метропластика все еще рассматривается как клиническая практика, тогда как при аркуатной матке это является неприемлемым.
До последнего времени в практике диагностики аномалий матки использовалась классификация AFS [4]. Это же Общество в 2016 и 2021 гг. пересматривало свою классификацию и критерии аномалий развития матки. Так, в 2016 г. ASRM критериями перегородчатой матки были обозначены глубина углубления > 15 мм и угол углубления < 90°, а в 2021 г. ASRM MAC2021 [7] – размер углубления > 10 мм и угол углубления < 90° без обоснования и подкрепления соответствующей литературой [18]. В этой же классификации были отдельно выделены критерии для аркуатной матки: глубина углубления < 10 мм и угол углубления > 90° . Это приводит к тому, что промежуток углубления от 10 до 15 мм не отнесен ни к какой форме матки и является не классифицируемой зоной. Кроме того, как показывает наша практика, при размере углубления до 13 мм угол углубления ни в одном случае не был меньше 90°.
Видимо, эта неопределенность с размером углубления как критерием перегородки явилась основанием того, что ESHRE-ESGE в своей классификации критерием перегородочной матки определило только процентное соотношение углубления и толщины дна матки [6].
Но показано, что этот критерий является очень относительным и зависимым от толщины дна матки [19]. Кроме того, не все однозначно с измерением размера углубления внутреннего контура матки. Некоторые авторы [6] предлагают измерять ее от интерстициальной линии (линии, соединяющей устья труб), тогда как в приведенных классификациях предлагается измерять от межроговой линии. Ограничение выбора интерстициальной линии в том, что при 3D-УЗИ часто не удается определить положение трубных устьев, и, кроме того, в ряде случаев интерстициальная линия перекрывается эндометрием.
Как видно по результатам нашего исследования и по данным литературы, применение только критерия У/Д приводит к установлению повышенной доли перегородчатых маток, чем при использовании других критериев.
В связи с неопределенностью диагностических критериев аркуатной и перегородчатой матки для преодоления этих разногласий в 2018 г. было предложено использование согласованного мнения 15 ведущих экспертов (CUME) [8]. По мнению CUME, наилучшими критериями для дифференциации аркуатной формы и неполной перегородки матки были признаны: глубина углубления внутреннего контура матки ≥ 10 мм, угол этого углубления ≤ 140° и коэффициент соотношения глубины углубления и толщины дна матки > 110%. При этом эксперты предлагают использовать глубину углубления ≥ 10 мм как наиболее простой и достоверный признак. Считается, что достоверность измерений глубины внутреннего углубления значительно лучше, чем точность угла углубления и толщины стенки матки [20].
В нашей практике критерий CUME У/Д > 110% и размер углубления дали примерно одинаковую долю перегородчатой матки (4 и 5 случаев из 22 соответственно), тогда как по углу углубления ≤ 140 ° эта доля была значительно выше и составила 13 случаев из 22.
Возникает вопрос: Если в классификации CUME глубина углубления ≥ 10 мм предлагается как наиболее простой и достоверный признак, то каков вклад предложенных двух других критериев – угла углубления и соотношения углубления относительно толщины дна матки?
Обращает на себя внимание, что согласованную оценку перегородчатой формы по всем трем критериям CUME удалось получить только в 3 случаях.
Также низкая согласованность отмечается между критериями всех представленных классификаций. Так, при эхографическом использовании всех критериев согласованная оценка была получена только в 3 случаях, при которых форма матки была расценена как аркуатная.
Проведенное исследование и анализ литературы показывают отсутствие общепринятых критериев перегородчатой матки. Это может вызвать разногласие в клинической оценке и, что более важно, в лечебных рекомендациях.
Эксперты CUME [6] справедливо отмечают, что «…целесообразность критериев для тактики ведения должна подтверждаться исследованиями, оценивающими их потенциал для выделения форм матки, связанных с высоким риском бесплодия и невынашивания беременности. Исследование не должно использоваться в качестве поддержки метропластики у женщин с внутренней глубиной углубления 1 см».
Наше исследование в силу ограниченного количества случаев не позволяет делать обобщающих окончательных выводов. И все же некоторые выводы напрашиваются:
- 3D-эхография позволяет проведение детальной оценки анатомии и формы матки и может считаться скрининговым методом.
- Размер углубления более 10 мм в сочетании с углом углубления менее 90° является признаком, характерным для перегородчатой матки.
- При сомнительных случаях наличия аркуатной формы и неполной перегородки при эхографии целесообразно ориентироваться на клинические данные и наличие в анамнезе бесплодия и невынашивания беременности.
- Для корректной оценки частоты и клинического значения различных форм аномалий матки необходимо принятие единой классификации и использование единых диагностических критериев при использовании 3D-УЗИ.
Литература
- Chan Y.Y., Jayaprakasan K., Zamorra J. et al. The prevalence of congenital uterine anomalies in unselected and high-risk populations: a systematic review // Hum Reprod Update. 2011; 17: 761–771.
- Grimbizis G.F., Camus M., Tarlatzis B.C. et al. Clinical implications of uterine malformations and hysteroscopic treatment results // Hum Reprod Update. 2001; 7: 161–174. DOI: 10.1093/humupd/7.2.161
- Hollett-Caines J., Vilos G.A., Abu-Rafea B., Ahmad R. Fertility and pregnancy outcomes following hysteroscopic septum division // J Obstet Gynaecol Can. 2006; 28: 156–159. DOI: 10.1016/S1701-2163(16)32069-2
- Buttram V.C.J., Gomel V., Siegler A. et al. The American Fertility Society classifications of adnexal adhesions, distal tubal occlusion, tubal occlusion secondary to tubal ligation, tubal pregnancies, mullerian anomalies and intrauterine adhesions // Fertil Steril. 1988; 49: 944–955.
- Бекеладзе Г.М., Эсетов М.А. Оценка диагностических критериев аномалий развития матки при трехмерном УЗИ (тезисы). В сборнике: Тезисы 2-го Съезда врачей ультразвуковой диагностики Приволжского Федерального округа // Ультразвуковая и функциональная диагностика. 2009; 4: 61.
- Grimbizis G.F., Di Spiezio Sardo A., Saravelos S.H. et al. The Thessaloniki ESHRE/ESGE consensus on diagnosis of female genital anomalies // Hum Reprod. 2016; 31: 2–7.
- Pfeifer S.M., Attaran M., Goldstein J. et al. ASRM mullerian anomalies classification 2021 // Fertil Steril. 2021; 116: 1238–1252.
- Ludwin A., Martins W.P., Nastri C.O. et al. Congenital Uterine Malformation by Experts (CUME): better criteria for distinguishing between normal/arcuate and septate uterus? // Ultrasound Obstet Gynecol. 2018; 51: 101– 109.
- ASRM. Uterine septum: a guideline // Fertil. Steril. 2016; 106: 530–540.
- Valle R.F., Ekpo G.E. Hysteroscopic metroplasty for the septate uterus: review and meta-analysis // J Minim Invasive Gynecol. 2013; 20: 22–42.
- Kowalik C.R., Goddijn M., Emanuel M.H. et al. Metroplasty versus expectant management for women with recurrent miscarriage and a septate uterus // Cochrane Database Syst. Rev. 2011; 6: CD008576.
- Rikken J.F., Kowalik C.R., Emanuel M.H. et al. Septum resection for women of reproductive age with a septate uterus // Cochrane Database Syst. Rev. 2017; 1: CD008576.
- Bermejo C., Martinez Ten P., Cantarero R. et al. Three-dimensional ultrasound in the diagnosis of Mullerian duct anomalies and concordance with magnetic resonance imaging // Ultrasound Obstet Gynecol. 2010; 35: 593–601.
- Graupera B., Pascual M.A., Hereter L. et al. Accuracy of three-dimensional ultrasound compared with magnetic resonance imaging in diagnosis of Mullerian duct anomalies using ESHRE-ESGE consensus on the classification of congenital anomalies of the female genital tract // Ultrasound Obstet. Gynecol. 2015; 46: 616–622.
- Salim R., Woelfer B., Backos M. et al. Reproducibility of three-dimensional ultrasound diagnosis of congenital uterine anomalies // Ultrasound Obstet Gynecol. 2003; 21: 578–582.
- Ludwin A., Pitynski K., Ludwin I., Banas T., Knafel A. Two- and three-dimensional ultrasonography and sonohysterography versus hysteroscopy with laparoscopy in the differential diagnosis of septate, bicornuate, and arcuate uteri // J Minim Invasive Gynecol. 2013; 20: 90–99.
- Naftalin J., Jurkovic D. The endometrial-myometrial junction: a fresh look at a busy crossing // Ultrasound Obstet Gynecol. 2009; 34: 1–11.
- Ludwin A., Tudorache S., Martins W. P. ASRM Müllerian Anomalies Classification 2021: a critical review // Ultrasound Obstet Gynecol. 2022; 60 (1): 7–21. DOI.org/10.1002/uog.24905
- Ludwin A., Ludwin I. Diagnostic rate and accuracy of the ESHRE-ESGE classification for septate uterus and other common uterine malformations: why do we not see that the Emperor is naked? // Ultrasound Obstet Gynecol. 2015; 46: 634–636.
- Martins W.P., Nastri C.O. Interpreting reproducibility results for ultrasound measurements // Ultrasound Obstet Gynecol. 2014; 43: 479–480.

Журнал "SonoAce Ultrasound"
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Публикации по теме
- Возможности ранней диагностики расщелин губы и нёба - Мазырко М.А.
- Эволюция диагностики аномальной плацентации (placenta accreta spectrum) - Волков А.Е.
- Оценка диагностических критериев аномалий развития матки при трехмерном ультразвуковом исследовании - Эсетов М.А.
- Оценка ушной раковины плода как ключ к диагностике более серьезных изменений и синдромальной патологии. Два случая пренатальной диагностики - Мазырко М.А.
- Ультразвуковая навигация при планировании контактной лучевой терапии рака шейки матки - Дымовская Д.А.



