Значение трансфундального надавливания во время проведения трансвагинального УЗИ у беременных, отобранных для наложения швов на шейку матки
Рубрика: Эхография в акушерстве

УЗ сканер Samsung HM70A
Портативный аппарат экспертного класса, монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
С помощью трансвагинального ультразвукового исследования (ТВУЗИ) в сочетании с трансфундальным надавливанием (ТФН) проводилось динамическое наблюдение 50 женщин без клинической симптоматики с истмикоцервикальной недостаточностью или угрозой ее в анамнезе. В качестве "ответа на трансфундальное давление" рассматривалось укорочение цервикального канала, приобретение внутренним зевом воронкообразной формы и(или) выбухание оболочек плода в цервикальный канал. У больных, которые удовлетворяли критериям включения и ультразвуковым диагностическим критериям, проводилась модифицированная операция McDonald.
Беременные находились под динамическим наблюдением, включавшим ТВУЗИ. Имело место значительно более низкое число своевременно завершившихся беременностей среди больных, у которых наблюдался ответ на ТФН (группа А), по сравнению с теми, у которых не было реакции (группа Б). В группе А по сравнению с группой Б было достоверно более высокое число преждевременных родов, выкидышей, преждевременных разрывов оболочек и смещения шва. В то же время частота укорочения шейки сама по себе была менее всего связана с вынашиванием беременности и осложнениями оперативного лечения в отличие от выпячивания оболочек, когда осложнения наблюдались чаще всего. Мы приходим к заключению, что применение ТФН при проведении ТВУЗИ для выявления истмикоцервикальной недостаточности должно проводиться в плановом порядке и повторяться у больных группы риска. Кроме того больные, отвечающие на ТФН, лучше реагируют на мероприятия по сохранению беременности, и у них реже возникают осложнения.
Введение и цели работы
Понятие "истмикоцервикальная недостаточность" указывает на неспособность нижней части матки сохранять развивающуюся беременность [1]. В начале второго триместра удлиняется перешеек матки и у больных с несостоятельностью шейки происходит ее расширение без сокращений матки. Это расширение внутреннего зева видно при ультрасонографии и пальпируется при влагалищном исследовании [2]. Частота истмикоцервикальной недостаточности составляет от 1:54 до 1:1000 родов [3,4]. Значительный разброс связан как с субъективными факторами, так и с различными анамнестическими и физикальными критериями, которые используются для постановки диагноза [5].
Ультразвуковое исследование - объективный метод, позволяющий оценить анатомию шейки матки и ее внутреннего зева [6,7].
Многие авторы приводят ультразвуковые критерии диагноза истмикоцервикальной недостаточности. Используются различные пороговые значения длины и ширины шейки, диаметра внутреннего зева [8-13].
Применение давления на свод матки (ТФН) во время проведения трансвагинального ультразвукового исследования (ТВУЗИ) для оценки состояния шейки и внутреннего зева - простой метод, который был предложен Guzman и соавт. (1994) [14] для выявления бессимптомной истмикоцервикальной недостаточности. Основой восстановительной операции серкляжа является усиление перехода между фиброзной шейкой и мышечным перешейком матки (внутренним цервикальным зевом) [15].
Цель этой работы - изучение анатомических изменений шейки матки во время беременности, применяя ТФН при выполнении ТВУЗИ у больных с истмикоцервикальной недостаточностью или ее угрозой в анамнезе, а также изучение исходов беременности после наложения швов на шейку в случаях положительного ответа на трансфундальное давление.
Пациенты и методы исследования
С мая 1994 по март 1996 г в отделении невынашивания беременности, отделения акушерства и гинекологии клиники Университета Мансура с помощью ТВУЗИ в сочетании с ТФН проводилось динамическое наблюдение 50 женщин с истмикоцервикальной несостоятельностью или угрозой ее в анамнезе без клинической симптоматики. В качестве факторов риска в данной работе использовались: наличие более чем двух выкидышей во втором триместре беременности, необходимость экстренного наложения швов на шейку в анамнезе, наличие аномалий матки, предшествующие преждевременные роды. У каждой беременной женщины было проведено общее обследование для исключения частых причин повторных выкидышей и преждевременных родов. Критериями включения были: отсутствие многоплодной беременности, отсутствие жалоб на боли в животе, кровотечения, выделения или чувство тяжести внизу живота.
В данной работе был использован ультразвуковой сканер SA-1500 (Medison, Южная Корея) с конвексным влагалищным датчиком (6,5 МГц). При трансвагинальном ультразвуковом исследовании для измерения длины шейки проводилась линия через центр цервикального кана-ла (анэхогенное или гипоэхогенное простран-ство) от влагалищного края децидуальной пластинки (ультразвуковой внутренний зев) до основания ультразвукового наружного зева. Измерялись ширина внутреннего зева и толщина шейки на его уровне. Кроме того измерялось выбухание оболочек плода через внутренний зев. Ультразвуковыми критериями диагностики истмикоцервикальной недостаточности (по Rumack и соавт., 1991 [16]) были: длина цервикального канала менее 30 мм, диаметр внутреннего зева более 8 мм, выбухание плодных оболочек через цервикальный канал.
ТФН проводилось в течение примерно 30 секунд ульнарным краем левой руки по оси матки, левый локтевой сустав был полусогнут. Мы оценивали степень укорочения цервикального канала, приобретение внутренним зевом воронкообразной формы с выбуханием оболочек плода в цервикальный канал или без такового. Появление одного из этих признаков расценивалось как "ответ на трансфундальное давление".
У беременных, которые удовлетворяли критериям включения и ультразвуковым диагностическим критериям с реакций или без реакции на ТФН, проводилось наложение швов на шейку в течение 24 часов после последнего ультразвукового исследования. На 14-20 неделе беременности, после исключения врожденных аномалии плода, несовместимых с жизнью, первый из авторов проводил модифицированную операцию McDonald с использованием шелка (N2) [17]. Ни одной из женщин не проводилась длительная профилактика с помощью токолитиков. Больные наблюдались клинически и с помощью ТВУЗИ, каждая пациентка служила контролем для самой себя, фиксировались какое-либо существенное укорочение шейки, расширение внутреннего зева или выбухание оболочек во время беременности.
Результаты исследования
На основании ультразвуковой картины и ответа на ТФН 50 беременных были разделены на 4 группы.
Группа 1. Высокий риск, однако отсутствуют ультразвуковые признаки, отсутствует ответ на ТФН (8 случаев).
Группа 2. Отсутствуют ультразвуковые признаки, имеет место ответ на ТФН (6 случаев).
Группа 3. Соответствуют ультразвуковым критериям, есть ответ на ТФН (20 случаев).
Группа 4. Соответствуют ультразвуковым критериям, отсутствует ответ на ТФН (16 случаев) (без усиления уже имеющихся ультразвуковых изменений).
В группе 1 наблюдался один ложно отрицательный результат из восьми. На сроке 16 недель результат первичного исследования был отрицательным и при последующем наблюдении, на сроке 20 недель было зафиксировано расширение внутреннего зева, больной проведено наложение швов на шейку и роды произошли в срок. В анамнезе этой больной были преждевременные роды. Произошел лишь один выкидыш в середине триместра. У остальных шести женщин беременность завершилась своевременными родами.
В остальных трех группах всем женщинам проводилась операция наложения швов на шейку матки, эти данные суммарно представлены в табл. 1 и 2. Средний срок беременности при наложении швов составил 16,6±2,6 у женщин с ответом на ТФН и 17,2±2,8 у тех, кто не ответил на ТФН.
| Исходы и осложнения | Ответ на ТФН (А) Группы 2+3 = 20+6 женщин |
Без ответа (Б) Группа 4 = 16 женщин |
P |
|---|---|---|---|
| Своевременные роды | 18(69,2%) | 15(93,7%) | <0,05 |
| Преждевременные роды | 4(15,4%) | 1(6,3%) | <0,05 |
| Аборты (выкидыши) | 4(15,4%) | - | <0,05 |
| Преждевременный разрыв плодных оболочек* | 3(11,5%) | - | <0,05 |
| Смещение шва | 6(23%) | - | <0,05 |
| Невозможность удаления шва | 2 (7,7%) | 1(6,3%) | <0,05 |
| Цервикальная дистоция | 1(3,8%) | 1(6,3%) | <0,05 |
| Разрыв шейки матки | 1(3,8%) | - | - |
* Статистически достоверен более высокий уровень преждевременных родов, выкидышей, преждевременного разрыва плодных оболочек и смещения шва в группе А по сравнению с группой Б.
| Исходы и осложнения | Только укорочение | Укорочение и расширение зева | Выпячивание оболочек или усиление выпячивания |
|---|---|---|---|
| Число | 4(15,4%) | 14(53,8%) | 8(30,8%) |
| Своевременные роды | 4(100%) | 10(71,4%) | 4(50%) |
| Преждевременные роды | - | 2(14,3%) | 2(25%) |
| Выкидыши | - | 2(14,3%) | 2(25%) |
| Преждевременный разрыв плодных оболочек | - | - | 3(37,5%) |
| Смещение шва | - | 2(14,3%) | 4(25%) |
| Невозможность удаления шва | - | - | 2(25%) |
| Цервикальная дистоция | - | 1(7,1%) | - |
| Разрыв шейки матки | - | - | 1(12,5%) |
Обсуждение
Диагноз истмикоцервикальной недостаточности во время беременности не всегда прост. Cousins (1980) [18] описал типичный анамнез при этом состоянии с эпизодами повторных, обильных безболезненных выделений из матки, которые наступают без сопутствующего кровотечения или сокращений матки. На самом деле, у большинства больных такой анамнез отсутствует. Еще важнее, что у некоторых женщин с риском истмикоцервикальной недостаточности внутренний зев выглядит нормально и шейка имеет нормальную длину, как у женщин из группы 1 в нашем исследовании. Эти случаи повышают количество ложноотрицательных результатов диагностики и случаев неустановленного диагноза истмикоцервикальной недостаточности даже при использовании ТВУЗИ - объективного метода оценки анатомии шейки и ее внутреннего зева. Во многих работах было показано преимущество ТВУЗИ перед трансабдоминальным ультразвуковым исследованием в диагностике анатомических изменений шейки матки [19-21].
В группе 1 при динамическом наблюдении был обнаружен один ложноотрицательный диагноз (из восьми случаев угрозы прерывания беременности), даже после использования ТФН. При этом также наблюдалось расширение внутреннего зева. Этот симптом на 20 неделе беременности показывает, что для диагностики истмикоцервикальной недостаточности необходимо проведение повторных ультразвуковых исследований, поскольку такое состояние является не статичным, а скорее динамическим процессом [22]. В то же время, единственный случай выкидыша во II триместре, который произошел в этой группе с учетом повторных случаев прерывания беременности в середине триместра, может быть отнесен к нераспознанным случаям обмена человеческими лейкоцитарными антигенами с матерью или сбалансированной транслокации с материнской хромосомой [25].
В группе 2 при использовании только ТВУЗИ было шесть (12%) ложноотрицательных заключений, однако применение ТФН выявляло скрытую истмикоцервикальную недостаточность, что свидетельствует о том, что ТФН может дать важную дополнительную информацию и должно проводиться в плановом порядке в каждом случае. Guzman и соавт. (1994) [24] описал 14 женщин с ответом на ТФН (45%) из 31 с угрозой истмикоцервикальной недостаточности. Это отличается от наших результатов значительно, но это различие не является истинным, поскольку в нашем исследовании все женщины, ответившие на ТФН, были в группах 2 и 3 (26 случаев - 52%).
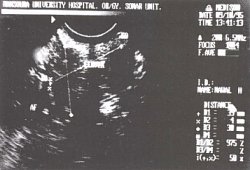
Рис. 1. Больная с высоким риском выкидыша, но не соответствующая ультразвуковым критериям.
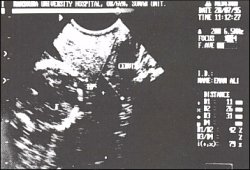
Рис. 2. Расширение внутреннего зева (11 мм) и укорочение шейки матки (26 мм).
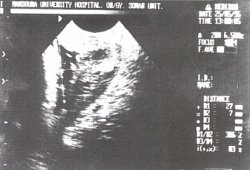
Рис. 3. Расширение внутреннего зева и выбухание плодных оболочек.
В своей работе мы попытались более или менее стандартизировать силу давления, которое оказывалось на верхнюю часть шейки матки тем, что процедуру выполнял в течение 30 секунд один и тот же исследователь. Надавливание проводилось в течение примерно 30 секунд ульнарным краем левой руки по оси матки, при этом левый локтевой сустав был полусогнут.
В большинстве исследований, в которых оценивалось улучшение исхода беременности после наложения швов на шейку матки, при сравнении частоты вынашивания беременности до и после процедуры каждая пациентка служила контролем для самой себя. С одной стороны, по сведениям Shortle и Jewelewicz (1989) [25] при проведении операции Shirdokar вынашивание беременности повышается с 21 до 76%, при операции McDonald - с 23 до 74%. С другой стороны, литературные данные свидетельствуют, что осложнения оперативного лечения могут привести к преждевременному разрыву амниотической оболочки (1 - 13%) [26,27].
В нашем исследовании проводилась модифицированная операция McDonald. Из табл. 1 видно, что у женщин, отвечавших на ТФН (группа А), наблюдались большая частота вынашивания беременности и более высокий уровень осложнений, чем в группе Б. Таким образом применение ТФН во время ТВУЗИ может иметь прогностическое значение в отношении состоятельности наложения швов на шейку матки.
При установлении типа реакции на ТФН мы отметили, что одно укорочение шейки матки по меньшей мере 1 раз совпало с вынашиванием беременности и осложнениями операции в отличие от выбухания оболочек, при котором наблюдалась наиболее высокая частота осложнений (см. табл. 2). Varma и соавт. (1986) [29] показали, что укорочение шейки матки является физиологическим во втором триместре беременности и отметили, что женщины с короткой шейкой матки (менее 2,5 см) имеют хороший прогноз в случае, если дилатация минимальна (менее 0,5 см). В то же время следует заметить, что на длину шейки не влияют беременности и роды в прошлом, и длина шейки вне беременности составляет в среднем 2,5 см, в то время как при беременности - 3,7 см [30].
Как указывали Vualama и Kivikoski (1983) [31], наиболее важным признаком истмикоцервикальной недостаточности является выбухание оболочек через частично раскрытый цервикальный канал; авторы проводили наложение швов на шейку лишь при наличии выпячивания оболочек.
Заключение и рекомендации
Применение ТФН при проведении ТВУЗИ для выявления истмикоцервикальной недостаточности должно проводиться в плановом порядке и повторно - у больных группы риска для снижения частоты ложноотрицательных результатов ТВУЗИ.
Женщины, отвечающие на ТФН, особенно при наличии выпячивания оболочек и(или) расширения цервикального канала, лучше реагируют на мероприятия по сохранению беременности, однако у них чаще возникают осложнения после наложения швов на шейку матки, чем у пациенток без ответа на ТФН или лишь с укорочением шейки матки.
Литература
- Plauche, W. С., Morrison, J., and О'Sullivan, M. J., Surgical Obstetrics, (WB Saunders Company, 1992), 178.
- Okitsu, 0., Mimura, Т., Nakayama, Т., and Aono, Т., "Early prediction of pre-term delivery by transvaginal ultrasonography". Ultrasound Obstet. Gynec., Vol. 2, (1992), 402-9.
- Harger, J. H., "Cervical cerclage: patient selection, morbidity, and success rates". Clinical Perinatal, 10, (1983), 321.
- Cousins, L., "Cervical incompetence: A time for reappraisal". Clinical Obstet. GynecoL, 23, (1980), 467.
- Ayers, J.W., DeGrood, R.M., and Compton, A. A., "Evaluation of cervical length in pregnancy: Diagnosis and management of pre-term cervical effacement in patients at risk for premature delivery", Obstet. GynecoL, 71, (1988), 939-44.
- Anderson, H.F., Nugent, C. E., Wanty, S., and Hayashi, R. H., "Prediction of risk for pre-term delivery by ultrasonographic measurement of cervical length". Am. J. Obstet. Gynecol, 163, (1990), 859-67.
- Okitsu.
- Mahran, M., The role of ultrasound in the diagnosis of the incompetent cervix, ed. Kurjak, A., Recent advances in ultrasound diagnosis, (2nd ed. Oxford: Exceprta Medica, 1980), 505-514.
- Vanna, T. R., Patel, R. H., and Pillai, V. "Ultrasonic assessment of the cervix in normal pregnancy," Acta. Obstet. GynecoL Scand., 62 (1983), 229-31.
- Rumack.
- Smith, C.V., Anderson, J.C., Matamaros, A., and Ray burn, W.F., "Transvaginal sonography of cervical width and length during pregnancy", J. Ultrasound Med., II (1992), 465.
- Fleischer and Kepple.
- Campbell, S., Chervenak, F. A., and Glenn, C. I., "Cervical incompetence," Ultrasound in obstetrics and gynecology. Vol. 2,1449, (Boston, Toronto, and London, 1993), 1458.
- Guzman, E. R., Joanne, C., Rosenberg, B. S., Houlihan, C., Ivan, J., Wala, R., Dron, D.M.S., and Robert, K., "A new method using vaginal ultrasound and transfundal pressure to evaluate the asymptomatic incompetent cervix", Obstet. GynecoL, 83, (1994), 248-52.
- Plauche.
- Rumack.
- Branch, W. "Operations for cervical incompetence," Clin. Obstet. GynecoL, 29, (1986), 240.
- Cousins.
- Brown, J., Thieme, G., Shah, D. Fleischer, A., and Boechm, F., "Transabdominal and transvaginal endosonography: evaluation of the cervix and lower uterine segment in pregnancy," Am. J. Obstet. GynecoL, 155, (1986), 721-726.
- Anderson, Nugent, Wanty, and Hayashi.
- Fleischer and Kepple.
- Parulekar, S. G., and Kiwi, R., "Dynamic incompetent cervix uteri: Sonographic observations," J. Ultrasound Med., 7, (1988), 481-485.
- McIntyre, J. A., McConnachie, P. R., Taylor, C. G" and Faulk, W. P., "Clinical immunologic and genetic definitions of primary and secondary recurrent spontaneous abortions," Fertil. Steril. 42, (1984), 849.
- Guzman, Joanne, Rosenberg, Houlihan, Ivan, Wala, Dron, and Robert.
- Shortle, В., and Jewelewicz, R., "Clinical aspects of cervical incompetence," (Yearbook Medical Publishers, 3,1989).
- Seppala, M., and Vara, P., "Cervical cerclage in the treatment of incompetent cervix," Acta. Obstet. GynecoL Scand., 49, (1970), 343.
- Aanoudse, J. G., and Huisjes, H. J., "Complications of cerclage," Acta. Obstet. Gynaecol. Scand., 58, (1979), 255.
- Okitsu, Minura, Makayama, and Aono.
- Varma, Patel and Pillai.
- Zymyn, S., "The length of the cervix and its significance," 9, J. Clin. Ultrasound, (1981), 267-9.
- Vualama, P., and Kivikoski, A., "The incompetent cervix during pregnancy diagnosed by ultrasound," 62, Acta. Obstet. GynecoL Scand., 62, (1983), 19-21.

УЗ сканер Samsung HM70A
Портативный аппарат экспертного класса, монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Публикации по теме
- Эхографическая диагностика порока Арнольда-Киари у плода - Воеводин С.М.
- Основы проведения УЗИ в первом триместре беременности - Birendra Joshi
- Значение трансфундального надавливания во время проведения трансвагинального УЗИ у беременных, отобранных для наложения швов на шейку матки - M.A. Emam
- Трехмерная ультрасонография в акушерстве - Alfred Kratochwil
- Применение поверхностного режима трехмерного ультразвукового сканирования для изучения нормальной анатомии плода во II и III триместрах - Bernard Benoit


