Ультразвуковая диагностика пролапса гениталий и его осложнений у женщин
Рубрика: Эхография в гинекологии

УЗ сканер Samsung HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Тазовые нарушения, включающие недержание мочи, опущение и выпадение тазовых органов, дисфункцию прямой кишки, могут вызвать значительное снижение трудоспособности и качества жизни. По данным Mayo Clinik, у 1/3 всех женщин в разные периоды жизни отмечаются подобные нарушения, а по мнению Walters, недержанием мочи страдают от 10 до 58% женщин [1-3]. Секция урогинекологии Университета Торонто в отчете по демографическим показателям и перспективам называет опущение и выпадение тазовых органов "скрытой эпидемией". Частота заболевания постепенно возрастает в молодом возрасте, имеет пик в среднем возрасте, затем отмечается ее увеличение в пожилом возрасте. По данным M.D. Moen [2], в настоящее время 11% женского населения нуждаются в оперативной коррекции нарушений тазового дна. Почти 30% операций на тазовом дне проводятся по поводу рецидива болезни. Несмотря на введение новых диагностических методов, усовершенствование техники хирургических операций, частота рецидивов и неудовлетворительных результатов остается высокой [4].
Диагностика опущения и выпадения половых органов у женщин в большинстве случаев не представляет сложностей и основана на клинических методах. К недостаткам клинического метода относятся сложности выявления самых ранних степеней пролапса, в ряде случаев недостаточная объективность оценки степени опущения и отсутствие возможности сравнительного анализа в динамике.
Материалы и методы
С целью описания возможностей дополнительных методов исследования пролапса гениталий проведено ультразвуковое исследование (УЗИ) у 482 пациенток с опущением, выпадением и нарушением функции тазовых органов без попыток оперативной коррекции данной патологии в анамнезе. Клинические проявления пролапса гениталий и его осложнений у обследованных пациенток были представлены опущением стенок влагалища в 263 (54,6%) случаях, выпадением матки - в 157 (32,6%), выпадением купола влагалища - в 8 (1,65%), цистоцеле - в 350 (72,6%), ректоцеле - в 221 (45,8%), энтероцеле - в 4 (0,82%).
Возраст обследованных составил от 23 до 76 лет. Бессимптомно протекали 85 (17,6%) случаев, выявленных впервые при ультразвуковом скрининговом исследовании. Большинство женщин предъявляли жалобы на недержание мочи при физической нагрузке (60,9%), реже на учащенное мочеиспускание (18,2%), задержку мочеиспускания (1,8%), чувство полового дискомфорта и ощущение инородного тела во влагалище (4,1%), а также на затрудненное опорожнение кишечника (42,7%). Выпадение матки и влагалища было основной причиной обращения к врачу у 18,6% пациенток.
Для анатомо-функциональной оценки стенок влагалища и тазового дна этим женщинам произведено УЗИ с применением пробы Вальсальвы, измерением уретро-везикальных углов, оценкой гипермобильности уретры, подвижности задней стенки влагалища, оценкой деформации прямой кишки и положения шейки матки относительно входа во влагалище. При проведении исследования в покое оценивали степень выраженности анатомических нарушений, а при выполнении пробы Вальсальвы - степень смещения тазовых органов при повышении внутрибрюшного давления. Для стандартизации анатомических показателей исследование проводили через 1-2 ч после полного опорожнения мочевого пузыря при обычном питьевом режиме. В условиях сохраненной почечной фильтрации объем пузыря составлял 100-150 мл.
Первоначально ультразвуковой датчик устанавливался в преддверии влагалища на уровне наружного отверстия мочеиспускательного канала с минимальным давлением на окружающие ткани во избежание произвольной деформации уретровезикального сегмента. Оптимальный продольный срез позволяет визуализировать мочеиспускательный канал на всем протяжении, мочевой пузырь (в зависимости от степени наполнения), лонное сочленение спереди, прямую кишку на протяжении около 8 см от анального отверстия./p>
Эхографическим маркером положения передней стенки влагалища служили мочевой пузырь и уретра, как имеющие 100% визуализацию образования с хорошо изученной топографией и возможностью соотношения с костными ориентирами (лонное сочленение). Для описания положения уретры и мочевого пузыря относительно лонного сочленения использовались несколько традиционных признаков:
- положение шейки матки относительно лонного сочленения и уровня интроитуса;
- отклонение продольной оси уретры от вертикальной оси тела (обозначаемое для наглядности как угол α);
- величина заднего уретро-везикального угла (β);
- уровень наиболее низко расположенной точки задней стенки мочевого пузыря относительно нижнего края лонного сочленения;
- форма и размеры цистоцеле;
- наличие и величина деформации передней стенки прямой кишки, положение стенки относительно входа во влагалище.
Результаты
При нормальном анатомическом положении внутренних гениталий в стандартном срезе эхотень шейки матки не определяется. В 271 (56,2%) случае у пациенток с клиническими признаками опущения половых органов в покое шейка матки ниже уровня лонного сочленения не смещалась. При проведении пробы Вальсальвы смещения шейки не выявлено в 65 (13,5%) наблюдениях, что соответствует I степени пролапса при клиническом осмотре. В 66 (13,7%) наблюдениях при натуживании отмечено смещение наружного зева шейки матки ниже лонного сочленения менее 2 см, что соответствует II степени опущения внутренних гениталий.
В 141 (29,3%) случае шейка матки в покое определялась на уровне нижнего края лонного сочленения, при натуживании отмечалось смещение до уровня входа во влагалище. Данная ситуация клинически соответствует III степени опущения стенок влагалища.
У 67 (13,9%) пациенток с пролапсом в покое шейка матки (область наружного зева) определялась на уровне входа во влагалище (рис. 1), а при натуживании - на уровне анальных сфинктеров (рис. 2), что соответствует неполному выпадению матки (по классификации POP-Q соответствует не менее II степени пролапса гениталий).
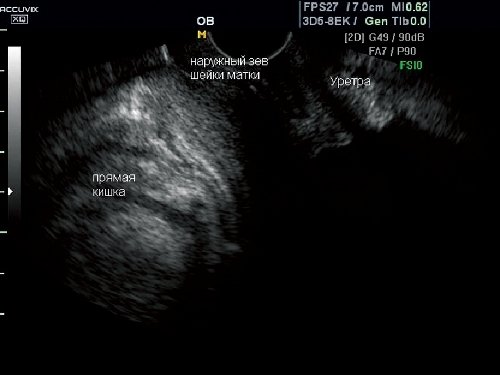
Рис. 1. Опущение внутренних половых органов.
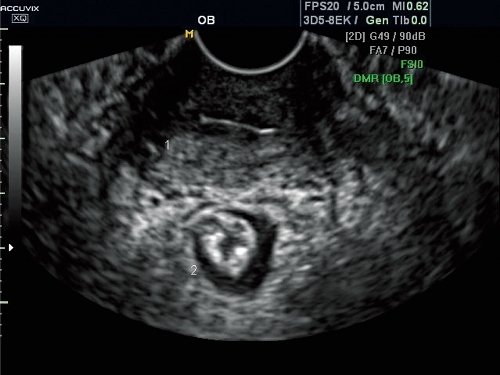
Рис. 2. Неполное выпадение внутренних половых органов (поперечный срез).
1 - шейка матки, 2 - анальные сфинктеры.
В 18,7% случаев (90 пациенток) в покое шейка матки определялась за пределами половой щели (из них в 3,9%, или у 19 больных шейка и матка полностью находились в грыжевом мешке), что соответствует полному выпадению матки. Определение положения наружного зева шейки матки на уровне introitus vaginae, на уровне анального отверстия по классификации POP-Q, соответствует не менее III степени пролапса гениталий. Эхографически в данных ситуациях возможно определение содержимого грыжевого мешка - шейки матки, матки, стенки мочевого пузыря, что дает дополнительные признаки неполного или полного выпадения матки. В 73,4% наблюдений при опущении матки II-III степени или выпадении внутренних половых органов отмечалась выраженная элонгация шейки матки - длина ее составила от 5 до 7,8 см.
При сравнении клинических и эхографических данных видно, что эхография как диагностический метод не имеет существенных преимуществ перед клинической диагностикой тяжести пролапса, кроме объективности и возможности документирования. Эхографическая картина более показательна при начальных стадиях патологического процесса и может служить дифференциальным критерием при пограничных степенях - II и III степени опущения, неполном выпадении матки.
Маркером положения передней стенки влагалища во всех случаях принимали мочеиспускательный канал и заднюю стенку мочевого пузыря. Показатели смещения стенки пузыря и уретры относительно лона не использовали как малоинформативные. Нарушения топографии передней стенки влагалища в сравнении с нормативными данными выявлены у 436 (90,4%) женщин с симптомами тазовой десценции. В результате математической обработки данных пациентки с нарушением анатомии передней стенки влагалища были разделены на 2 подгруппы, позволяющие представить нарушения топографии передней стенки влагалища в виде двух основных симптомокомплексов.
У 271 пациентки с клиническими признаками опущения стенок влагалища эхографическая картина была представлена в виде патологической подвижности или гипермобильности уретро-везикального сегмента. Комплекс анатомических изменений складывался из отсутствия анатомических нарушений в покое и патологической подвижности уретры относительно вертикальной оси тела (гипермобильности) при пробе Вальсальвы без цистоцеле или с незначительным цистоцеле.
При сканировании в В-режиме данная патологическая ситуация была представлена такими признаками, как:
- отсутствие анатомических изменений шейки матки, мочевого пузыря и уретры в покое;
- величина переднего уретро-везикального угла - в покое 12-21° (медиана 18,6°), при пробе Вальсальвы - 42-89° (медиана 44,5°);
- ротация угла α при нагрузке - более 20° (22-77°) (медиана 31,4°);
- сглаженность угла β в покое (54-350°) (средние значения 141°).
В проанализированных 165 (37,8%) случаях имелся ультразвуковой симптомокомплекс дислокации и гипермобильности уретро-везикального сегмента, когда положение передней стенки влагалища изменено уже в покое в сравнении с нормативными данными и патологически подвижно при натуживании, был представлен следующими признаками:
- величина отклонения продольной оси уретры от вертикальной оси тела (угол α) - более 23° в покое (средние значения 42,3°, т.е. в пределах от 25 до 120°);
- увеличение угла более чем на 20° при пробе Вальсальвы (средние значения 45,6°, т.е. в пределах от 29 до 115°);
- величина угла β в покое или больше 110°, или меньше 70° (в 8,7% случаев измерение угла β невозможно, так как задняя стенка мочевого пузыря "выпадает" за пределы поля зрения);
- цистоцеле в покое;
- при пробе Вальсальвы гипермобильность уретры и цистоцеле имеют место в 100% наблюдений.
Проведенное исследование демонстрирует, что применение ультразвукового метода при опущении передней стенки влагалища, во-первых, дает возможность ранней, доклинической диагностики этой патологии, во-вторых, убедительно демонстрирует стадии течения патологического процесса от начальных (патологической подвижности тканей) до выраженных (выпадения стенки влагалища).
Нарушение нормальных анатомических взаимоотношений органов малого таза у женщин сопряжено с анатомическими и функциональными нарушениями со стороны смежных органов - мочевыводящих путей и прямой кишки. Основное проявление нарушения анатомии мочевого пузыря при пролапсе гениталий - цистоцеле. Клинически признано, что в формировании грыжи мочевого пузыря принимают участие два основных механизма: 1) ослабление связочного аппарата и опущение стенки влагалища; 2) наличие фасциальных дефектов. Известно, что фасция малого таза является продолжением внутрибрюшной фасции и в полости таза образует пристеночную фасцию таза и внутренностную фасцию таза. В месте, где fascia diafragmatis pelvis superior подходит к внутренним органам (прямой кишке, мочевому пузырю), она уплотнена и дает листки, облегающие эти органы - внутренностную фасцию таза. Место отхождения внутренностной фасции обозначают как сухожильную дугу фасции таза. Нарушения целостности фасции являются одним из механизмов формирования пролапса гениталий у женщин. Для проведения клинико-эхографических параллелей было проанализировано 350 наблюдений с имевшим место нарушением топографии задней стенки мочевого пузыря: 201 пациентка с клиническими признаками цистоцеле без дефектов лобково-шеечной фасции и 149 женщин с центральным и паравагинальным дефектом фасции. Группа пациенток с центральным дефектом фасции формировалась при клиническом осмотре, в дальнейшем производилось сравнение эхографических данных, в том числе и с группой клинической нормы без пролапса гениталий. Прямая визуализация фасции была возможна лишь в 10-12% случаев, что связано с небольшой толщиной данной анатомической структуры (в большинстве случаев - ниже предела разрешающей способности аппаратуры). Поэтому линейные измерения толщины лобково-шеечной фасции и визуализация нарушения целостности не могли служить достоверным симптомом. Поиск косвенных признаков, достоверных при эхографии, был построен на начальном этапе на результатах клинического обследования (табл. 1).
| Признак | Цистоцеле без дефекта тазовой фасции | Контрольная группа | |
|---|---|---|---|
| в покое | при натуживании | ||
| Положение задней стенки мочевого пузыря | На уровне нижнего края лона | Ниже нижнего края лона | Выше нижнего края лона |
| Угол α | 24,3° (12-42°)* |
46,5° (48-89°)* |
14° (9,5-20°)* |
| Отклонение угла α | 31,4° (22-77°)* |
<20° | |
| Угол β | 95° (37-319°) |
141,3° (54-350°)* |
95° (54-110°) |
| Отклонение угла β | 23° (10-347°)* |
0 | |
| Форма задней стенки мочевого пузыря | Округлая или овальная | Округлая или овальная | Не деформируется |
У всех 350 пациенток с цистоцеле выявлено смещение задней стенки мочевого пузыря ниже нижнего края лона, в 201 (57,4%) случае - при натуживании, в 149 (42,6%) - в покое и при пробе Вальсальвы. Из представленных данных видно, что наиболее значимыми эхографическими признаками цистоцеле служат смещение задней стенки мочевого пузыря на уровень нижнего края лона и ниже при натуживании. Для цистоцеле без дефекта фасции характерна картина гипермобильности уретро-везикального сегмента (рис. 3).
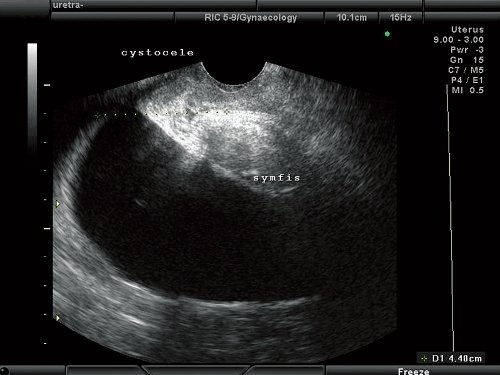
Рис. 3. Цистоцеле без дефекта пубо-цервикальной фасции. Смещение задней стенки мочевого пузыря ниже уровня нижнего края лона.
Иначе представлен симптомокомплекс, характерный для цистоцеле с центральным дефектом тазовой фасции. Численные значения, характеризующие мобильность уретры и форму цистоцеле, представлены в табл. 2. Из таблицы видно, что эхографический признак цистоцеле в виде смещения задней стенки мочевого пузыря более выражен при наличии дефекта фасции. Положение угла α характерно для дислокации и гипермобильности уретровезикального сегмента.
| Признак | Цистоцеле с дефектом тазовой фасции | Контрольная группа | |
|---|---|---|---|
| в покое | при натуживании | ||
| Положение задней стенки мочевого пузыря | На уровне или ниже нижнего края лона | Ниже нижнего края лона или за introitus vaginae | Выше нижнего края лона |
| Угол α | 42,3° (25-120°)* |
92° (53,6-240°)* |
14° (9,5-17°)* |
| Отклонение угла α | 45,6° (29-115°)* |
<20° | |
| Угол β | 95° (37-319°) |
141,3° (54-350°)* (в 12,1% случаев измерение невозможно) |
95° (54-110°) |
| Отклонение угла β | 23° (10-347°)* (в 12,1% случаев измерение невозможно) |
0 | |
| Форма задней стенки мочевого пузыря | В виде остроугольного треугольника | В виде остроугольного треугольника или "песочных часов" | Не деформируется |
Выделить численные значения отклонения углов, патогномоничные для дефектов тазовой фасции, не представляется возможным. Наиболее значимым признаком цистоцеле, с точки зрения эхографии, является смещение задней стенки мочевого пузыря ниже уровня нижнего края лонного сочленения в покое или при натуживании. У всех 149 женщин с пальпаторным дефектом лобково-шеечной фасции выявлена специфическая форма задней стенки мочевого пузыря - в виде остроугольного треугольника (рис. 4) или "восьмиобразной" формы (рис. 5).
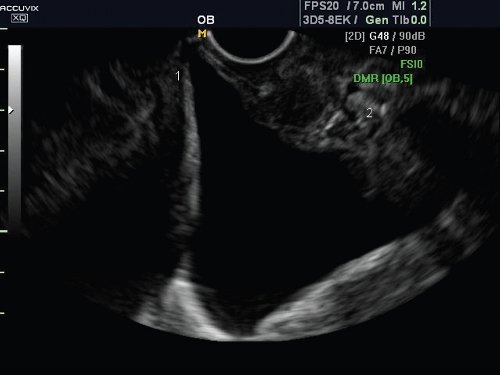
Рис. 4. Цистоцеле с дефектом фасции. Симптом "остроугольного треугольника".
1 - задняя стенка мочевого пузыря,
2 - нижний край лонного сочленения.
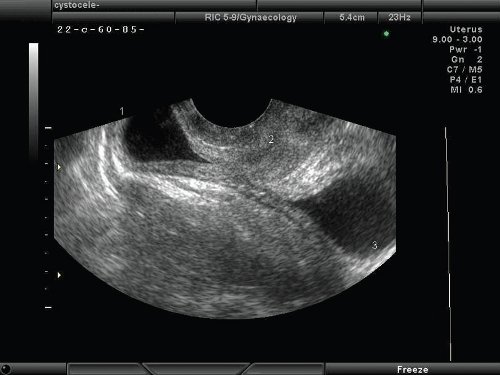
Рис. 5. Цистоцеле с дефектом тазовой фасции. Симптом "песочных часов".
1 - задняя стенка мочевого пузыря,
2 - уретра,
3 - дно мочевого пузыря.
Деформация стенки в виде "остроугольного треугольника" наблюдалась нами у 59 пациенток при I и II степенях пролапса гениталий. При неполном или полном выпадении стенки влагалища (90 женщин) дефект тазовой фасции определялся в виде смещения задней стенки мочевого пузыря ниже уровня входа во влагалище в виде "восьмиобразной" формы (симптом "песочных часов").
Анализ эхографической картины опущения передней стенки влагалища и задней стенки мочевого пузыря дает возможность выделить некоторые звенья патогенеза формирования осложненного пролапса гениталий, в частности, дифференцировать механизм формирования цистоцеле - "грыжи" мочевого пузыря и позволяет судить о том, является ли в каждом отдельном случае цистоцеле результатом повышенной эластичности и растяжимости тканей или результатом нарушения целостности пубоцервикальной фасции.
Нами обследована 221 пациентка с клиническими признаками опущения задней стенки влагалища. Эхографически в 98,3% наблюдений опущение задней стенки сопряжено с нарушением топографии передней стенки прямой кишки, с различной степенью ректоцеле. По выраженности клинических проявлений различают три степени переднего ректоцеле. I степень определяется только при пальцевом исследовании прямой кишки как небольшой карман ее передней стенки. Для II степени характерно наличие выраженного "кармана" прямой кишки, доходящего до преддверия влагалища.
III степень отличается выбуханием задней стенки влагалища за пределы половой щели, определяющимся в покое. Рентгенологическим критерием определения степени ректоцеле является размер выпячивания стенки прямой кишки: I степень ректоцеле - менее 2 см, II степень - 2-4 см, III степень - более 4 см.
Ректоцеле при эхографии выявляется как деформация переднего контура прямой кишки, "мешковидное" выпячивание стенки в покое или при натуживании различной степени выраженности (рис. 6, 7). Степень деформации стенки кишки различна в зависимости от степени выраженности пролапса - от незначительной патологической "складчатости" при проведении пробы Вальсальвы до выраженного "мешковидного" выпячивания стенки кишки в покое или формирования визуальной дупликатуры стенки кишечника при натуживании. I степень ректоцеле была выявлена у 52 пациенток и характеризовалась наличием деформации передней стенки кишки до 2 см, средние значения 1,6 см (1,2-2,0 см). II степень - 2,8 см (2,1-3,9 см) выявлена у 76 женщин. В 93 наблюдениях величина деформации составила более 4 см, медиана 5,1 см (4,2-5,7 см).
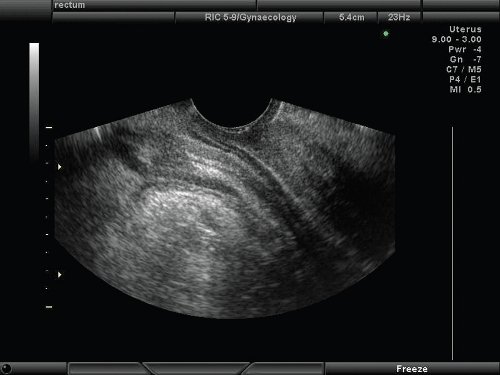
Рис. 6. Нормальная УЗ-картина передней стенки прямой кишки.
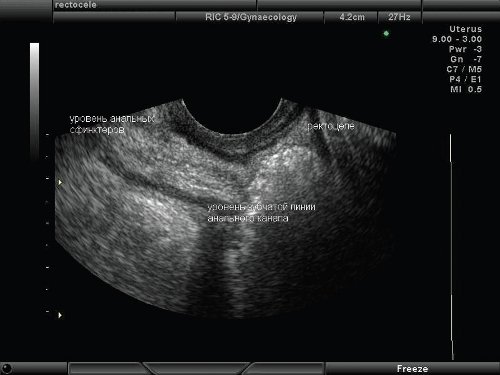
Рис. 7. Ректоцеле.
Возможности ультразвуковой визуализации позволяют использовать для определения тяжести поражения как клинические признаки, так и рентгенологическую классификацию степени ректоцеле. Диагностика начальных форм опущения задней стенки влагалища и ректоцеле без выраженных клинических проявлений наиболее доступна при лучевых методах исследования, причем эхография и рентгенологические методики демонстрируют одинаково высокую результативность.
Представляют интерес соотношение анатомических структур и возможности их ультразвуковой визуализации. Известно, что прямая кишка состоит из двух частей: тазовой и заднепроходной; первая располагается над тазовым дном (диафрагмой), вторая часть залегает под тазовой диафрагмой в области промежности и представляет заднепроходный канал. Тазовая часть в той или иной степени покрыта брюшиной, промежностная - лишена брюшинного покрова. Таким образом, верхний надампулярный отдел тазовой части находится интраперитонеально, верхняя часть ампулы расположена мезоперитонеально, а самый нижний отдел ампулы лежит забрюшинно. По мере того как стенка тазового отдела прямой кишки лишается брюшинного покрова, его заменяет висцеральный листок тазовой фасции, образующий футляр прямой кишки.
Анализ эхограмм показывает, что практически во всех случаях независимо от степени выраженности ректоцеле нижнийкрай анатомических нарушений совпадает с верхним краем анального канала, так называемой зубчатой линией анального канала, т.е. наиболее "уязвимым" и наименее защищенным фасциально участком передней стенки прямой кишки. Не имея возможности прямой визуализации фасции, покрывающей прямую кишку, можно считать ректоцеле достоверным проявлением фасциальных дефектов. На наш взгляд, в этом случае эхографическая картина дает дополнительные сведения для понимания механизма формирования пролапса гениталий и возможностей его хирургической коррекции.
Клинически дифференциальный диагноз следует проводить в основном с грыжей ректовагинальной перегородки (энтероцеле). В отличие от ректоцеле при грыжах ректовагинальной перегородки выбухание происходит за счет ее расслоения и характеризуется наличием грыжевого мешка со стороны брюшины, покрывающей дугласово пространство, содержимым которого чаще являются перистальтирующие петли тонкой кишки. При таком патологическом состоянии на эхограмме не отмечается выпячивания и изменений передней стенки прямой кишки.
В 4 (1,8%) наблюдениях при наличии клинического диагноза ректоцеле передняя стенка прямой кишки при пробе Вальсальвы смещалась не кпереди, в сторону влагалища с формированием мешкообразного выпячивания, а кзади, в сторону крестца и между мышечным слоем задней стенки влагалища и передней стенкой прямой кишки определялись перистальтирующие кишечные петли-энтероцеле. В настоящее время существует мнение о невозможности достоверной дифференциальной диагностики этих патологических состояний - ректо- и энтероцеле. Проведенные исследования доказывают обратное.
Механизм формирования этого осложнения пролапса, прослеженный при ультразвуковом исследовании, доказывает, что в формировании энтероцеле ведущая роль принадлежит фасциальным дефектам, причем уровень нарушения целостности фасции находится выше, чем при формировании ректоцеле, а верхняя граница леваторов располагается ниже уровня формирования энтероцеле, т.е. несостоятельность тазового дна не играет роли в его формировании энтероцеле.
Выводы
Ультразвуковое исследование является высокоинформативным методом диагностики пролапса гениталий у женщин, позволяющим определить уровень и степень тяжести анатомических нарушений, что должно способствовать дифференцированному подходу к выбору способов коррекции патологии.
Литература
- McLennan M.T., Melick C.F., Alten B. et al. Patients' knowledge of potential pelvic floor changes associated with pregnancy and delivery // Int Urogynecol J Pelvic Floor Dysfunct. 2006; 17(1): 22-26.
- Moen M.D. Surgery for urogenital prolapsed // Rev Med Univ Navarra. 2004; 48(4): 50-55.
- Walters M.D., Daneshgari F. Surgical management of stress urinary incontinence // Clin Obstet Gynecol. 2004; 47(1): 93-103.
- Drutz H.P., Alarab M. Pelvic organ prolapse: demographics and future growth prospects // Int Urogynecol J Pelvic Floor Dysfunct. 2006; Suppl 7: 6-9.

УЗ сканер Samsung HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Публикации по теме
- Ультразвуковая диагностика варикозного расширения и тромбоза вен малого таза у женщин - Бурков С.Г.
- Ультразвуковая диагностика осложнений и рецидивов после хирургической коррекции пролапса гениталий у женщин - Чечнева М.А.
- Ультразвуковая диагностика пролапса гениталий и его осложнений у женщин - Чечнева М.А.
- Ультразвуковая диагностика несостоятельного рубца на матке в отдаленном послеоперационном периоде - Чечнева М.А.
- Эхографические особенности лютеиновой фазы менструального цикла - Кузьмина С.А.


