Ультразвуковая диагностика несостоятельного рубца на матке в отдаленном послеоперационном периоде
Рубрика: Эхография в гинекологии

УЗ сканер Samsung RS85
Аппарат премиум класса со встроенным искусственным интеллектом, для лечебных учреждений с высокими требованиями к ультразвуковой диагностике.
Введение
Кесарево сечение - наиболее часто производимая полостная операция, по частоте превосходящая аппендэктомию и грыжесечение вместе взятые. Увеличение частоты кесарева сечения создает новую проблему, так как возрастает число женщин с оперированной маткой, а рубец на матке в дальнейшем нередко является единственным показанием к повторной операции. Вопросы оптимальной частоты кесарева сечения находятся в центре дискуссий акушеров-гинекологов, существенное увеличение частоты оперативного родоразрешения как за рубежом, так и в России стало "тревожной проблемой", поскольку стремление решить все акушерские проблемы с помощью операции оказалось несостоятельным. Частота операции кесарева сечения в МОНИИАГ, концентрирующем в том числе пациенток с оперированной маткой, составила 23,7% в 2008 г. и 24,9% в 2009 г., в Московской области этот показатель варьирует от 17,7 до 20,6%, при этом отмечается тенденция к увеличению числа оперативных родов по Московской области в целом, что соответственно влечет за собой увеличение количества послеоперационных осложнений.
Известно, что риск осложнений у матери при абдоминальном родоразрешении возрастает в 10-26 раз [1]. При экстренно проводимых операциях частота этих осложнений достигает 18,9%, при плановых - 4,2% [2]. До настоящего времени наиболее часто встречается эндометрит (от 17 до 40% наблюдений). Если раньше эндометрит после планового кесарева сечения развивался в 5-6% случаев, а после экстренного - в 22-85%, то применение антибиотикопрофилактики позволило снизить эти показатели на 50-60% [3]. Послеродовый эндомиометрит служит основной причиной формирования неполноценного рубца на матке. Важной проблемой формирования состоятельного рубца является активность репарации тканей в области раны на матке. Течение процессов заживления определяется большим количеством факторов, к которым относятся: состояние макроорганизма, техника оперативного вмешательства, используемый шовный материал, длительность операции и кровопотеря, течение послеоперационного периода. Эндометрит и более тяжелые осложнения нередко скрываются за следующими маскирующими диагнозами: кровотечение в послеродовом периоде, субинволюция матки, лохио- и гематометра и др. В последние годы врачи все чаще сталкиваются с проблемой несостоятельности рубца на матке в отдаленном послеоперационном периоде и на этапе планирования следующей беременности.
Цель исследования - прогнозирование осложнений беременности у женщин с рубцом на матке после кесарева сечения.
Материал и методы
Обследованы 35 пациенток с несостоятельностью рубца на матке, 4 пациентки в I триместре беременности, 31 - на этапе прегравидарной подготовки. Средний возраст послеродовых больных составил 29 лет. Поводом для обращения к врачу служили хронические тазовые боли; обострения "хронического воспаления придатков"; дизурические расстройства; вторичное бесплодие; планирование беременности; подтверждение ранее поставленного диагноза несостоятельного рубца.
Кесарево сечение в нижнем маточном сегменте было выполнено в сроки от 1 года до 5 лет до момента исследования, как в плановом порядке, так и по экстренным показаниям. Шесть обследованных пациенток перенесли повторное кесарево сечение, 2 - с иссечением первого рубца, 4 - без иссечения зоны прежнего рубца. Сведения о предыдущих операциях были получены только со слов пациенток, выписки о показаниях к операции, особенностях операции и послеоперационного периода отсутствовали в большинстве наблюдений. Только при тщательном сборе анамнеза и тщательном расспросе удавалось выявить особенности течения предыдущей беременности и послеоперационного периода. Развитию осложнений способствовал "воспалительный" акушерский и гинекологический анамнез: эндометрит после родов имели 34,2% пациенток; мастит - 8,5%; раневую инфекцию - 23,5%; эндометрит после аборта - 18,2%; эрозию шейки матки - 22,8%; острый сальпингоофорит - 11,4%, хронический - 22,8% пациенток; предшествующее бесплодие в анамнезе имело место у 25,7% родильниц; ношение ВМК, предшествующее настоящей беременности, - 5,7%.
Анализ истории родов, доступный не во всех случаях, позволил определить наличие технических погрешностей в ходе операции: применение грубых ручных приемов выведения головки (11,2%), использование непрерывного шва для зашивания матки (34,2%), применение реактогенного материала (11,2%), проведение неадекватного гемостаза (8,5%); продолжительность операции более 2 ч (5,7%), наличие патологической кровопотери (8,5%).
Особенностями течения и ведения послеродового периода у больных были: длительный период субфебриллитета (85,7%); нарушение функции кишечника (14,2%); наличие мочевого синдрома - эпизодов частого и/или болезненного мочеиспускания (31,4%); наличие раневой инфекции (17,1%); применение различных методов местной санации матки у 74,3% родильниц (гистероскопии, вакуумаспирации, выскабливания полости, лаважа); назначение в послеоперационном периоде массивной инфузионной терапии и длительных или повторных курсов антибактериальной терапии (85,7%).
Всем пациенткам проводили трансвагинальное и трансабдоминальное ультразвуковое исследование, трехмерная реконструкция. В ряде случаев для подтверждения диагноза использовались гидросонография и гистероскопия.
Результаты и обсуждение
В качестве критериев состоятельности рубца на матке в отдаленном послеоперационном периоде рассматривали следующие признаки:
- типичность положения рубца (рис. 1);
- отсутствие деформаций, "ниш", участков втяжения со стороны серозной оболочки и полости матки;
- толщину миометрия в области нижнего маточного сегмента;
- отсутствие гематом в структуре рубца, соединительнотканных включений, жидкостных структур;
- визуализацию лигатур в миометрии в зависимости от давности операции и использованного шовного материала;
- адекватный кровоток;
- состояние пузырно-маточной складки, дугласова пространства, параметриев.
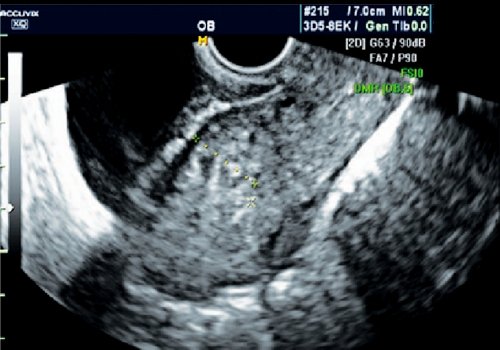
Рис. 1. Атипичное положение рубца, неоднородность структуры.
В 4 наблюдениях в I триместре беременности был выявлен несостоятельный рубец. Одна пациентка перенесла корпоральное кесарево сечение и кесарево сечение по Штарку. Несостоятельность определялась в виде разрыва корпорального рубца с пролабированием плодного яйца под серозную оболочку матки (2,8%). В 3 (8,6%) случаях выявлено резкое истончение рубца с сохранением миометрия не более 2 мм, втяжением наружного контура, втяжением со стороны полости матки. В связи с высоким риском акушерских осложнений во всех случаях были произведены прерывание беременности и пластика нижнего маточного сегмента (рис. 2, 3).
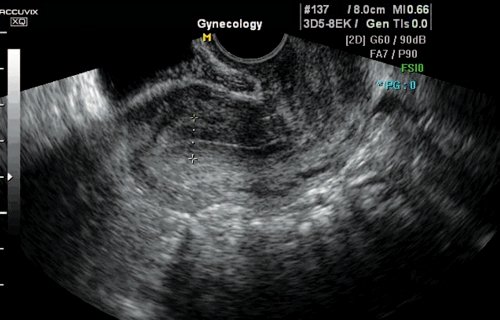
Рис. 2. Идеальный рубец.
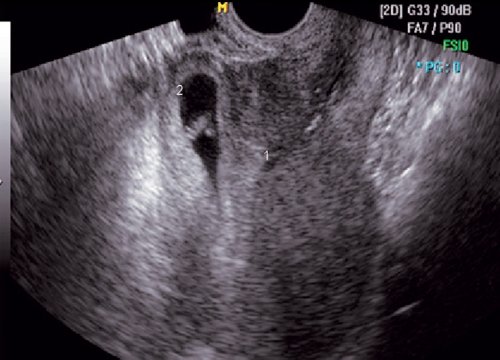
Рис. 3. Беременность 7 недель. Два рубца на матке, разрыв матки по рубцу.
Признаки несостоятельности рубца вне беременности проявлялись в виде деформации наружного контура матки в нижнем сегменте и на уровне перешейка (рис. 4), втяжения серозной оболочки (рис. 5), резкого истончения миометрия (рис. 6), наличия "ниши" со стороны полости матки или деструктивных изменений зоны рубца с формированием множественных полостей в миометрии (рис. 7, 8).
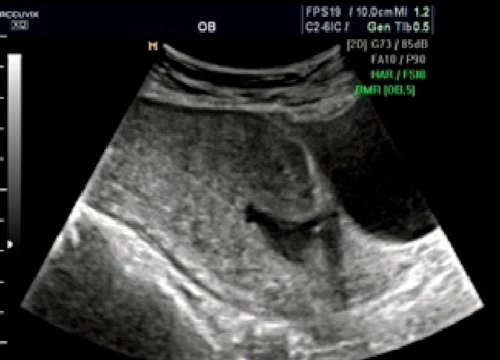
Рис. 4. Несостоятельный рубец. Глубокая "ниша" в области рубца. Миометрий не определяется.
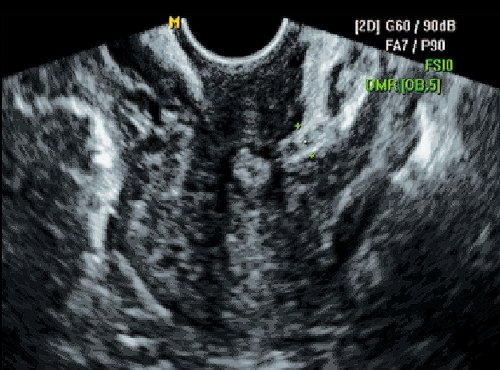
Рис. 5. Несостоятельный рубец. Поперечный срез. Втяжение пузырно-маточной складки.
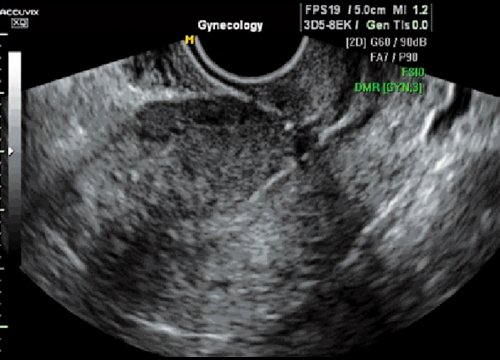
Рис. 6. Частичная несостоятельность рубца. Истончение миометрия, соединительнотканные включения в области рубца.
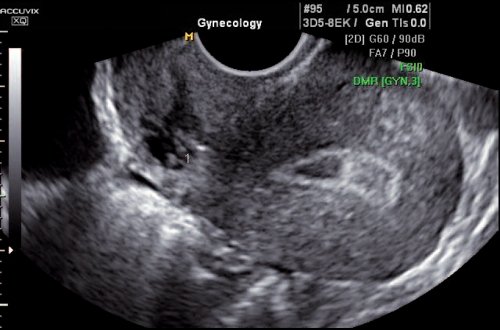
Рис. 7. Ретродевиация матки. Дефект тканей в области рубца (1).

Рис. 8. Несостоятельный рубец после трех кесаревых сечений. Жидкостные включения в нижнем сегменте. Миометрий не определяется.
В 3 (8,57%) случаях причиной обращения к врачу служили дизурические проявления, пациентки в течение нескольких лет после предыдущей операции наблюдались и получали лечение у уролога. При эхографии выявлены несостоятельность рубца на матке, выраженный спаечный процесс между маткой и мочевым пузырем, эндометриоз мочевого пузыря. Произведено оперативное лечение: в 2 случаях - лапароскопическим доступом, в 1 случае - лапаротомия с иссечением эндометриоидного инфильтрата, пластикой нижнего маточного сегмента (рис. 9, 10).
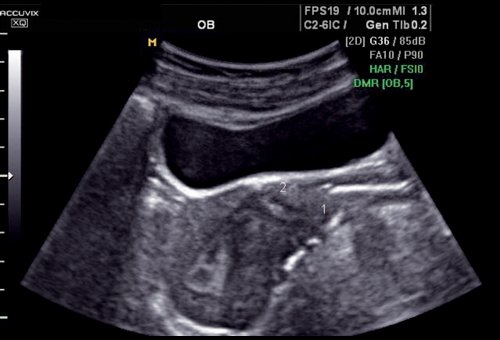
Рис. 9. Несостоятельный рубец, миометрий в области рубца не определяется, эндометриоз мочевого пузыря.
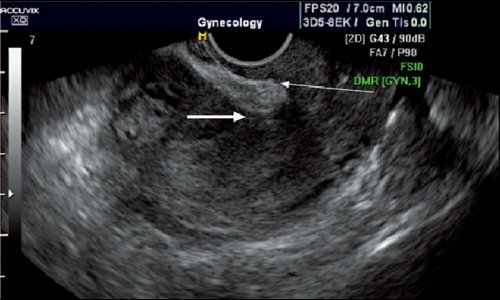
Рис. 10. Два рубца на матке, эндометриоз пузырноматочной складки. Стрелками обозначен дефект миометрия, замещенный эндометриальным инфильтратом.
Диагностика несостоятельного рубца на матке всегда сложна, особенно на этапе планирования беременности или в ранние сроки уже наступившей беременности. Как правило, ни пациентки, ни клиницисты не готовы принять диагноз на основании единственного ультразвукового исследования. Верификация диагноза проводится во всех случаях при консультативном осмотре, планировании оперативного лечения - при помощи гидросонографии и гистероскопии.
Наличие "ниши" со стороны полости во всех случаях было подтверждено при гистероскопии. В 16 случаях была подтверждена несостоятельность рубца и проведено оперативное лечение - иссечение рубца и пластика нижнего сегмента при лапаротомии или лапароскопическим доступом. Несостоятельность шва, повторная операция, генерализация процесса не были отмечены ни в одном случае. Менструальная функция восстановилась у всех пациенток. Беременность в дальнейшем наступила у 7 пациенток, все они доносили беременность и были оперативно родоразрешены живыми детьми. Остальные 22 пациентки в связи с высоким риском отказались от планирования беременности на данном этапе.
Учитывая молодой возраст большинства пациенток, несколько перефразировав, можно безоговорочно согласиться с мнением Я.П. Сольского о том, что "...по своим социально-демографическим последствиям неблагоприятный или инвалидизирующий исход акушерского осложнения гораздо более значим, чем исход осложнения другой этиологии".
Нужно признать, что в ближайшей перспективе не следует ожидать уменьшения числа послеоперационных осложнений. Это связано не только с увеличением числа больных с иммунопатологией и экстрагенитальной патологией (ожирение, анемия, сахарный диабет), но и со значительным повышением оперативной активности в акушерстве. Речь идет, в частности, о значительном увеличении числа абдоминальных родов.
Мы полагаем, что выявление основных причин формирования несостоятельного шва на матке после кесарева сечения и раннее проведение современных диагностических и хирургических мероприятий позволят улучшить репродуктивный прогноз у пациенток с тяжелыми послеродовыми осложнениями и реализовать детородную функцию даже в самых сложных клинических ситуациях.
Литература
- Ковганко П.А. Операция кесарево сечение - прошлое и настоящее (http://www.noviyegrani.com/archives/title/343).
- Миров И.М. // Росс вестник акуш.-гинеколога. 2003. 3; Т. 3. С. 58-61.
- Стругацкий В.М. Наш опыт ведения послеродового периода у женщин группы высокого риска / Е.А. Чернуха [и др.]// Акушерство и гинекология. 2000. N 2. С. 47-50.
- Чернуха Е.А. Родовой блок. М.: Триада-Х. 2005; 533 с.

УЗ сканер Samsung RS85
Аппарат премиум класса со встроенным искусственным интеллектом, для лечебных учреждений с высокими требованиями к ультразвуковой диагностике.
Публикации по теме
- Ультразвуковая диагностика осложнений и рецидивов после хирургической коррекции пролапса гениталий у женщин - Чечнева М.А.
- Ультразвуковая диагностика пролапса гениталий и его осложнений у женщин - Чечнева М.А.
- Ультразвуковая диагностика несостоятельного рубца на матке в отдаленном послеоперационном периоде - Чечнева М.А.
- Эхографические особенности лютеиновой фазы менструального цикла - Кузьмина С.А.
- Эхография и допплерометрия для оценки эффективности лечения женщин с преждевременной недостаточностью яичников - Александрова Н.В.


