Возможности ультразвуковой диагностики в выявлении начальных опухолей языка
Рубрика: Эхография в онкологии

Журнал "SonoAce Ultrasound"
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
В социально и индустриально развитых городах заболеваемость злокачественными новообразованиями (ЗНО) по-прежнему растет, что напрямую связано с загрязненностью среды обитания, распространением инфекционных заболеваний и пагубных привычек. Также, несмотря на возросшее качество подготовки медицинского персонала в онкологии и развитие медицинской аппаратуры для диагностики, смертность от опухолевых изменений не снижается. Среднегодовой темп прироста впервые выявленных ЗНО полости рта в России составляет 2,33% (стандартизированный показатель на 100 000 населения в период с 2008–2018 гг.) в год, средняя смертность в 2018 г. составила 6,84% [1].
Основным методом лечения ранних стадий ЗНО языка является хирургический [2], в более редких случаях – лучевая и/или химиотерапия. Для планирования радикального хирургического лечения злокачественной опухолевой патологии данной локализации, даже при малых размерах, важна точная оценка размеров опухоли (особенно ее толщина) и местная распространенность (вовлечение анатомически важных структур – мышц, сосудов) и переход через срединную линию на контралатеральную сторону. Оценка толщины опухоли важна тем, что может помочь в определении стратегии послеоперационного ведения пациента, так как имеется зависимость между толщиной опухоли слизистой языка и вторичным поражением регионарных лимфатических узлов шеи [3–7].
Ультразвуковое исследование (УЗИ) в первичной и уточняющей диагностике злокачественных опухолевых изменений ротовой полости (в частности, опухоли языка) на данный момент используется достаточно редко. Это объясняется, прежде всего, доступностью опухоли ротовой полости для визуального осмотра и пальпации. Однако УЗИ, выполненное подготовленным специалистом, с высокой точностью позволяет объективно оценить местную распространенность опухоли языка. Несмотря на высокую информативность, низкую стоимость и доступность УЗИ, в практике и в мировой литературе метод по-прежнему сполна не востребован. Количество публикаций за последние 5 лет незначительно [8].
Исходя из этого, основной целью УЗИ языка внутриполостным датчиком является диагностика опухолей языка малых размеров (Т1), оценка местной распространенности (в том числе глубины инвазии) у пациентов с «начальными» опухолевыми изменениями или подозрениями на них.
Материал и методы
С 2016 и по 2019 г. в МНИОИ им. П.А. Герцена обратилось 29 пациентов по поводу появления поверхностных, плоских образований на слизистой языка. На момент обращения установленного диагноза не было. Изменения локализовались в подвижной части языка (п/3 – 4 пациента), основании (ср/3 – 13 пациентов) и в области корня языка (преимущественно вблизи границы с ср/3 – 12 пациентов). Из 29 пациентов было 13 (44,8%) женщин и 16 (55,2%) мужчин. У 2 пациенток возраст составлял 25 и 27 лет, у остальных пациентов возраст колебался от 42 до 65 лет.
Для исследования изменений слизистой языка использовался ультразвуковой аппарат экспертного класса с лапароскопическим датчиком, имеющий частоту сканирования 10 МГц. Также использовался ультразвуковой аппарат экспертного класса с микроконвексным внутриполостным датчиком, работающим в диапазоне 3–10 МГц и линейным датчиком с частотой 5–12 МГц.
При исследовании пациент находился в положении сидя или лежа с максимально открытой ротовой полостью. Пациент своей рукой фиксировал кончик языка марлевой салфеткой и отводил его в противоположную сторону от зоны интереса, создавая этим максимальное пространство для маневров ультразвуковым датчиком. Сканирующая поверхность датчика устанавливалась максимально перпендикулярно на зону интереса. По возможности производилось исследование во взаимно перпендикулярных плоскостях в режиме серой шкалы (В-режим) и с использованием цветового допплеровского картирования (ЦДК).
При исследовании оценивались: 1) точная локализация; 2) размер опухоли: толщина (глубина инвазии), длинник опухоли и ее ширина; 3) структура изменений; 4) наличие сосудов и особенности кровотока в зоне изменений; 5) вовлечение анатомически важных структур (вовлечение язычной артерии, распространение на срединную линию и на контралатеральную часть языка, распространение на дно полости рта) [9].
Слизистая языка эхографически представлена как три линейные структуры. Поверхностно расположенная структура (непосредственно прилежащая к датчику) повышенной эхогенности и достаточно однородная, вторая пониженной эхогенности и достаточно однородная, третья структура (прилежит к мышечной ткани) несколько повышенной эхогенности и однородной структуры. Мышцы языка эхографически отображаются как пласты линей ных структур, умеренно пониженной эхогенности (эхогенность слизистой несколько ниже эхогенности мышечной ткани), мышечные пучки разделены между собой тонкими, несколько повышенной эхогенности слоями, по типу «слоеного пирога». Каждый отдельный слой гомогенен. В целом мышечный пучок (в пределах языка) с четкими и ровными границами, имеет соединительнотканную капсулу, которая при УЗИ выглядит как гиперэхогенный слой с четкими и ровными контурами (рис. 1). Толщина слизистой языка в норме при УЗИ составляет от 1 мм (нижняя поверхность подводной части языка) и до 2,5 мм (область корня языка) в зависимости от отдела языка.
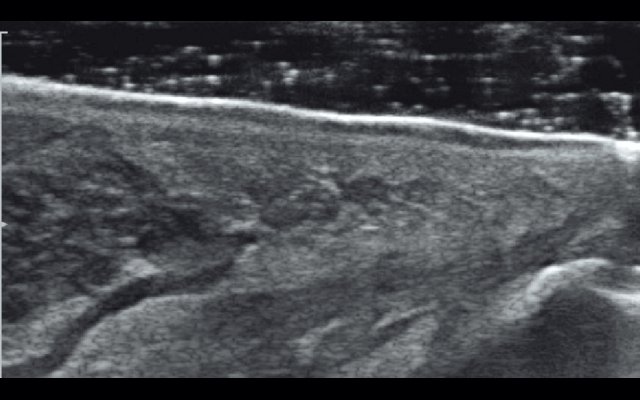
Рис. 1. Эхограмма неизмененной слизистой языка.
Всем пациентам, попавшим в группу исследования, была проведена МРТ и верификация в результате цитологического или гистологического исследования. У всех пациентов, отобранных в группу исследования, подтвержден плоскоклеточный рак языка.
Результаты
При УЗИ слизистой языка у 8 (27,6%) пациентов изменения были экзофитные (папилломообразные) и у 21 (72,4%) пациента изменения были смешанного типа роста. Все выявленные нами образования были значительно пониженной эхогенности (по сравнению с окружающей тканью), в центральных отделах практически гомогенной структуры, но в периферических отделах данных изменений структура носила несколько гетерогенный характер, контуры у всех выявленных образований были неровные и нечеткие (рис. 2).
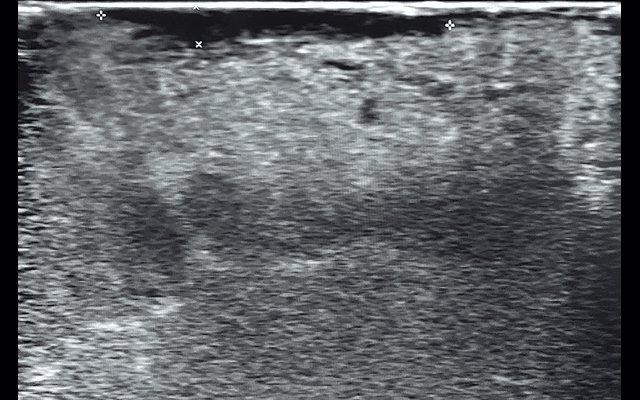
Рис. 2. Эхограмма опухолевых изменений слизистой языка, полученная при использовании линейного датчика. Крестиками отмечены опухолевые изменения.
При ЦДК у 10 (34,5%) пациентов кровоток не определялся, у 19 (65,5%) – определялся умеренно выраженный кровоток в зоне интереса (рис. 3) [10]. У 19 (65,5%) обследованных с определяемым при ЦДК кровотоком толщина изменений приближалась или превосходила 5 мм.
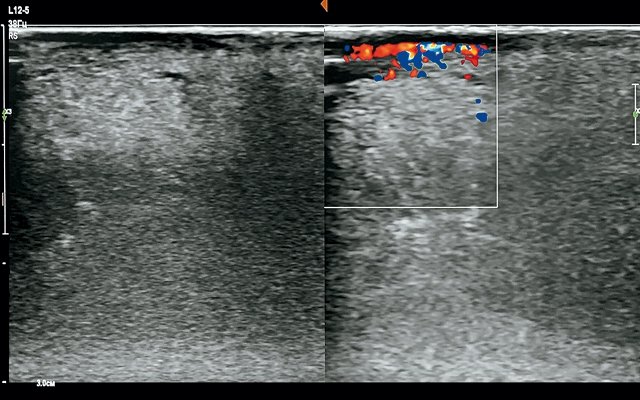
Рис. 3. Эхограмма опухолевых изменений слизистой языка с применением ЦДК.
По данным УЗИ в данной выборке минимальная визуализируемая толщина опухолевых изменений составила 2,2 мм (±0,2) (рис. 4).
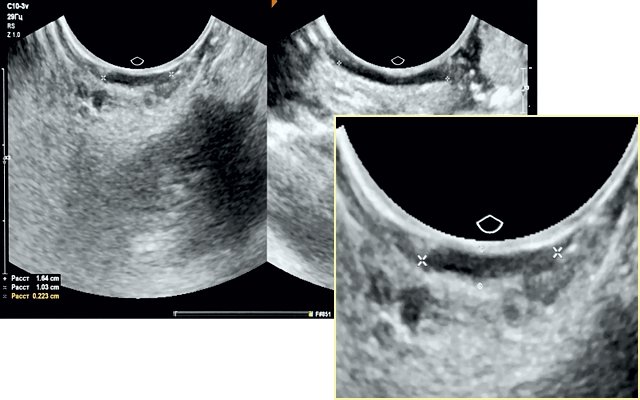
Рис. 4. Эхограмма опухолевых изменений слизистой языка, полученная при использовании внутриполостного датчика. Крестиками отмечены опухолевые изменения.
Для планирования и проведения дальнейшего лечения крайне важно уточнить степень местной распространенности. Исходя из того, что опухолевые изменения, неизмененная слизистая и мышцы языка имеют разную эхографическую картину, мы можем дифференцировать их друг от друга и оценивать их взаимосвязь.
Визуализируемые изменения, толщиной от 2,2 мм и до 4 мм (у 9 пациентов – 31%), имели «прослойку» неизмененной ткани между ними и мышечной тканью. Таким образом, по ультразвуковой картине опухоль на мышцы языка не распространялись, что было подтверждено результатами гистологического исследования послеоперационного материала.
В остальных случаях (20 пациентов – 69%) были признаки вовлечения или интимного прилежания к мышцам языка. Инвазия в мышечную ткань нами определилась следующими критериями: 1) граница между опухолевыми изменениями слизистой языка и мышечной тканью не визуализировалась или визуализировалась фрагментарно; 2) граница между слизистой и мышцей языка деформирована; 3) отсутствовала неизмененная часть слизистой между опухолевыми изменениями и мышечной тканью (интимное прилежание) (см. рис. 2).
С учетом размеров опухолевых изменений и их локализации у пациентов, включенных в исследование, описанные изменения на срединную линию языка, язычную артерию и на дно полости рта не распространялись.
Теоретически опухолевые изменения слизистой языка «малых размеров» могут распространяться на слизистую дна полости рта, на срединную линию и на контралатеральные отделы языка при соответствующей локализации – нижняя, нижнебоковая поверхность языка (области прилегания слизистой языка к слизистой дна полости рта) и на спинке языка вблизи срединной линии. В нашей выборке был 1 (3,4%) пациент с экзофитным папилломообразным образованием, расположенным в кончике языка и по срединной линии и без распространения за пределы слизистой оболочки.
Всем пациентам, участвовавшим в исследовании, была проведена МРТ, по данным которой у 2 (6,9%) пациентов не было данных о наличии опухолевого процесса (пациенты с опухолями толщиной 2–3 мм). У 3 (10,3%) пациентов по данным МРТ было подозрение на наличие опухолевых изменений слизистой языка. У остальных пациентов (24 – 82,8%) МР-картина соответствовала опухолевым изменениям.
Всем пациентам было проведено хирургическое лечение. По данным гистологического заключения данные изменения слизистой языка соответствовали злокачественным опухолевым изменениям. Также по заключению планового гистологического исследования вовлечение мышечной ткани было установлено у 22 (75,9%) пациентов, по данным УЗИ у 20 пациентов была определена инвазия мышечной ткани.
Размеры опухолевых изменений, полученные при УЗИ и МРТ, совпадали в пределах погрешности метода (±1–2 мм).
Основной сложностью в исследовании патологий слизистой языка является недостаточность открытия ротовой полости в результате патологических процессов, вызывающих нарушение функции височно-нижнечелюстного сустава (тризм, воспалительные изменения и их последствия, постлучевой фиброз и т.д.).
Заключение
Несмотря на аппарато- и операторозависимость ультразвуковой диагностики, она позволяет визуализировать опухолевые изменения полости рта и, в частности, опухолевые изменения слизистой языка. Исходя из результатов проведенного исследования, ультразвуковая диагностика наравне с МРТ позволяет визуализировать «начальные» опухолевые изменения слизистой оболочки языка и оценить местную распространенность, а в некоторых случаях превосходит его.
Литература
- Каприн А.Д., Сталинский В.В., Петрова Г.В. Злокачественные новообразования в России в 2018 году. М., 2019: 31.
- Omura K. Current status of oral cancer treatment strategies: surgical treatments for oral squamous cell carcinoma // Internat J Clin Oncol. 2014; 19: 423–430.
- Liu B., Amaratunga R., Veness M. et al. Tumor depth of invasion versus tumor thickness in guiding regional nodal treatment in early oral tongue squamous cell carcinoma // Oral Surg Oral Med Oral Pathol Oral Radiol. 2020; 129 (1): 45–50.
- Loganathan P., Sayan A., Hsu D.W.K. et al. Squamous cell carcinoma of the anterior tongue: is tumour thickness an indicator for cervical metastasis? // Clin Paper Head Neck Oncol. 2017; 46: 407–412.
- Sohail Ahmed Khan, Sadaf Zia, Syeda Uzma Naqvi et al. Relationship of Oral Tumor Thickness with the rate of lymph node metastasis in Neck based on CT Scan // Pak J Med Sci. 2017; 33 (2): 353–357.
- Tarabichi O., Bulbul M.G., Kanumuri V.V. et al. Utility of intraoral ultrasound in managing oral tongue squamous cell carcinoma: Systematic review // Laryngoscope. 2019; 129 (3): 662–670.
- Thomas J.W., Klein Nulent, Rob Noorlag et al. Intraoral ultrasonography to measure tumor thickness of oral cancer: A systematic review and meta-analysis // Oral Oncol. 2018; 77: 29–36.
- Farhoud Faraji, Stephanie F. Coquia, Meghan B. et al. Evaluating oropharyngeal carcinoma with transcervical ultrasound, CT, and MRI // Oral Oncol. 2018; 78: 177–185.
- Соловьев В.А., Решетов И.В., Митина Л.А., Степанов С.О., Казакевич В.И., Щербина В.Г., Бородина Н.Б. Ультразвуковое исследование при раке языка и дна полости рта // Медицинская визуализация. 2015; 1: 26–31.
- Chika Yamamoto, Kenji Yuasa, Kazuhiko Okamura et al. Vascularity as assessed by Doppler intraoral ultrasound around the invasion front of tongue cancer is a predictor of pathological grade of malignancy and cervical lymph node metastasis // Dento maxillo facial Radiol. 2016; 45 (3): 20150372.

Журнал "SonoAce Ultrasound"
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Публикации по теме
- Возможности ультразвуковой диагностики в выявлении начальных опухолей языка - Соловьев В.А.
- Некоторые аспекты диагностики почечно-клеточного и переходно-клеточного рака почки - Курзанцева О.М.
- Значение тонкоигольной чрескожной пункционной биопсии под ультразвуковым контролем в диагностике рака молочной железы в юго-западных районах Брянской области - Зубарева И.А.
- Возможности современных ультразвуковых методик в диагностике рака эндометрия - Минько Б.А.
- Случайные находки поражения костных структур при эхографии опухолей различного генеза (три клинических примера: опухоль мозга, опухоль плевры, опухоль оболочек спинного мозга) - Заболотская Н.В.


