Мукоцеле аппендикулярного отростка: клинический случай бессимптомного течения
Рубрика: Общие исследования в ультразвуковой диагностике
УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Введение
Впервые мукоцеле аппендикулярного отростка было описано австрийским патологоанатомом C.F. Rokitansky в 1842 г. как водянка червеобразного отростка. Позже в 1863 г. R. Virchow предположил, что данное заболевание является коллоидной дегенерацией [3]. В 1864 и в 1884 гг. J. Cruveilhier и R. Werth сообщили о главном осложнении заболевания –«студенистой дегенерации брюшины» или «псевдомиксомы брюшины», характеризующемся имплантацией муцинозного эпителия и слизи по брюшной полости [14]. Термин «мукоцеле червеобразного отростка» (что переводится как «слизистая киста») был впервые использован G. Féré в 1877 г. [3]. В 1901 г. E. Fraenkel впервые сообщил о случае псевдомиксомы брюшины, сопровождавшейся разрывом аппендикса, содержащего слизь в просвете [14]. Позже было опубликовано много работ авторов, пытавшихся выделить симптоматику мукоцеле и определенные диагностические критерии [14]. Так, в 1940 г. A. Woodruff и J.R. McDonald выделили два типа мукоцеле: доброкачественный (образующийся вследствие обструкции просвета аппендикса) и злокачественный, представленный муцин-секретирующей аденокарциномой (цит. по [13]). Позже в 1973 г. виды мукоцеле были подробно описаны А.J. Aho и соавт. [1].
Мукоцеле червеобразного отростка (mucocele; от лат. мucus – слизь и греч. kele – опухоль) является описательным термином, включающим несколько нозологических форм, характеризующихся аномальным накоплением слизистого содержимого (муцина) в просвете аппендикулярного отростка [16].
Существует классификация ВОЗ, включающая в себя следующие гистологические типы [25]:
- I. Мукоцеле без пролиферативных изменений. Ретенционное, или простое, мукоцеле (18–20% всех случаев) [7, 26], характеризуется дегенеративными эпителиальными изменениями, обусловлено обструкцией естественного отверстия аппендикса, наступающей из-за наличия фекалитов, поствоспалительных рубцовых изменений, в редких случаях при эндометриозе кишечника [6, 17].
- II. Мукоцеле с пролиферативными изменениями: 1. Доброкачественные: – локализованные (аденомы кишечного типа); – диффузные (муцинозные цистаденомы) (50% всех случаев). 2. Предраковые: – гиперпластические; – аденоматозные изменения кишечного эпителия (20% всех случаев). 3. Злокачественные (менее 0,5% опухолей кишечника): – смешанная карциноид-аденокарцинома (около 90%); – муцинозная цистаденокарцинома (6%); – значительно реже встречается аденокарцинома.
Также в 0,35–0,80% всех случаев мукоцеле встречается миксоглобулез, описанный впервые A. Latham в 1897 г. Данная форма характеризуется организацией муцина в полупрозрачные зерна или беловатые перламутровые шарики (муцинозные глобулы, или «яйца лягушек») диаметром 1–10 мм с наличием поверхностной кальцификации [13].
Выделяют следующие осложнения мукоцеле: воспалительного характера (перитонит), механического характера (заворот или перекручивание отростка, непроходимость кишечника, в том числе вследствие инвагинации) и перфорацию (спонтанную или ятрогенную), приводящую к имплантации и распространению слизеобразующих клеток по брюшине, массивному обсеменению брюшной полости и образованию псевдомиксоматоза, имеющего злокачественное течение [4, 20, 25]. Также в литературе описаны случаи грибкового поражения (криптококкоза) мукоцеле аппендикса [20].
Клинические проявления мукоцеле аппендикса могут широко варьировать от практически полного отсутствия жалоб и симптоматики (примерно в 50% случаев) или неопределенного желудочно-кишечного дискомфорта до выраженной болезненности в правой подвздошной области, вплоть до картины острого живота [23]. До 60% заболевания диагностируется во время операций, около 50% выявляется во время рентгенологических исследований или эндоскопических процедур [23]. В ряде случаев пациенты жалуются на хроническую или острую боль в правых отделах, сопровождающуюся диспепсическими симптомами: тошнотой, рвотой, расстройством дефекации. Клинические проявления заболевания могут имитировать кисты яичников, гидросальпинкс, лимфоцеле, гематому, абсцесс, опухоли брюшной полости или прямой кишки [21].
К методам визуальной диагностики мукоцеле червеобразного отростка относят ирригоскопию, колоноскопию, УЗИ, МРТ и КТ органов брюшной полости.
Рентгенологический метод исследования был первым методом диагностики данного заболевания. Так, в 1936 г. А. Akerlund была предложена диагностическая триада: 1) наличие опухоли, пальпируемой в правой подвздошной области, 2) вдавление контура слепой кишки в проекции основания червеобразного отростка с четкими границами, 3) отсутствие заполнения червеобразного отростка бариевой взвесью во время ирригоскопии или ирригографии (цит. по [26]). Также редко (менее 10% случаев) может встречаться четвертый признак мукоцеле, выявляемый при оссификации стенки – «фарфоровый аппендикс» («porcelain appendix») [26].
При колоноскопии в проекции аппендикса можно обнаружить патогномоничную картину в виде «вулкана», или «sing of the volcano» (впервые описанный D. Hamilton и J. Stromont в 1989 г.), – естественное отверстие аппендикса окружено воспалительным валом, покрытым нормальной слизистой, из центра которого может выделяться муцин [2, 8].
При КТ наиболее типичным признаком является кистовидное образование с четкими контурами округлой или трубчатой формы с тонкими или утолщенными стенками, с возможным наличием пристеночных кальцинатов или неравномерно утолщенных стенок с просветом диаметром более 13 мм у купола слепой кишки в правой подвздошной области [9, 18, 21, 23]. При кальцинации стенок, как и при рентгенографии, описывают «фарфоровый аппендикс». Иногда в полости мукоцеле выявляют округлые образования диметром 1–10 мм с возможной кальцинацией стенок, что является патогномоничным для миксоглобулеза [26]. О присоединении инфекции может свидетельствовать наличие пузырьков газа или уровня жидкости в мукоцеле [26].
При внутривенном контрастировании, как правило, мукоцеле не накапливает контрастное вещество [5, 9, 26]. Появление сосудов в перегородках образования может свидетельствовать об озлокачествлении.
Признаком мукоцеле при МРТ является кистовидное образование низкой или средней интенсивности сигнала на Т1-взвешенных изображениях (ВИ) и высокой интенсивности сигнала на Т2ВИ [26], не накапливающее контрастный препарат [23].
Ультразвуковые признаки мукоцеле варьируют от кистозного образования овальной или грушевидной формы (или формы «ножки цыпленка») с тонкими стенками и однородным ан-/гипоэхогенным содержимым до образования с толстыми стенками и неоднородным содержимым за счет множественных перегородок или эхогенных слоев в виде спирали (по типу «луковой кожуры») в области слепой кишки в правой подвздошной области [9, 20, 25, 26].
В качестве дополнительного признака при УЗИ было предложено измерение наружного диаметра аппендикулярного отростка. При увеличении данного показателя более 15 мм возрастает вероятность наличия мукоцеле. Чувствительность данного признака составила 83%, специфичность – 92% [11,15].
Дифференциальную диагностику мукоцеле следует проводить с кистами (брыжейки, дупликатуры кишечника, паразитарными кистами), кистоподобными опухолями (тератодермоидные образования, мезенхимома, псевдомиксома), посттравматическими изменениями (гематомы), послеоперационными изменениями (серозоцеле, лимфоцеле), заболеваниями придатков матки (гидросальпингс, параовариальная/паратубарная киста), образованиями правой половины толстой кишки (лейомиомы и др.) [10, 12, 19, 21, 22, 24, 26]. В качестве иллюстрации приводим случай диагностики бессимптомного мукоцеле аппендикулярного отростка.
Клиническое наблюдение
Пациентка Г., 1945 года рождения, наблюдалась у онколога поликлиники по поводу базалиомы носа, обратилась к лечащему врачу на плановый осмотр. При осмотре живот мягкий, безболезненный. При обследовании в общем и в биохимическом анализах крови патологии не было выявлено. Пациентка направлена на плановое УЗИ органов брюшной полости.
При УЗИ: в правой подвздошной области в межпетельном пространстве визуализируется гипоэхогенное образование с тонкими стенками, наличием тонкой перегородки и несколько неоднородным содержимым размерами 5,2 х 3,4 х 3,4 см, объемом 32,42 мл, аваскулярное (рис. 1). Описываемое образование расположено по переднемедиальному контуру подвздошных сосудов. Заключение: образование (энтерогенная киста?) правой подвздошной области.
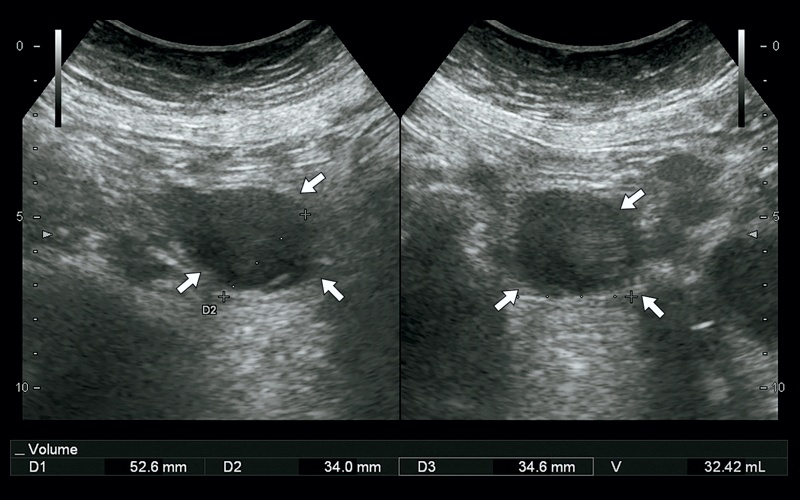
а) В-режим. В правой подвздошной области в межпетельном пространстве визуализируется гипоэхогенное образование с тонкими стенками, наличием тонкой перегородки и несколько неоднородным содержимым размерами 5,2 х 3,4 х 3,4 см, объемом 32,42 мл (стрелки).
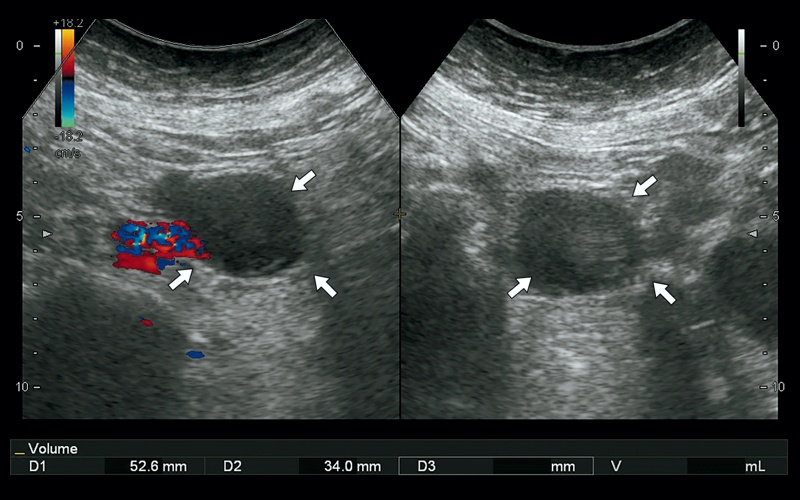
б) Режим УЗ-ангиографии. Описываемое образование аваскулярное, расположено по переднемедиальному контуру подвздошных сосудов (стрелки).
Пациентка направлена на мультиспиральную компьютерную томографию (МСКТ) органов брюшной полости и полости малого таза с внутривенным контрастным усилением. По данным МСКТ (рис. 2): в правой подвздошной области определяется жидкостное образование размерами 52 х 33 мм (серия 5+с, срез 223), вертикальный размер 31 мм. Стенки тонкие, солидный компонент отсутствует. Образование тонким тяжем связано с куполом слепой кишки. Изолированно аппендикс не прослеживается, более вероятно, соответствует мукоцеле аппендикса. На остальном протяжении свободной/осумкованной жидкости не определяется. Заключение: КТ-картина жидкостного образования правой подвздошной области, более вероятно, мукоцеле аппендикса, менее вероятно, внеорганная киста. Пациентка госпитализирована, проведена лапароскопическая аппендэктомия.
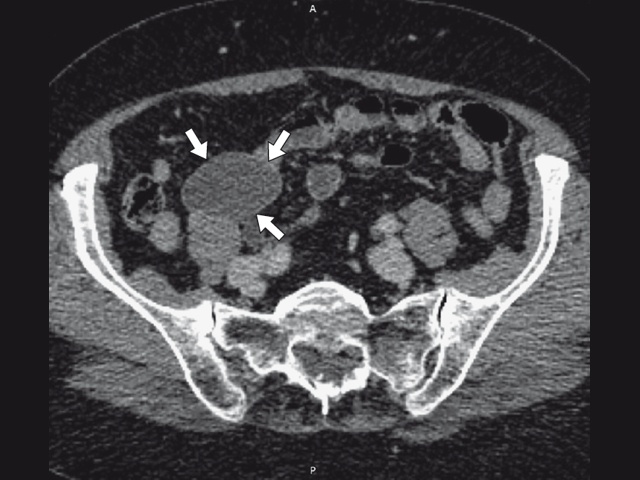
а) В правой подвздошной области определяется жидкостное образование размерами 52 х 33 мм (стрелки). Стенки тонкие, солидный компонент отсутствует.
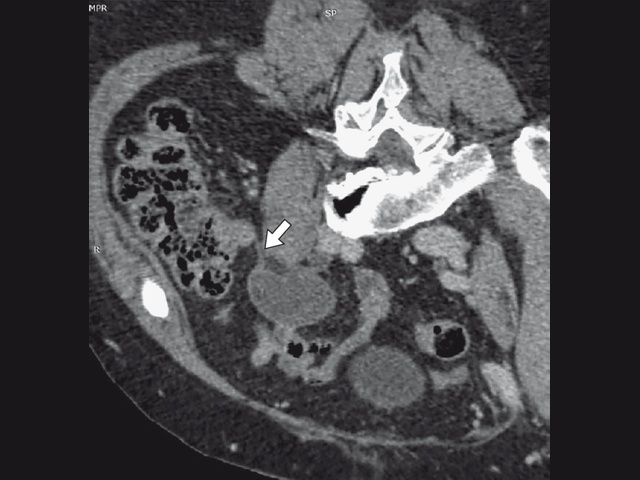
б) Образование тонким тяжем связано с куполом слепой кишки (стрелка). Изолированно аппендикс не прослеживается.
При описании макропрепарата: червеобразный отросток с фрагментом брыжейки длиной 6 см. Поверхность гладкая, блестящая. Большая часть отростка кистозно изменена. Стенка истончена до 0,1 см. В просвете густая прозрачная слизь. Внутренняя поверхность гладкая. В микроописании: стенка червеобразного отростка истончена, лимфоидные элементы отсутствуют, выстлана муцинозным эпителием со слабовыраженной атипией, формирующим единичные ложные сосочки. Инвазии не обнаружено. В просвете слизь. В крае резекции опухолевого роста не обнаружено. Заключение: муцинозная опухоль червеобразного отростка низкой степени, G1.
Послеоперационный период протекал гладко. Пациентке после операции было проведено реабилитационное лечение в условиях стационара. В настоящее время пациентка находится на динамическом наблюдении у онколога и хирурга поликлиники.
Заключение
Данный клинический пример иллюстрирует возможности ультразвуковой диагностики в выявлении бессимптомного мукоцеле червеобразного отростка, а также отсутствие специфических ультразвуковых характеристик данного заболевания у пациентки с сопутствующим онкологическим анамнезом в сравнении с возможностями КТ с внутривенным контрастным усилением. Обследование пациентов с выявленными при УЗИ образованиями брюшной полости должно включать проведение МСКТ брюшной полости с внутривенным контрастированием и проведение колоноскопии, что позволит улучшить результаты ранней диагностики заболеваний толстой кишки.
Литература
- Aho A. J., Heinonen R., Lauren P. Benign and malignant mucocele of the appendix // Acta Chirurgica Scand. 1973; 139 (4): 392–400.
- Bartlett C., Manoharan M., Jackson A. Mucocele of the appendix – a diagnostic dilemma: a case report // J Med Case Rep. 2007; 1:183.
- Bonann L.I., Davis J.G. Retroperitoneal mucocele of the appendix. A case report with characteristic roentgen features // Radiology. 1948; 51 (3): 375–382.
- Coulier B., Pestieau S., Hamels J. et al. US and CT diagnosis of complete cecocolic intussusception caused by an appendiceal mucocele // Eur Rad. 2002; 12: 324–328.
- Demetrashvili Z., Chkhaidze M., Khutsishvili K. et al. Mucocele of the appendix: case report and review of literature // Int Surg. 2012; 97: 266–269.
- Driman D.K., Melega D.E., Vilos G.A. et al. Mucocele of the appendix secondary to endometriosis. Report of two cases, one with localized pseudomyxoma peritonei // Am J Clin Pathol. 2000; 113: 860–864.
- Filho J.G.D.A., Lira E.F.D. Mucocele of the appendix – appendectomy or colectomy? // J Coloproctol. 2011; 31 (3): 276–284.
- Hamilton D.L., Stormont J.M. The volcano sign of appendiceal mucocele // Gastrointest Endosc. 1989; 35 (5): 453–456.
- Horgan J.G., Chow P.P., Richter J.O. et al. CT and sonography in the recognition of mucocele of the appendix // AJR. 1984; 143 (5): 595–962.
- Kalogiannidis I., Mavrona A., Grammenou S. et al. Endometrial adenocarcinoma and mucocele of the appendix: an unusual coexistence // Case Rep Obstet Gynecol. 2013. Article ID 892378, 3 pages. https://doi.org/10.1155/2013/892378
- Lien W. C., Huang S. P., Chi C. L. et al. Appendiceal outer diameter as an indicator for differentiating appendiceal mucocele from appendicitis // Am J Emerg Med. 2006; 24 (7): 801–805.
- Madwed D., Mindelzun R., Jeffrey R. B. Mucocele of the appendix: imaging findings // AJR. 1992; 159 (1): 69–72.
- Narchal S., Patil S.B., Paricharak M. et al. Appendiceal mucocele: a masquerade // IJHSR. 2013; 3 (3): 68–71.
- Ostrulvi H. W., Miller R.F. Calcified mucocele of the appendix, with rupture // Radiology. 1941; 36 (3): 356–361.
- Santamaría A.Z., Serrano J.R.S., Botero A.M.C. et al. Mucinous neoplasm of the appendix // Rev Colomb Radiol. 2015; 26 (3): 4252–4259.
- Sîrbu-Boeţi M.P., Bărbulescu M., Herlea V. et al. Laparoscopic assisted ileocecal resection for an appendiceal mucocele with 5-year postoperative follow-up of the patient // Med Case Rep. 2013; 4 (1): 49–54.
- Tsuda M., Yamashita Y., Azuma S. et al. Mucocele of the appendix due to endometriosis: a rare case report // Wld J Gastroenterol. 2013; 19 (30): 5021–5024.
- Wang H., Chen Y.-Q., Wei R. et al. Appendiceal Mucocele: A Diagnostic Dilemma in Differentiating Malignant From Benign Lesions With CT // AJR. 2013; 201 (4): 590–595.
- Бурков С.Г., Кокова Н.И., Чистов А.В. и др. Случай ультразвуковой диагностики лейомиомы червеобразного отростка // SonoAce Internat. 1999; 5: 14–16.
- Дергачев А.И., Юшков А.Н., Фомин С.Д. Гигантское мукоцеле червеобразного отростка // SonoAce Internat. 1999; 4: 15–18.
- Колганова И.П., Бурякина С.А., Кармазановский Г.Г. и др. Компьютерно-томографическая семиотика мукоцеле червеобразного отростка (клиническое наблюдение) // Медицинская визуализация. 2013; 4: 67–74.
- Леонтьев А.В., Данилов М.А., Абдулатипова З.М. и др. Злокачественная муцинозная опухоль аппендикса: трудности ранней диагностики и лечения // www.rejr.ru | REJR. 2020; 10 (2): 285–290.
- Лубашев Я.А., Курлович М.В., Буковская Ю.В. Мукоцеле аппендикса – редкая патология, о которой нужно помнить: обзор литературы и собственное клиническое наблюдение // Радиология-Практика. 2013; 6: 51–59.
- Мишин И.В., Данч А.В. Мукоцеле червеобразного отростка // Новости хирургии. 2012; 20 (3): 125–127.
- Сидорова Е.Е., Пугачева О.Г., Степанова Ю.А. и др. Мукоцеле аппендикса. Обзор литературы и описание собственного клинического наблюдения // Медицинская визуализация. 2008; 1: 72–76.
- Юдин А.Л., Щетинин Р.А., Афанасьева Н.И. и др. Мукоцеле червеобразного отростка // Медицинская визуализация. 2015; 4: 68–78.

УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Публикации по теме
- Некоторые варианты локальных постинъекционных осложнений в практике врача ультразвуковой диагностики. Клинические наблюдения - Васильченко С.А.
- Эхинококковая киста в мышцах спины, редкий случай локализации: клиническое наблюдение - Аминев В.С.
- Мукоцеле аппендикулярного отростка: клинический случай бессимптомного течения - Кислякова М.В.
- Абдоминальный спленоз и добавочная селезенка: клиническое наблюдение - Васильченко С.А.
- УЗИ в режиме серой шкалы: диагностика и оценка эффективности лечения верхнечелюстного синусита - Васильченко С.А.



