Эхография в дифференциальной диагностике поражения лимфатических узлов опухолевого и неопухолевого генеза
Рубрика: Эхография в педиатрии
УЗ сканер Samsung Z20
Аппарат премиум-класса для тех, кто ценит точность, скорость и удобство. Новый стандарт в области женского здоровья.
Одним из нередких состояний, приводящих ребенка к врачу, является увеличение лимфатических узлов. Увеличение лимфатических узлов, связанное с лимфопролиферативным процессом (острый лимфобластный лейкоз, неходжкинские лимфомы, лимфомы Ходжкина, гистиоцитозы, метастазы солидных опухолей), встречается в 1% случаев. В остальных 99% случаев причиной увеличения лимфатических узлов являются остро и хронически протекающие инфекции [1]. Ситуация с увеличением лимфатических узлов становится напряженной, если знать, что в детской практике имеются медленно растущие опухоли (несколько месяцев), например лимфомы Ходжкина, и быстро, агрессивно растущие опухоли (несколько дней, недель), например неходжкинские лимфомы. Врач-педиатр должен быстро оценить ситуацию и понять, по какому пути пойти: диагностика инфекций и антибактериальная терапия или исключение лимфопролиферативного процесса.
После сбора анамнеза в процессе первичного осмотра ведущим приемом обследования таких пациентов является пальпация. Диагностическая точность пальпаторного исследования не превышает 50-60% [2, 3].
В плане дифференциальной диагностики дополнительными критерями могут служить результаты ультразвуковых исследований. УЗИ рассматривается как наиболее распространенный неинвазивный метод исследования первого уровня [4, 5]. Имеется много исследований, посвященных возможностям УЗИ в дифференциальной диагностике воспалительных и злокачественных процессов в лимфатических узлах [6, 7]. Однако основная масса публикаций построена как описательные работы и не содержит математически доказанных диагностических критериев. Целью данного исследования явилось повышение качества дифференциальной диагностики опухолевого и воспалительного поражения лимфатических узлов по итогам проведения УЗИ.
Материал и методы
Всего наблюдали 77 детей с синдромом увеличения лимфатических узлов: 1-ю группу составили 27 детей с увеличением лимфатических узлов при злокачественных новообразованиях, 2-ю группу - 50 детей с лимфаденитами.
Медиана возраста детей 1-й группы составляла 12,9 года (пределы колебаний 9-18 лет), мальчиков было 17, девочек - 10. Среди детей с увеличением лимфатических узлов при злокачественных новообразованиях преобладали дети с лимфомой Ходжкина (23 человека, 85,2%). Кроме того, обследовали детей, страдавших неходжкинскими лимфомами (двое), миелобластным лейкозом (двое). В случаях поражения лимфатических узлов опухолевым процессом они, как правило, были безболезненными.
Медиана возраста детей 2-й группы составляла 12,3 года (пределы колебаний 8-16 лет). Причиной лимфаденитов были цитомегаловирусная (5 детей), хламидиозная (семеро) инфекции, боррелиоз (один). В остальных 37 (74%) наблюдениях выявить достоверный инфекционный фактор не удалось, но после назначения антибиотиков цефалоспориновой группы через 14-20 дней наступило улучшение, что косвенно свидетельствовало о бактериальном генезе лимфаденита.
УЗИ выполняли на современном ультразвуковом сканере. Обследовали подмышечные, шейные, паховые, внутриполостные лимфатические узлы. Качественные характеристики лимфатических узлов включали эхоплотность, однородность или неоднородность внутренней структуры, характер краев (ровные, полицикличные). Линейные размеры лимфатических узлов определяли в миллиметрах. Так как лимфатический узел в норме имеет бобовидную форму, выделяли максимальный размер (длинник) и минимальный (его поперечник). Результаты обрабатывали математически с определением средней величины, медианы, пределов колебания. Статистическую значимость различий оценивали по Манн-Уитни, Фишеру и критерию χ² Пирсона.
Результаты и обсуждение
У детей с поражением лимфатических узлов при злокачественных новообразованиях их структура чаще (22 ребенка, 81,5%) была неоднородной. В случаях с лимфаденитами преобладала гипоэхогенная структура (48 детей, 96%), существенно реже (два ребенка, 4%) встречалось сочетание гипоэхогенного центра и гиперэхогенного краевого ободка. Указанные различия во внутренней структуре воспаленных и увеличенных лимфатических узлов при злокачественных новообразованиях достоверны (p<0,001; по критерию χ² Пирсона). Полициклические края лимфатических узлов были у 23 (85,2%) детей из 27 с их увеличением при злокачественных новообразованиях. В то же время четкие правильные края были у 43 (86,6%) детей с лимфаденитами (p<0,001; по Фишеру).
Наряду с этим, как выяснилось, большое значение для дифференциальной диагностики имеет сохранность формы лимфатических узлов, т.е. соотношение минимального и максимального размеров. Соотношение минимального и максимального размеров узлов при лимфаденитах у 35 (70,0%) детей составляло 0,52, т.е. соответствовало нормальным показателям (0,48-0,56). Только в случаях существенного увеличения размеров лимфатических узлов при гнойном воспалении их форма тяготела к округлой. В случаях увеличения лимфатических узлов при злокачественных новообразованиях (24 ребенка, 88,9%) соотношение наименьшего и наибольшего размеров составляло 0,71 (p<0,001; по Манн-Уитни U-тесту).
Наименьший размер лимфатических узлов (таблица, рис. 1) при злокачественных поражениях составлял в среднем 18,03 мм (пределы колебаний 10-27 мм), при лимфаденитах - 7,26 мм (пределы колебаний 4-25 мм). В случаях увеличения лимфатических узлов при злокачественных новообразованиях их наименьший размер ни в одном случае не был меньше 10 мм (рис. 2), а при воспалительном генезе в 49 (98%) случаях из 50 наименьший диаметр не превышал 11 мм. Только в одном случае во 2-й группе, когда у ребенка был диагностирован боррелиоз, наименьший диаметр лимфатического узла составлял 25 мм.
| Число пациентов | Наименьший размер лимфатического узла (средняя величина, мм) |
Медиана | Минимум | Максимум | |
|---|---|---|---|---|---|
| Группа 1 | 27 | 18,03 | 17,0 | 10,0 | 27,0 |
| Группа 2 | 50 | 7,26 | 7,0 | 4,0 | 25,0 |
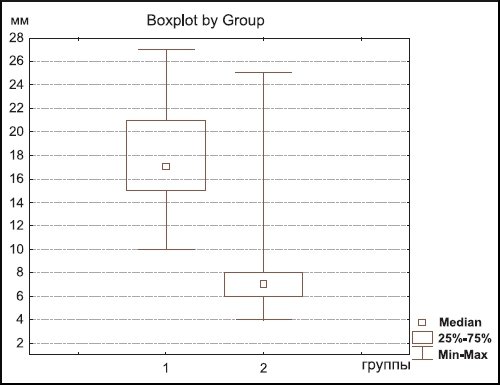
Рис. 1. Графическое изображение различий размеров лимфатических узлов при опухолевом повреждении (1) и лимфаденитах (2).
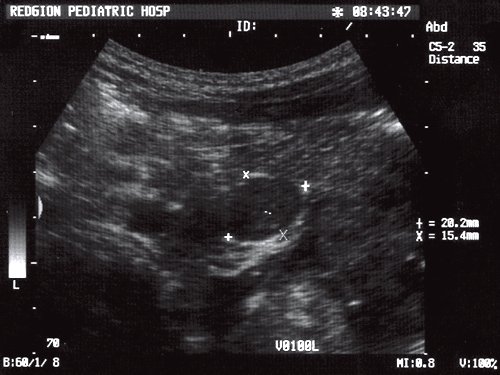
Рис. 2. Эхограмма опухолевого увеличения лимфатического узла при нефробластоме.
Как видно из представленной таблицы, различия в размерах увеличенных лимфатических узлов при злокачественных новообразованиях и при воспалении были статистически значимыми (p<0,00001).
Заключение
При увеличении лимфатических узлов врач стоит перед выбором тактики ведения пациента. Предстоит быстро решить, являются ли измененные лимфатические узлы лимфаденитом или опухолевой лимфаденопатией. Воспалительное увеличение лимфатических узлов требует антибиотикотерапии, а их опухолевое поражение существенно сказывается на прогнозе. Если методом пальпации не удается выявить измененный лимфатический узел, определить его плотность, смещаемость, необходимо проведение УЗИ, компьютерной томографии или магнито-резонансной томографии. После этого есть смысл определять целесообразность биопсии лимфатического узла, по итогам которой могут быть выполнены цитологическое и гистологическое исследования, иммунофенотипирование, позволяющие точно диагностировать заболевание.
С другой стороны, дифференциальная диагностика воспаленных лимфатических узлов и опухолевой лимфаденопатии ультразвуковым методом может быть затруднена. При оценке результатов исследования врач прежде всего обращает внимание на размеры узла. Показано, что степень увеличения лимфатических узлов при их злокачественном поражении выше, чем при лимфадените, однако при выраженном инфекционном воспалении лимфатических узлов также может достигать больших размеров. Поэтому мы приняли во внимание наименьший размер узла. По мнению некоторых исследователей, важным критерием злокачественного поражения лимфатических узлов является соотношение длинной и короткой осей, максимального и минимального размеров [8]. Это подтвердилось и в нашем исследовании. Существуют разные сведения о характере контуров лимфатических узлов при их злокачественном поражении. J. Ishii и соавт. [4] сообщили, что злокачественно перерожденные лимфатические узлы характеризуются ровными контурами. В других работах [9] указано, что контуры лимфатических узлов при злокачественных новообразованиях полициклические. По-видимому, эти разногласия объясняются стадией развития опухоли. Для правильного заключения много могут дать сведения о внутренней эхоструктуре лимфатических узлов, поскольку злокачественно измененные лимфатические узлы более эхогенные [9].
Таким образом, комплекс эхографических признаков позволяет в совокупности с другими данными достаточно достоверно разграничить воспалительное поражение лимфатических узлов и их поражения при злокачественных новообразованиях.
Литература
- Беликова Л.Ю., Горбань Ж.И., Карачунский А.И. и соавт. Неходжскинские лимфомы у детей: клиника, диагностика, лечение. Москва, ОПТИМУМПРЕСС, 1994. 84 с.
- Brekel M. van den, Stel H., Castelijns J. et al. Lymph node staging in patients with clinically negative neck examination by ultrasound and ultrasound guided aspiration cytology // American Journal of Surgery. 1991. V. 162. P. 362-366.
- John D., Williams S., Anaes F. Palpation compared with ultrasound in the assessment of malignant lymph nodes // Journal of Laringology and Otolaringology. 1993. V. 107. P. 821-823.
- Ishii J., Amagasa T., Tashibana T. Ultrasound evaluation of lymph node metastasis // Bulletin of Tokyo Medical and Dentistry University. 1989. V. 36. P. 63-67.
- Elsen G. Ultrasound of superficial lymph nodes // European Journal of Radiology. 2006. V. 58. P. 345-359.
- Evans K., Boyd A. Sonographic and vascular assesment of axillary lymph nodes: A review // Journal of diagnostic medical sonography. 2007. V. 23. P. 63-72.
- Vermillion S., Holmes M. Adolescent and sexually transmitted diseases // Adolescent Gynecology. 2000. V. 27. P. 163-174.
- Elsen G. Ultrasound of superficial lymph nodes. // European Journal of Radiology. 2006. V. 58. P. 245-359.
- Cvorovic L., Milutinouc Z., Strobac M., Marcovski S. What is important for ultrasound evalution of occult metastatic lymph nodes in laryngeal cancer: size, shape, vascularity or cytological findings? // Journal of Oto-Rhino-Laryngology and its related specialists. 2007. V. 69. P. 172-175.

УЗ сканер Samsung Z20
Аппарат премиум-класса для тех, кто ценит точность, скорость и удобство. Новый стандарт в области женского здоровья.
Публикации по теме
- Опухоли сердца у детей - Делягин В.М.
- Возможности ультразвуковой диагностики патологий тазобедренных суставов у детей в первые 6 месяцев жизни - Назаренко С.В.
- Эхография в дифференциальной диагностике поражения лимфатических узлов опухолевого и неопухолевого генеза - Делягин В.М.
- Ультразвуковые исследования малого таза у девочек и девушек-подростков - Делягин В.М.
- Клиническая трактовка результатов ультразвуковых исследований печени - Делягин В.М.


