Ультразвуковые исследования малого таза у девочек и девушек-подростков
Рубрика: Эхография в педиатрии

УЗ сканер Samsung RS85
Аппарат премиум класса со встроенным искусственным интеллектом, для лечебных учреждений с высокими требованиями к ультразвуковой диагностике.
Общие положения
Частота генитальной патологии у девочек и девушек-подростков высока. По нашим данным, распространенность дисменореи у девочек в возрасте 12-18 лет составляет 19,79 . По зарубежным данным, до 50% всех девочек-подростков в той или иной степени переживают эпизоды менструальных дисфункций: дисфункциональные маточные кровотечения, дисменорея, аменорея, пременструальный синдром [1, 2]. Причинами этих и других расстройств (боли внизу живота и промежностные боли, нарушения полового созревания, пальпируемые образования и т.д.) могут быть самые разные заболевания. Их своевременное выявление во многом определяется возможностями визуализации.
В современных условиях широко используются методы неинвазивной интраскопии: ультразвуковые исследования (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Тем более важны единые принципы выбора методики и клинической интерпретации результатов ее применения.
УЗИ - метод выбора в детской и подростковой гинекологии. Седатация не требуется даже у беспокойных пациенток, подготовка к исследованию минимальная. В качестве ультразвукового окна используется заполненный мочевой пузырь, который способен оттеснить растянутые газами петли кишечника. Маленькие дети, безусловно, никаких просьб о питье не выполнят, поэтому их надо накормить (грудное молоко, молочная смесь) перед обследованием. Старшие девочки за 30-45 мин до процедуры могут выпить 300-500 мл воды без газов.
Для обследования детей первых 3 лет жизни необходимо использовать датчики с частотой 7,5 МГц, в более старшем возрасте - 5-7,5 МГц, у подростков - 3,5-5 МГц. Современные мультичастотные датчики позволяют варьировать частоту излучения непосредственно в процессе обследования, выбирая оптимальный режим визуализации.
Возможности диагностики еще больше расширяются при использовании допплерографии, в том числе цветной, и объемной реконструкции. У сексуально активных подростков после письменного согласия родителей возможно проведение трансвагинального сканирования. При ненарушенной девственной плеве трансперинеальное исследование может частично заменить трансвагинальное.
В 20-25% случаев аномалии половой системы сочетаются с аномалиями почек и дистального отдела кишечника, в связи с чем требуется обследование и этих систем.
КТ и/или МРТ показаны только при необходимости получения дополнительной информации. При наличии овариальных масс после УЗИ оправдано применение КТ с адекватным протоколом, минимизирующим дозу радиации. КТ позволяет надежно выявить мелкие участки кальцификации или жировой ткани, которые сложно визуализировать при УЗИ или МРТ. МРТ предпочтительнее при уже установленном диагнозе опухоли: информативность метода высока, а риск ионизирующего излучения отсутствует.
В случаях неопухолевых поражений, аномалий развития МРТ применяется до КТ. Кроме того, выбор между КТ и МРТ определяется большей стоимостью МРТ, необходимостью седатации пациентки и длительностью процедуры.
Развитие органов малого таза определяет ультразвуковую картину в разные возрастные периоды и формирование аномалий. На 3-й неделе внутриутробного развития вдоль вольфова канала (канал первично почки, мезонефроса) появляется клеточный тяж, который постепенно обособляется. Внутри него образуется просвет (мюллеров канал). Вольфовы протоки полностью редуцируются. Частично сохраняются только их конечные части в виде парауретральных ходов (гартнеровские каналы). Активно развиваются мюллеровы каналы. Из их начальных концов образуются маточные трубы. На значительном расстоянии эти каналы срастаются в непарный проток. Стенка последнего утолщается, и проток дает начало матке и верхней трети влагалища. На 8-й неделе слившиеся в утеровагинальный канал мюллеровы протоки достигают урогенитального синуса в мюллеровском бугорке. Урогенитальный синус образуется из разделения клоаки на прямую кишку и урогенитальный синус. Одновременно начинает развиваться дистально зачаток влагалища, на 3-м месяце он достигает слившихся мюллеровых протоков, на 5-м месяце зачаток влагалища канализируется. Таким образом, верхние 2/3-4/5 влагалища формируются из слившихся мюллеровых протоков, нижняя треть - из урогенитального синуса.
Аномалии развития мюллеровых каналов и нарушение их соединения с зачатком влагалища классифицируются как агенезия, нарушения латерального и/или вертикального слияния (рис. 1). Возможно формирование удвоенной матки с удвоенным или единственным влагалищем, двурогой матки (при меньшей выраженности разделения говорят о седловидной), матки с внутренней перегородкой.
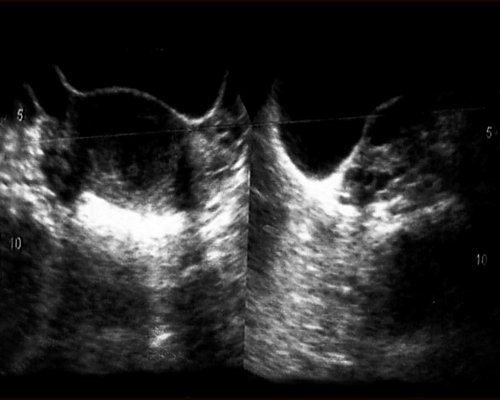
Рис. 1. Порок развития половой системы. Неполное удвоение матки. Рудиментарный замкнутый рог матки справа. Гематометра справа. Множественные гидатиды маточных труб. Кольпит.
На 17-й неделе внутриутробного развития начинают дифференцироваться яичники. Процесс возможен только при наличии двух Х-хромосом.
Матка новорожденной девочки испытывает влияние материнских гормонов. Шейка матки больше ее тела (2:1), длина матки - около 3-3,5 см, толщина - 1-1,4 см. Часто визуализируется тонкая эхогенная линия эндометрия. В полости матки и во влагалище может быть небольшое количество жидкости. В возрасте 6-12 мес влияние материнских гормонов снижается и размеры матки и яичников уменьшаются [3].
В препубертатном периоде матка цилиндрическая, переднезадний размер шейки равен переднезаднему размеру тела матки. Длина матки - 2,5-4 см, толщина - 1 см (табл. 1). Эндометрий визуализируется не всегда и только при высоком разрешении.
| Возраст, годы | Длина матки, см | ||
|---|---|---|---|
| процентили | |||
| 5 | 50 | 75 | |
| Новорожденная | 0,5 | 2 | 3,5 |
| 1 | 1 | 2,5 | 3,8 |
| 2 | 1,8 | 2,8 | 4 |
| 4 | 1,9 | 2,8 | 4,3 |
| 6 | 1,9 | 2,8 | 4,5 |
| 8 | 1,9 | 3,1 | 4,5 |
| 10 | 2,0 | 3,4 | 4,8 |
| 12 | 4 | 4,8 | 6,5 |
| 14 | 6 | 7,5 | 8 |
В пубертатном периоде матка приобретает форму и размеры, свойственные взрослым. Шейка матки меньше ее тела (1:2-1:3). Длина матки - 5-8 см, ширина - 3 см, толщина - 1,5 см. Форма матки может зависеть от степени наполнения мочевого пузыря. При его переполнении матка кажется уплощенной, преобладание размеров тела матки над размерами шейки сглаживается. После частичного опорожнения мочевого пузыря форма матки восстанавливается, размеры тела оказываются больше, чем размеры шейки. Картина эндометрия зависит от фазы менструального цикла.
Допплеровская кривая маточной артерии, лоцируемой при поперечном сканировании на уровне дна матки, - важный показатель завершения пубертатного периода. В препубертатном периоде диастолический поток не определяется. В 8-10 лет появляется низкая прерывистая диастолическая волна. Завершение пубертатного периода символизируется высокой систолической кривой широкого спектра с непрерывным продолжительным диастолическим сигналом.
Размеры яичников описывают по их объему, используя формулу объема эллипса (V = 1/2 длина х ширина х глубина). Средний объем яичников в 1-й год - 1 см³, во 2-й год - 0,67 см³. Эта величина остается практически постоянной до 6 лет, не превышая 1 см³. В препубертатном периоде (6-10 лет) объем яичников колеблется в пределах 1,2-2,3 см³, в 11-12 лет - 2-4 см³, после становления менструальной функции - 2,5-20 см³ [4].
Для практической работы важно знать, что в препубертатном периоде максимальная длина матки составляет 4,5 см, толщина матки - 1 см, объем яичников 4-5 см³.
Фолликулы в яичниках визуализируются очень рано. Они выглядят как микрокисты диаметром не более 0,9-1,0 см. У новорожденных и девочек до 2 лет их удается обнаружить в 70-85% случаев, в возрасте 2-12 лет - реже, только у 50-60% обследованных. Васкуляризация яичников у младенцев и девочек препубертатного периода слабая, усиливается с 6-8 лет. В этот же период начинает дифференцироваться мозговое и корковое вещество яичников. В 11-12 лет появляются примордиальные фолликулы.
Патологические состояния
Интерсексуальные гениталии. Признаками синдрома могут быть крипторхидизм, слияние половых губ, клиторомегалия, эпи- или гипоспадия. Состояния классифицируются как женский псевдогермафродитизм, мужской псевдогермафродитизм и истинный псевдогермафродитизм. Псевдогермафродитизм (синдром интерсексуальных гениталий) - несоответствие хромосомного, гонадального или генитального пола ребенка. При мужском варианте интерсексуальных гениталий у ребенка есть яички, при женском - яичники или ткань яичников [5]. Задача специалиста по УЗИ - выявить наличие или отсутствие матки и тип гонад. Исследование в обязательном порядке должно включать визуализацию почек и надпочечников. В дальнейшем проводятся кариотипирование и исследование гормонального статуса (табл. 2). Самая частая причина синдрома интерсексуальных гениталий - врожденная гиперплазия коры надпочечников (адреногенитальный синдром), передающаяся аутосомно-рецессивным путем. Возникает дефект 11b- или 21-гидроксилазы, что приводит к усиленному накоплению альдостерона и кортизола. Отсутствие естественного механизма обратной связи приводит к синтезу большого количества адренокортикотропного гормона и гиперплазии адренокортикальных клеток. Избыток прекурсоров стероидов включает патологический шунтирующий путь синтеза андрогенов. В результате маскулинизируются андрогенчувствительные внутренние и наружные половые структуры девочки. В тяжелых случаях развиваются сольтеряющие кризы. Самыми редкими причинами маскулинизации при нормальном хромосомном наборе являются прием андрогенов матерью в ранние сроки беременности или маскулинизирующие опухоли яичников.
| Состояние | Кариотип | Причины | Фенотипические признаки |
|---|---|---|---|
| Врожденная гиперплазия коры надпочечников (женский псевдогермафродитизм) | 46 ХХ Генетически девочка |
Избыток андрогенов коры надпочечников, маскулинизация женщины | Матка, яичники, клиторомегалия, частичное слияние половых губ, урогенитальный синус |
| Синдром резистентности к андрогенам (тестикулярная фениминизация) | 46 XY Генетически мальчик |
Резистентность к андрогенам на клеточном уровне в период формирования половых признаков. Возможно наличие мелких образований, напоминающих яички. Высока активность антимюллеровской субстанции, поэтому матки нет | Фенотипически девочка. Яички в брюшной полости, паховом канале или больших половых губах. Нет полового члена и мошонки. Матки нет или рудиментарная. Влагалище завершается слепо. Люди с данным синдромом ориентированы как женщины. В пубертатном периоде развиваются женские половые признаки, но менструаций нет |
| Мужской псевдогермафродитизм | 46 XY Генетически мальчик |
Генетический дефект синтеза тестостерона в яичках плода | Неполная вирилизация. Рудиментарные или нормально развитые яички |
| XY гонадальная дисгенезия | 46 XY Генетически мальчик |
Нет гонад, нет тестостерона. Во внутриутробном периоде нет антимюллеровской субстанции | Фенотипически девочка. Нет яичников. Есть матка |
Нарушения полового созревания. Пубертатный период - время перехода тела от детства к зрелости (10-16 лет). Но уже в 8 лет происходят биохимические изменения, прежде всего в надпочечниках (табл. 3). Нарушения полового созревания - отсутствие признаков, их раннее (преждевременное созревание) или позднее появление.
| Состояние | Возраст, годы | Проявления |
|---|---|---|
| Адренархе | 8-10 | Препубертатная активация надпочечников |
| Пубертатный скачок роста | 10-13 | Начинается в 10 лет, максимум скорости роста - в 12-13 лет |
| Телархе | 10-12 | Развитие молочных желез |
| Пубархе | 10-13 | Оволосение лобка |
| Менархе | 10-16 | Первая менструация |
| Рост волос в подмышечной впадине | >12 |
Преждевременное половое созревание (ППС) - развитие у девочек вторичных половых признаков ранее 8-го года жизни. Центральное (истинное) ППС гонадотропинзависимое, идентично естественному, но происходит значительно раньше за счет патологической активации оси гипоталамус- гипофиз - гонады с резким повышением концентрации лютеинизирующего и фолликулостимулирующего гормонов. Оно может быть идиопатическим (80% всех случаев), врожденным (при гидроцефалии), приобретенным (после травм, хирургических вмешательств, инфекции и т.д.), опухолевым (например, микроскопические гамартомы).
Сонографически обнаруживаются большие фолликулизированные яичники и пролиферация эндометрия. Особенно информативна допплерография: кровоток по маточной артерии усиливается до увеличения размеров матки [6, 7].
Ложное ППС обусловлено опухолью яичников или надпочечников. Концентрация эстрогенов повышенная, концентрация лютеинизирующего и фолликулостимулирующего гормонов низкая. Причинами могут быть поражения коры надпочечников (опухоли), яичников (гранулезоклеточные опухоли), прием гормонов. Оно "несинхронное", т.е. появление признаков по времени изменено. Например, при опухоли или врожденной гиперплазии коры надпочечников регистрируется изолированное оволосение лобка с вирилизацией. Ложное ППС развивается быстро, нередко сочетается с неврологической симптоматикой (при нейрофиброматозе). Вторичные половые признаки есть, но овуляции нет. УЗИ выявляет большие функционирующие фолликулярные кисты яичников, поэтому может быть преходящее увеличение молочных желез. Эхографически четко дифференцируются солидные или смешанные опухоли. Гранулезоклеточные опухоли яичников чаще всего сопровождаются изосексуальным ППС.
Изолированное преждевременное адренархе - развитие подмышечных и лобковых волос без других признаков полового созревания. Типична манифестация до 8 лет у девочек и 9 лет у мальчиков, чаще регистрируется у азиатов. Обычно самозавершается, ускорение роста очень небольшое. Эхографически яичники и матка не изменены, хотя часто (до 67%) обнаруживается поликистоз яичников.
Изолированное преждевременное телархе - изолированное развитие молочных желез без развития пубертата. Чаще регистрируется у девочек в возрасте от 2 мес до 6 лет, возможно увеличение только одной железы, отсутствует аксиллярное и лобковое оволосение, нет ускорения роста, самозавершается.
Задержка полового развития у девочек встречается реже, чем у мальчиков. Определяется как отсутствие полового развития в 14-летнем возрасте (у мальчиков - в 15-летнем). Такие дети, как правило, низкого роста. Прежде всего следует исключить синдром Тернера и гипофункцию щитовидной железы. Причинами задержки полового развития могут быть конституциональные факторы (родители таких детей с запозданием вступали в пубертат), системные заболевания с низкой секрецией гонадотропина (воспалительные заболевания толстой кишки, анорексия, дефицит гормона роста, приобретенный гипотиреоидизм), заболевания с высокой секрецией гонадотропина (синдромы Тернера, Кляйнфельтера, последствия химио/радиотерапии). При УЗИ в случае конституциональной задержки полового развития матка и яичники обычных размеров, в яичниках много фолликулов. При первичной гонадальной недостаточности (например, при синдроме Тернера) яичники маленькие, плотные с массой полосок соединительной ткани, матки препубертатных размеров.
Препубертатные вагинальные кровотечения могут быть обусловлены преждевременным половым созреванием, инородными телами влагалища, в очень редких случаях - вагинальной рабдомиосаркомой. Инородное тело влагалища выявляется как эхопозитивная линейная структура, наличие акустической тени определяется типом инородного тела и его размерами. Вагинальная рабдомиосаркома, по данным УЗИ, выглядит как большое солидное эхогенное, гетерогенное или гипоэхогенное образование позади мочевого пузыря.
Нарушения менструального цикла у пoдростков известны как первичная аменорея, вторичная аменорея, дисфункциональные кровотечения и олигоменорея. Следует помнить, что менструация - итог сложного взаимодействия оси гипоталамус - гипофиз - яичники. Становление процесса идет медленно. До 80% всех менструальных циклов после менархе ановуляторные.
Аменореей первичной считается отсутствие менструаций (menarche) до 18 лет (по американским данным, до 16 лет) или отсутствие менструаций (вторичная аменорея) в течение 3 мес у девушки с ранее определенными ритмическими эпизодами вагинального кровоотделения. В группу первичной аменореи должны автоматически включаться девушки 15 лет без развитых вторичных половых признаков.
Причинами могут быть синдромы Тернера, Аддисона, адреногенитальный, врожденная пойкилодермия Ротмунда - Томсона, фенотип Свайера, опухоли надпочечников и гипофиза с вирилизацией, краниофарингиомы, гипотиреоз. Редкий случай первичной аменореи при нормальном половом развитии - синдром Майера -Рокитанского - Кюстнера (нормальные яичники, матка отсутствует или рудиментарная, атрезия влагалища). Кариотип таких пациенток не изменен, в 33-50% случаев регистрируются аномалии почек, в 10-12% - аномалии скелета [8, 9].
Анатомический дефект в виде hymen aperforatum, или нарушение естественного сообщения между маткой и шейкой или шейкой и влагалищем (мюллеровская аномалия) может быть причиной ложноположительной диагностики первичной аменореи.
При диагностике вторичной аменореи врач должен прежде всего исключить беременность. Аменорея может развиться после применения гормональных контрацептивов (2:1000 пользовательниц), особенно при раннем по возрасту начале их приема. В целом это немногим выше, чем частота аменореи у женщин, не принимавших гормональных контрацептивов, но успокаиваться нельзя, так как существуют сведения, что гормональные противозачаточные препараты действуют не непосредственно, а окольным путем за счет стимуляции развития пролактиномы.
Психические потрясения, истерия, истощающие заболевания, непродуманные курсы голодания являются причинами вторичной аменореи, точно так же как опухоли центральной нервной системы, яичников, поликистоз яичников, гонадотропинрезистентные яичники, дефекты эндометрия воспалительного или артифициального (кюретаж) характера (посттравматические синехии матки - синдром Ашермана, таким больным просто нечем менструировать).
Возможна ложная аменорея при нормальном пубертате как результат обструктивной мюллеровской аномалии. У подростков обструкция влагалища чаще обусловлена непорфорированной плевой, в редких случаях - поперечной перегородкой. Состояние проявляется периодически возникающими болями в животе без признаков менструации. УЗИ выявляет заполненное жидкостью расширенное влагалище (гематокольпос) и в ряде случаев заполненную жидкостью матку (гематометрокольпос). Трансперинеальное сканирование выявляет поперечную перегородку (мембрану) влагалища. Очень редко при удвоенной половой системе (двойная матка, обструкция одного влагалища) периодические боли в животе (гематокольпос аномального влагалища) сочетаются с нормальными месячными (через неперекрытое влагалище). Удвоение половой системы очень часто сочетается с аномалиями почек.
Одно из самых частых состояний, приводящих к вторичной аменореи или нерегулярным менструациям, - поликистоз яичников (синдром Штейна - Левенталя). Его следует исключать у всех девушек с ожирением, гирсутизмом, акне, диабетом 2-го типа в семейном анамнезе. Хроническая гиперэстрогенная гиперандрогенная стимуляция ведет к хронической ановуляции. Эхографически яичники увеличены в размерах, эхогенность повышена, строма гипертрофирована. По периферии яичников много мелких незрелых кист. Наличие больших фолликулов, большой кисты яичника свидетельствует против синдрома Штейна - Левенталя.
Беременность - относительно нередкая причина вторичной аменореи. Частота подростковых беременностей в разных регионах России составляет 70-90-101,7 на 1000 девушек-подростков [10, 11]. Подростки часто не принимают во внимание возможность беременности и связывают ее проявления с другими состояниями. Задача исследователя - выявить нормальную беременность, а в случае отсутствия маточной беременности исключить эктопическую. В последнем случае целесообразно провести эндовагинальную сонографию, диагностические возможности которой выше, чем трансабдоминальной.
Боли в животе при гинекологических заболеваниях могут возникнуть, например, при кровоизлиянии в фолликул. Эхографическая картина зависит от объема крови и возраста пациентки. Геморрагическая киста обычно многокамерная, с низко интенсивными внутренними эхоструктурами, аваскулярная. Со временем лизируются внутренние сгустки крови, что приводит к изменению эхоструктура кисты. Этот признак используется для дифференциальной диагностики. Геморрагическая киста со временем, как правило, самостоятельно разрешается. Но если киста сохраняется на протяжении нескольких циклов, требуются инвазивные диагностические вмешательства для исключения опухоли.
Перекрут яичника сопровождается болями в животе и практически всегда является односторонним. Возможен перекрут здорового яичника, но обычно он происходит на фоне кисты или опухоли яичника. Перекрут яичника - частичное или полное вращение яичника относительно сосудистой ножки. Перекрут яичника и фаллопиевой трубы обычно случается в первые 20 лет жизни, а в этой возрастной группе - до наступления менархе. Это связано с тем, что яичники у девочек подвижны, их положение меняется в зависимости от внутрибрюшного давления и положения тела. Клиническая картина первоначально может напоминать аппендицит, так как боли появляются внизу живота, сопровождаются тошнотой, рвотой и лейкоцитозом. Эхографическая картина варьирует в зависимости от степени и давности перекрута, от отека яичника до некроза. В 70-75% случаев обнаруживается характерный признак перекрута: множественные мелкие кисты по периферии увеличенного яичника. Этот феномен объясняют транссудацией жидкости из сосудов. Кроме того, обнаруживается свободная жидкость в дугласовом пространстве.
Объемные образования малого таза могут быть как собственно гинекологической природы, опухолевого или воспалительного происхождения.
Кисты яичников - самый частый вариант объемных образований у новорожденных и детей грудного возраста. Они являются результатом патологического развития фолликулов при их избыточной стимуляции гормонами матери. Второй пик обнаружения больших кист яичников приходится на период менархе (рис. 2). Развитие кист требует исключения специфических эндокринопатий и онкологии.
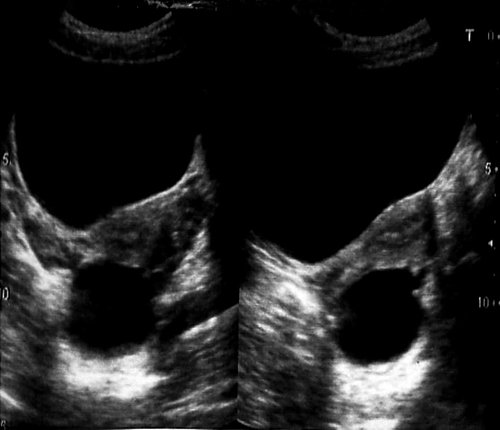
Рис. 2. Параоварильная киста слева. Гидатиды маточных труб.
Кисты яичников могут быть случайной находкой при плановом обследовании или манифестировать как внутрибрюшинное объемное образование. Самое частое осложнение кист яичников - перекрут гонад, кровоизлияние в полость кисты, реже встречаются перфорация, обструкция кишечника, мочеточника.
После завершения пубертата возможна визуализация физиологической фолликулярной кисты или кисты желтого тела диаметром менее 3 см. При инволюции зрелого фолликула или кисты желтого тела образуется функциональная киста, диаметр которой достигает 4-10 см. Фолликулярные кисты, как правило, бессимптомные. Киста желтого тела проявляется болями в животе или в области таза.
Редкой причиной объемного образования области таза являются вторичные перитонеальные кисты малого таза, образующиеся при инкапсуляции жидкости из яичникового фолликула. Киста может быть многокамерной. Вторичные кисты чаще формируются у девочек, перенесших хирургическое вмешательство, или на фоне воспалительных заболеваний малого таза [12].
Гематокольпос тоже может манифестировать как объемное образование.
Воспалительные заболевания малого таза (ВЗМТ) - самое частое осложнение заболеваний, передающихся половым путем. Практически каждый 5 случай ВЗМТ регистрируется у сексуально активных подростков, резко увеличивая риск бесплодия, внематочной беременности, синдрома хронических болей в малом тазу и промежностных болей. Самыми частыми возбудителями являются N. gonorrhoea, Chl. trachomatis и анаэробная эндогенная флора, восходящим путем поражающие фаллопиевы трубы и яичники. На начальном этапе границы между маткой и яичником стерты. При скоплении гноя внутри маточной трубы возникают ее окклюзия и пиосальпинск. Эхографически визуализируется тубулярная структура с неоднородным содержимым. Переход инфекции на яичник приводит к тубоовариальному абсцессу, который может выглядеть как солидное образование. В случаях некроза и разжижения образования визуализируется одно- или многокамерная киста с неравномерно утолщенными стеками. По данным цветового допплеровского сканирования регистрируется гиперваскуляризация воспаленного яичника. Клинически отмечаются боли внизу живота, лихорадка и лейкоцитоз. Возможна пальпация болезненного образования.
Опухоли яичников у детей встречаются редко. Они либо проявляются как объемное образование, либо дебютируют с синдрома острых болей в случаях перекрута, кровоизлияния или разрыва. 70% всех опухолей яичников у детей доброкачественные. Обычно это дермоидные кисты или зрелые тератомы, пик заболеваемости - 10-15 лет (рис. 3). В 10% всех случаев тератомы поражают оба яичника одновременно или с временным интервалом. Эхографически они выглядят как недостаточно однородные массы, гипоэхогенные по периферии, с гиперэхогенным очагом в центре вплоть до феномена акустической тени [13]. 10-12% тератом выглядят как гипоэхогенные образования. Внутренние структуры настолько мелкие, что эхографически не визуализируются. В этой ситуации более информативны КТ и МРТ. Из редких доброкачественных опухолей у детей встречаются цистаденома и гонадобластома. Последняя известна как прекурсор герминомы. Герминома развивается у детей с гонадальной дисгенезией, синдромом Тернера и истинным гермафродитизмом. Нередко это двусторонние опухоли, содержащие кальцинаты.
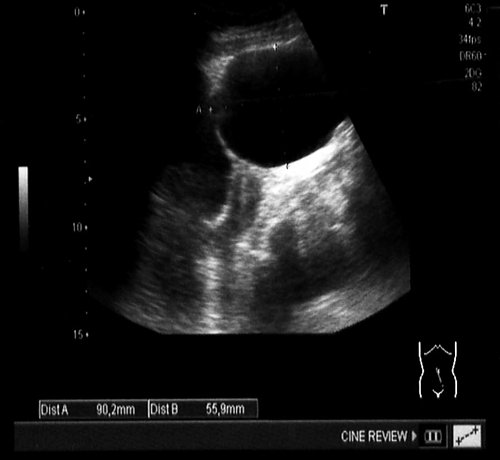
Рис. 3. Зрелая кистозная тератома правого яичника больших размеров. Спаечный процесс в брюшной полости.
Злокачественные опухоли чаще регистрируются у подростков в постпубертатном возрасте, на них приходится 1-2% в общей структуре малигном. У детей 70-75% всех злокачественных опухолей яичников приходятся на герминогенные опухоли, такие как дисгерминома, опухоль эндодермального синуса, незрелая тератома, эмбриональная карцинома и хориокарцинома. Эпителиальные и стромальные опухоли у детей встречаются в 25-30% случаев.
Возможна опухолевая инфильтрация яичников при лейкозах, неходжкинской лимфоме, нейробластоме или аденокарциноме толстой кишки.
Опухоли влагалища и матки у детей крайне редки. Они представлены эмбриональной рабдомиосаркомой, опухолью эндодермального синуса, светлоклеточной карциномой и проявляются кровянистыми вагинальными выделениями.
Заключение
Таким образом, высокая диагностическая ценность и безопасность ультразвуковых исследований делают их методом выбора при патологии органов малого таза у девочек и девушек-подростков. Эхография позволяет надежно оценить анатомические особенности и гормональный статус детей с интерсексуальными гениталиями, преждевременным или поздним половым созреванием и предстает как первая методика при синдроме болей в животе, области таза и при наличии объемных образований в малом тазу. Компьютерная томография и магнитно-резонансная томография показаны для уточнения стадии опухолевого процесса, визуализации мелких кальцинатов, тонкой характеристики анатомических взаимоотношений.
Литература
- Braverman P., Neinstein L. Dysmenorrhea and premenstrual syndrom / Lippincott Williams & Wilkins, Philadelphia, 2003. 130 p.
- Haward M., Shafer M. Vaginitis and cervicitis / Lippincott Williams & Wilkins, Philadelphia, 2003. 90 p.
- Herter L., Golendzimer E., Flores J. et al. Ovarian and uterine sonography in healthy girls between 1 and 13 years old: correlation of findings with age and pubertal status. // American Journal of Roentgenology. 2002. V. 178. P. 1531-1536.
- Razzaghy-Azar M., Ghasemi F., Hallaji F. et al. Sonofraphic measurments of uterus and ovaries in premenacheal healthy girls between 6 and 13 years old: correlation with age and pubertal status. // Journal of Clinical ultrasound, 2010 (http://www.ncbi.nlm.nih.gov/pubmed/20572067).
- Bruyn R. Pediatric Ultrasound. How, Why and When. Churchill and Livingstone, 2005. 373 p.
- Barnewolt C. Imaging techniques to assess the pelvis in young females // Semin. Pediatr. Surg. 1998.V. 7. P. 73-81.
- States L., Bellah R. Imaging of the pediatric female pelvis // Semin. Roentgenology. 1996. V. 31. P. 312-329.
- Lang I., Babyn P., Oliver G. MR imaging of paediatric uterovaginal anomalies // Pediatric Radiology, 1999. V. 29. P. 163-170.
- Loncope Ch., Jonson Th. Amenorrhea. In: Greene H., Glassock R., Kelly M. (Eds.) Introduction to Clinical Medicine. Philadelphia, Decker Inc., 1991. P. 195-199.
- Singh S., Darroch J. Adolescent Pregnancy and Childbearing: Levels and trend in developing countries, 1999. V. 32. P. 14-23.
- Радзинский В.Е. Контрацепция у подростков // Consilium Medicum, 2002. Т. 4 (Гинекология). N 6.
- Hoffer F., Kozakewich H., Colodny A., Goldstein D. Peritoneal inclusion cysts: ovarian fluid in peritoneal adhesions // Radiology. 1988. V. 169. P. 189-191.
- Adkin St. Teratomas and other germ cell tumors (http://emedicine.medscape.com/article/939938-overview). Last updated May 2008.

УЗ сканер Samsung RS85
Аппарат премиум класса со встроенным искусственным интеллектом, для лечебных учреждений с высокими требованиями к ультразвуковой диагностике.
Публикации по теме
- Возможности ультразвуковой диагностики патологий тазобедренных суставов у детей в первые 6 месяцев жизни - Назаренко С.В.
- Эхография в дифференциальной диагностике поражения лимфатических узлов опухолевого и неопухолевого генеза - Делягин В.М.
- Ультразвуковые исследования малого таза у девочек и девушек-подростков - Делягин В.М.
- Клиническая трактовка результатов ультразвуковых исследований печени - Делягин В.М.
- Эхокардиография в исследовании центральной гемодинамики у детей, находящихся на программном гемодиализе - Нугманова А.М.


