Возможности трансторакальной эхокардиографии в диагностике расслаивающей аневризмы аорты. Клинический случай
Рубрика: Эхография в кардиологии
УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Введение
Под расслаивающей аневризмой аорты (РАА) понимают образование дефекта (разрыва) внутренней оболочки стенки аорты с последующим поступлением крови в дегенеративно измененный средний слой, образованием внутристеночной гематомы и продольным расслоением стенки аорты на внутренний и наружный слои с формированием дополнительного внутрисосудистого канала (ложного просвета). Расслоение чаще происходит в дистальном (антеградном) направлении, реже - в проксимальном (ретроградном). Аневризма может формироваться в случае значительного расширения ложного просвета, однако само по себе расширение аорты в ряде случаев носит умеренный характер или отсутствует.
Расслоение аорты достаточно редкое, но потенциально опасное заболевание, встречается у одного из 10 000 госпитализированных больных (однако значительная часть больных погибает на догоспитальном этапе), в одном случае на 400 аутопсий, у одного из 100 умирающих внезапно, в 3-4 % всех внезапных смертей от сердечно-сосудистых заболеваний, не менее 2000 новых случаев заболевания в год. Преобладающий пол - мужской (3:1). При отсутствии лечения ранняя смертность при расслоении составляет 1 % в час (один человек из 100 умирает каждый час) в первый день, 75 % - в течение 2 недель и свыше 90 % - в течение первого года [1, 2].
Наиболее частыми этиологическими факторами расслоений аорты являются: длительно существующая артериальная гипертензия, врожденные дефекты соединительной ткани (синдромы Марфана, Элерса - Данло), атеросклероз аорты, травма грудной клетки, сильное физическое и эмоциональное напряжение, системные васкулиты.
В соответствии с анатомической классификацией De Bakey выделяют 3 типа расслоения аорты.
- Тип I. Вовлечена восходящая часть, дуга и нисходящая часть аорты.
- Тип II. Вовлечена только восходящая часть аорты.
- Тип III. Вовлечена только часть аорты, расположенная дистальнее места отхождения левой подключичной артерии.
В большинстве случаев расслоение происходит в 2 локализациях: в восходящей аорте - в пределах нескольких сантиметров от аортального клапана (65 %) и нисходящей аорте - дистальнее места отхождения левой подключичной артерии (20 %) - как наиболее гемодинамически уязвимых участках [2-4].
Симптомы заболевания зависят от стадии, зоны распространения расслаивающей аневризмы и могут быть весьма разнообразными. Последовательность появления клинических признаков определяется:
- При надрыве интимы - болью и коллаптоидными реакциями.
- При расслоении стенки аорты - резкой мигрирующей болью, анемизацией, органными симптомами и повторными коллаптоидными реакциями.
- При полном разрыве стенки сосуда - признаками внутреннего кровотечения и терминальным геморрагическим шоком.
Болевой синдром в большинстве случаев доминирует в клинической картине расслаивающей аневризмы. В зависимости от перечисленных выше факторов боль может локализоваться или иррадиировать в грудь, руки, шею, спину, живот, поясницу, ноги. Характерны жесточайшие боли (раздирающие, жгучие, рвущие, давящие), приводящие к двигательному возбуждению. Обморок возможен при повреждении отходящих к мозгу сосудов или в связи с анемизацией. Цианоз верхней половины туловища возможен в связи с гемоперикардом. В начальном периоде возможна брадикардия в результате раздражения депрессорных нервов при надрыве интимы, при возникновении внутреннего кровотечения она сменяется тахикардией.
Роль различных инструментальных исследований неоднозначна. При их проведении могут выявляться как неспецифические изменения, так и признаки, достоверно указывающие на расслоение аорты.
При проведении электрокардиографии нередко регистрируется гипертрофия левого желудочка, неспецифические изменения сегмента S-T и зубца Т, снижение амплитуды зубцов при наличии тампонады.
Рентгенологическое исследование грудной клетки позволяет выявить расширение верхнего средостения, левосторонний плевральный выпот, нечеткость контуров или увеличение диаметра дуги аорты, двойной контур аорты, расстояние между обызвествленной внутренней оболочкой и наружным контуром аорты более 5 мм, смещение трахеи вправо, увеличение тени сердца.
Эхокардиография (ЭхоКГ) является доступным и неинвазивным методом диагностики расслаивающей аневризмой аорты. По имеющимся в литературе сообщениям, трансторакальная эхокардиография позволяет выявлять 80 % РАА со специфичностью 95 %. В настоящее время особую роль в диагностике расслоений аорты отводят чреспищеводной ЭхоКГ (чувствительность метода составляет 94-95 %, а специфичность - до 98 %) [5-8].
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) органов грудной клетки позволяют обнаружить двойной просвет аорты с интрамуральной гематомой, лоскут внутренней оболочки в просвете аорты, сдавление истинного просвета ложным. Чувствительность и специфичность КТ составляет 87 и 98-100 %, МРТ - 88-98 и 100 % соответственно.
Аортография аналогична по своим диагностическим возможностям двум вышеуказанным методам (чувствительность - 88 % и специфичность - 94 %).
Лабораторные признаки не очень показательны в диагностике расслоений аорты: анемия (при значительной секвестрации крови в ложном канале или разрыве в полости); небольшой (умеренный) нейтрофильный лейкоцитоз (до 12-14 тыс/мм³), повышение ЛДГ и билирубина (из-за гемолиза крови в ложном канале), нормальный уровень КФК и трансаминаз [2, 9].
Таким образом, оценка возможностей трансторакальной ЭхоКГ в диагностике расслаивающей аневризмой аорты является актуальной, особенно в сравнительном аспекте с другими неинвазивными методами визуализации.
Клиническое наблюдение
Больной Ж., 66 лет, был доставлен бригадой скорой медицинской помощи в кардиологическое отделение ОБУЗ КГБ N1 им. Н.С. Короткова с жалобами на жгучие интенсивные боли за грудиной, иррадиирующие в левое плечо, левую руку, сопровождавшиеся одышкой. Боли возникли после физической нагрузки, длительность болевого синдрома составляла около 40 минут. Последний был купирован введением опиоидных анальгетиков.
В предшествующие 3 года у пациента редко возникали боли стенокардического характера, связанные с выраженной физической нагрузкой, купировавшиеся в покое в течение нескольких минут. Также регистрировалось повышение артериального давления до 140-150/90-95 мм рт. ст. За медицинской помощью ранее пациент не обращался.
Клиническая картина в первую очередь позволяла предполагать развитие острого инфаркта миокарда (ОИМ). Однако проведенная электрокардиография (в том числе выполненная в динамике) не выявила критериев острого инфаркта миокарда. При лабораторном обследовании не было обнаружено изменений, характерных для острого инфаркта миокарда.
Таким образом, возникал диссонанс между клинической картиной заболевания и лабораторно-инструментальными данными. Проведенное визуализирующее исследование позволило установить причину дестабилизации пациента.
Трансторакальная ЭхоКГ проводилось по традиционной методике на ультразвуковом сканере экспертного класса с использованием мультичастотного микроконвексного датчика с частотой 2-4 МГц в продольном парастернальном сечении. В качестве верифицирующей методики применялась мультиспиральная компьютерная томография (МСКТ).
Помимо гипертрофии миокарда левого желудочка, склеротически измененных створок аортального клапана и наличия его недостаточности I степени, обращало на себя внимание расширение восходящего отдела аорты до 4,5-5,1 см (на различных уровнях) (рис. 1). Исследование средних отделов восходящей аорты (рис. 2) позволяло выявить нитевидную, невыраженно флотирующую структуру, расположенную по передней стенке аорты, формирующую истинный и ложный каналы аорты, которые более детально верифицировались в режиме ЦДК (рис. 3). В слепом участке ложного канала определялись тромботические массы. При исследовании из супрастернального доступа в области дистального отдела восходящей аорты и ее дуги лоцировался участок отслоения интимы (рис. 4). В остальных отделах аорты, доступных для визуализации, патологии выявлено не было. Таким образом, ультразвуковое исследование сердца позволило диагностировать расслаивающую аневризму восходящего отдела и дуги аорты (тип II по De Bakey). Проведенная МСКТ подтвердила данный диагноз (рис. 5).
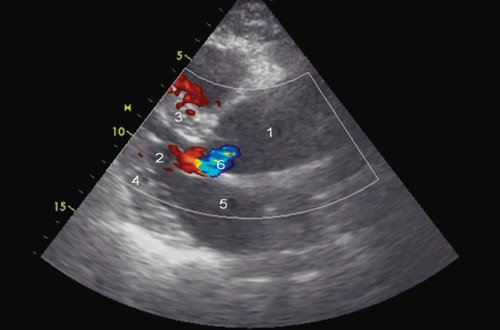
Рис. 1. Эхокардиограмма больного Ж. Режим ЦДК. Парастернальная позиция по длинной оси.
1 - аорта, 2 - левый желудочек, 3 - межжелудочковая перегородка, 4 - задняя стенка левого желудочка, 5 - левое предсердие, 6 - регургитация на аортальном клапане.
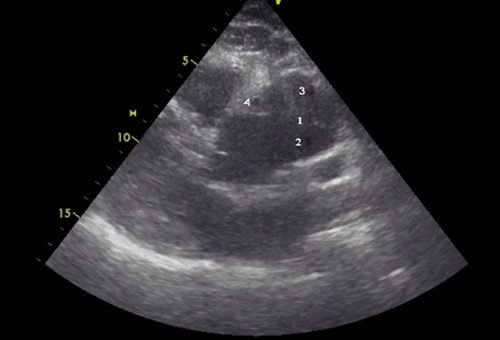
Рис. 2. Эхокардиограмма больного Ж. Парастернальная позиция по длинной оси с фокусом на восходящий отдел аорты.
1 - отслоенная интима аорты, 2 - истинный канал аорты, 3 - ложный канал аорты, 4 - тромботические массы в слепом участке ложного канала аорты.
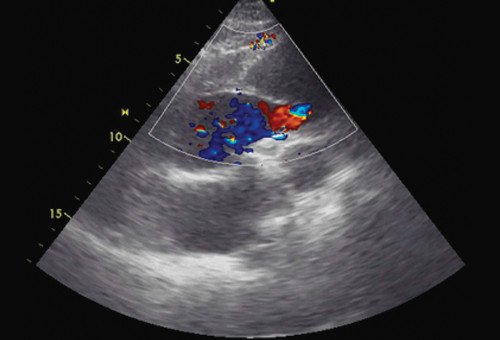
Рис. 3. Эхокардиограмма больного Ж. Режим ЦДК. Парастернальная позиция по длинной оси с фокусом на восходящий отдел аорты. Заполнение цветом просвета истинного канала аорты.
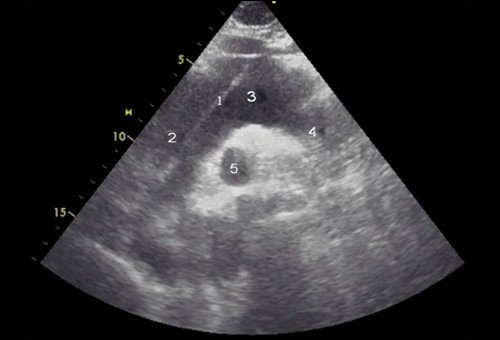
Рис. 4. Эхокардиограмма больного Ж. Супрастернальная позиция.
1 - отслоенная интима аорты, 2 - восходящий отдел аорты, 3 - дуга аорты, 4 - нисходящий отдел аорты, 5 - правая ветвь легочной артерии.
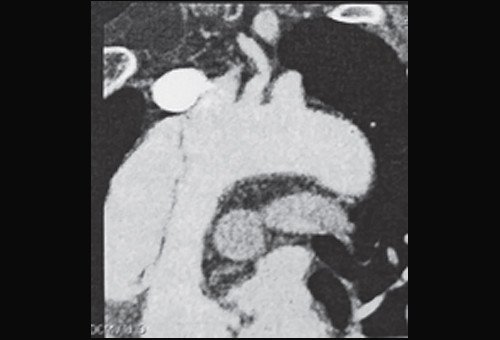
Рис. 5. Мультиспиральная компьютерная томограмма больного Ж. Восходящий отдел и дуга аорты с визуализируемой отслоенной интимой.
Пациент в срочном порядке был направлен в кардиохирургический центр (г. Москва), где была выполнена операция: протезирование аортального клапана и восходящей аорты клапансодержащим кондуитом "Мединж" 25 мм по методике Bentall-DeBono в модификации Kouchoukos. Протезирование дуги аорты синтетическим протезом по модифицированной методике H. Borst с реплантацией брахиоцефального ствола и левой общей сонной артерии островковым методом и проксимализацией дистального анастомоза на уровне устья левой подключичной артерии (рис. 6).
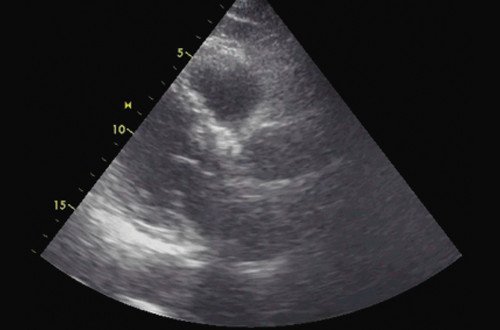
Рис. 6. Эхокардиограмма больного Ж., выполненная в послеоперационном периоде. Парастернальная позиция по длинной оси.
Таким образом, трансторакальная допплерэхокардиография с использованием современного ультразвукового сканера позволила провести адекватную диагностику сложной патологии сердца, требующей интервенционной коррекции, которая была успешно оказана пациенту в условиях специализированного центра.
Литература
- Покровский А.В., Кияшко В.А. Расслаивающая аневризма грудной аорты // Справочник терапевта: В 2 томах / Под ред. Палеева Н.Р. М.: Изд-во АСТ, 1999. Т. 1. С. 446-447.
- Справочник по болезням, электронный ресурс: https://diseases.academic.ru/57/АНЕВРИЗМА_АОРТЫ_РАССЛАИВАЮЩАЯ (29 апр. 2015).
- Ситар Л.Л., Слета А.А. Расслаивающая аневризма грудной аорты: современный взгляд на проблему. Электронный ресурс: http://www.nedug.ru/library/сердечно_сосудистая_хирургия/Расслаивающая-аневризма-аорты (30 апр. 2015)
- Erbel R., Engderding R., Daniel W. Echocardiography in the diagnosis of aortic dissection // Lancet. 1989. N 1. Р. 457-461.
- Hust M.N., Metzier B., Bickel W. Transmural rupture of a nondissecting aortic aneurysm diagnosed by transesophageal echocardiography // Am. Heart J. 1993. V. 125 (6). Р. 1778-1780.
- Mohr-Kahaly S., Erbel R., Rennollet H., Wittlich N., Drexler M., Oelert H., Meyer J. Ambulatory follow-up of aortic dissection by transesophageal two-dimensional and color-coded Doppler echocardiography // Circulation. 1989. V. 80 (1). Р. 24-33.
- Атьков О.Ю., Атауллаханова Д.М., Синицын В.Е. Применение визуализирующих методов в диагностике расслаивающей аневризмы аорты // Визуализация в клинике. 1998. N 13. С. 51-54.

УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Публикации по теме
- Клинико-инструментальная характеристика некомпактного миокарда левого желудочка - Малинин М.В.
- Цветовое дуплексное сканирование после шунтирующих операций на артериях нижних конечностей - Засорин С.В.
- Возможности трансторакальной эхокардиографии в диагностике расслаивающей аневризмы аорты. Клинический случай - Поветкин С.В.
- Новые возможности оценки функционального состояния сердца при артериальной гипертензии - Хадзегова А.Б.
- Скорости потока в нисходящей коронарной артерии у больных с артериальной гипертонией и гипертрофией левого желудочка - E.Н. Павлюкова


