Возможности ультразвуковой диагностики в мониторинге лечения поддиафрагмального абсцесса
Рубрика: Эхография брюшной полости
УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Введение
Первое описание поддиафрагмального абсцесса (ПДА) в литературе на основании аутопсийных данных было опубликовано в 1824 г. [1], а впервые прижизненно диагноз ПДА был установлен английским врачом Barlow в 1845 г. [2]. В последующие годы описанием клинической картины ПДА и диагностикой заболевания занимались Bouchard (1862), Leyden (1882) [3]. Первое успешное хирургическое лечение было проведено Von Volkman в 1879 г. [4]. В 1907 г. Barnard на заседании Королевского общества медицины представил доклад о хирургических аспектах ПДА [5].
Под ПДА до 20–30-х годов XX века понимали «ограниченное скопление гноя, которое на большем или меньшем протяжении прилегает к нижней поверхности диафрагмы» [6]. По предложению Lockwood с 1921 г. данное состояние определяют как отграниченное скопление гноя в поддиафрагмальном пространстве, расположенном в верхнем этаже брюшной полости и ограниченном сверху, сзади диафрагмой, спереди и с боков – диафрагмой и передней брюшной стенкой, снизу – верхней и задней поверхностью печени и поддерживающими ее связками [7].
В поддиафрагмальном пространстве различают внутрибрюшинную и забрюшинную части. Внутрибрюшинная часть серповидной связкой печени и позвоночником делится на правый и левый отделы. В правом отделе различают передневерхнюю и задневерхнюю области. Передневерхняя область ограничена медиально серповидной связкой печени, сзади – верхним листком венечной связки, сверху – диафрагмой, снизу – диафрагмальной поверхностью правой доли печени, спереди – реберной частью диафрагмы и передней брюшной стенкой. Задневерхняя область ограничена спереди задней поверхностью печени, сзади – пристеночной брюшиной, покрывающей заднюю брюшную стенку, сверху – нижним листком венечной и правой треугольной связками печени [8]. Обе указанные выше области сообщаются с подпеченочным пространством, с брюшной полостью. Левостороннее поддиафрагмальное пространство имеет щелевидную форму и располагается между левым куполом диафрагмы сверху и левой долей печени слева от серповидной связки печени, селезенкой и ее связками и передненаружной поверхностью желудка.
Забрюшинная часть поддиафрагмального пространства имеет ромбовидную форму и ограничена сверху и снизу листками венечной и треугольной связок печени, спереди – задней поверхностью внебрюшинной части левой и правой долей печени, сзади – задней поверхностью диафрагмы, задней брюшной стенкой и переходит в забрюшинную клетчатку.
Различают внутри- и внебрюшинные ПДА, которые делятся на лево-, правосторонние и срединные. Эти абсцессы, в свою очередь, различаются по месту нахождения по отношению к своду диафрагмы. Правосторонние: передневерхние, верхнезадние, центральные, задненижние. Левосторонние: верхние, нижнепередние, задненижние, околоселезеночные. Кроме того, различают нижние внебрюшинные право- и левосторонние абсцессы.
Чаще всего ПДА возникает во внутрибрюшинной части поддиафрагмального пространства [8].
Этиология ПДА обусловлена попаданием инфекции в поддиафрагмальное пространство из местных и отдаленных очагов. К наиболее частым причинам относят:
- Прямое (контактное) распространение инфекции из соседних областей:
- при прободной язве желудка и двенадцатиперстной кишки, деструктивном аппендиците, гнойном холецистите и абсцессе печени;
- при отграниченном и разлитом перитоните различного происхождения;
- при послеоперационных осложнениях после различных операций на органах брюшной полости;
- при нагноившейся гематоме вследствие закрытых и открытых повреждений паренхиматозных органов;
- при гнойных заболеваниях легких и плевры;
- при воспалении забрюшинной клетчатки в результате гнойного паранефрита, карбункула почки, параколита, деструктивного панкреатита и т.д. - Лимфогенное распространение инфекции из органов брюшной полости и забрюшинной клетчатки.
- Гематогенная диссеминация инфекции из различных гнойных очагов по кровеносным сосудам при фурункулезе, остеомиелите, ангине и т.д.
- При торакоабдоминальных ранениях, особенно огнестрельных [8].
Лишь 10% больных ПДА не имели в анамнезе предшествующих операций и травм [9].
Микробная флора ПДА разнообразна. По данным большинства авторов, чаще всего в гное обнаруживаются стрептококк, стафилококк, кишечная палочка, нередко в культурах отмечается рост неклостридиальной анаэробной флоры [10].
Клиническая картина ПДА многообразна, зависит от наличия или отсутствия в нем газа и нередко обусловлена симптомами основного заболевания или осложнения, на фоне которого развился ПДА. В клинической картине преобладают симптомы острого или подострого гнойно септического состояния.
Большинство пациентов предъявляют жалобы на боли (острые, «резкие», «жгучие»), чаще умеренные в начале болезни, на тянущие боли в правой половине грудной клетки, меняющиеся по интенсивности при движении, кашле, дыхании, напряжении; иррадиирующие в шею, в надплечье, лопатку, ключицу с одноименной ПДА стороны.
Общая слабость, повышение температуры до 37–39° C и другие симптомы интоксикации (озноб, миалгия, слабость, потливость, тахикардия, тошнота, анорексия) характерны для данного заболевания. При осмотре больных отмечаются вынужденное полусидячее положение, бледность кожных покровов, иногда субиктеричность склер. Можно наблюдать, особенно при больших абсцессах, сглаженность межреберий в нижней половине грудной клетки, утолщение кожной складки, пастозность, редко гиперемию на стороне поражения [8].
В начале заболевания при осмотре живота не удается обнаружить никаких симптомов. Позже появляются характерные симптомы: вздутие подреберной области при правостороннем ПДА и парадоксальное дыхание, при котором подложечная область втягивается при вдохе и выпячивается при выдохе. В некоторых случаях определяются изменения кожи и подкожной жировой клетчатки. В поздних стадиях кожа становится слегка желтоватой и сухой на ощупь. Иногда наблюдается полоса припухлости и отечности на боковой поверхности нижней половины грудной клетки; этот симптом связан с нарушением кровообращения в этой области.
Пальпация грудной клетки и живота около диафрагмы обнаруживает мышечное напряжение, соответствующее локализации ПДА (более ясное со стороны брюшной стенки). Иногда можно прощупать край ПДА, когда он опускается из-под диафрагмы по задней поверхности передней брюшной стенки. Наиболее важный симптом, получаемый при пальпации, – чувствительность и особенно болезненность в области его расположения. Для топической диагностики необходимо выявить зону болезненности, соответствующую ПДА [11].
Лабораторные показатели малоспецифичны и отражают наличие активного воспалительного процесса. В общем анализе крови отмечаются анемия, лейкоцитоз со сдвигом влево, ускорение СОЭ. При биохимическом исследовании повышен уровень С-реактивного белка, диспротеинемия. Некоторую информацию о генезе ПДА можно получить при исследовании пунктатов (обнаружение тирозина, гематоидина, желчных пигментов) [8, 10].
К методам диагностики относятся рентгенологическое исследование, КТ органов грудной клетки и УЗИ органов брюшной полости [10,13–15]. Рентгенологическое исследование дает возможность установить наличие и локализацию ПДА, сопутствующие осложнения в плевре и легочной ткани [10,12,13]. КТ органов брюшной полости позволяет четко определить анатомические особенности расположения ПДА, в том числе разграничение внутрибрюшинных и внебрюшинных, располагающихся между листками венечной связки или над верхним полюсом почки.
В литературе имеются весьма скудные единичные описания характерных ультразвуковых признаков поддиафрагмального абсцесса [10]:
- Наличие горизонтального уровня жидкости при газовых абсцессах, а при безгазовых – участков затемнения под диафрагмой.
- Ограничение подвижности диафрагмы на стороне локализации абсцесса.
- Наличие жидкости в реберно-диафрагмальном синусе.
Наиболее информативным ультразвуковым признаком ПДА является наличие скопления жидкости (83,3%) и участков затемнения (66,5%) в поддиафрагмальном пространстве. Возможна визуализация гипоэхогенного образования серповидной формы с гиперэхогенными включениями (секвестры, очаги некроза с четко выраженной капсулой).
Чрезвычайно важно отметить, что выявляемое при УЗИ минимальное скопление жидкости в реберно-диафрагмальном синусе (до 10 мл) не может быть диагностировано рентгенологически, так как этим методом можно выявить скопление жидкости или гноя объемом более 200 мл.
Основным методом лечения ПДА является хирургическое лечение (вскрытие и дренирование), дополненное консервативной терапией (дезинтоксикационная, антибактериальная, симптоматическая). В каждом отдельном случае подход к методу оперативного лечения при ПДА определяется локализацией и топографо-анатомическими отношениями в зоне абсцесса [9,10,16–18].
Для иллюстрации возможностей УЗИ в диагностике и контроле результатов оперативного лечения представляем наше клиническое наблюдение.
Клиническое наблюдение
Пациент Л., 1936 г.р., пенсионер. Обратился к онкологу с жалобами на появление болей в правой половине грудной клетки, слабость, одышку при обычной физической нагрузке. Наблюдался у онколога по поводу первично-множественного рака: предстательной железы II ст. (брахитерапия в 2012 г.), рака крайней плоти I ст. (хирургическое лечение в 2013 г.), рака желудка I ст. (хирургическое лечение в 2016 г.).
На момент обращения состояние удовлетворительное. Температура тела 37,2° С. Отмечается легкая бледность кожных покровов. Подкожно-жировая клетчатка развита. Отеков нет. Периферические лимфатические узлы не пальпируются. В легких дыхание ослабленное, не проводится в нижние отделы справа, перкуторный звук притуплен. Тоны сердца ритмичные, ясные. АД 140/90 мм рт. ст. Пульс 69 ударов в минуту.
Живот участвует в акте дыхания, болезненный, мягкий в правом подреберье, глубокая пальпация болезненна. Нижний край печени перкуторно у края реберной дуги. При пальпации печень мягко-эластической консистенции, безболезненная. Симптомы Ортнера и Мерфи отрицательные. Френикус-симптом отрицательный с обеих сторон. Стул одно-двухкратный, неоформленный, без патологических примесей. Мочеиспускание свободное, безболезненное.
Для уточнения диагноза пациенту было выполнено УЗИ органов гепатобилиарной зоны с УЗ-ангиографией: печень в размерах не увеличена: переднезадний размер правой доли 12,2 см (N до 12,5 см), переднезадний размер левой доли 7,0 см (N до 7,0 см). Диафрагмальный край ровный. Структура паренхимы умеренно диффузно неоднородная. Эхогенность умеренно повышена. Внутри- и внепеченочные желчные протоки не расширены. Диаметр воротной вены 1,0 см. Желчный пузырь типично расположен, размерами 9,5 х 2,5 см, с выраженным перегибом в теле. Контуры четкие, ровные. Стенка толщиной 0,3 см, несколько неоднородной структуры, повышенной эхогенности. Содержимое пузыря гомогенное. Диаметр проксимальной части холедоха 0,4 см. Визуализация поджелудочной железы неудовлетворительная (на фоне метеоризма), в осмотренных фрагментах в размерах не увеличена: головка 2,6 см, тело 1,4 см, хвост 2,5 см. Контуры нечеткие. Структура паренхимы умеренно диффузно неоднородная. Эхогенность повышена. Вирсунгов проток не визуализируется. Селезенка в размерах не увеличена – 9,1 х 3,4 см, площадь 25,0 см². Контуры ровные, четкие. Структура паренхимы несколько неоднородная. Эхогенность средняя. Селезеночная вена диаметром до 0,8 см. В правой плевральной полости определяется не менее 1400 мл свободной жидкости.
В левой плевральной полости жидкость не визуализируется. В правом поддиафрагмальном пространстве лоцируется жидкостное образование с утолщенными до 0,3 см стенками повышенной эхогенности размерами 10,9 х 6,6 х 8,1см, объемом 307 мл, выраженно неоднородной структуры с наличием гиперэхогенных включений (рис. 1а ), подвижных при УЗИ, аваскулярное (рис. 1б). Образование дифференцируется от правой доли печени.
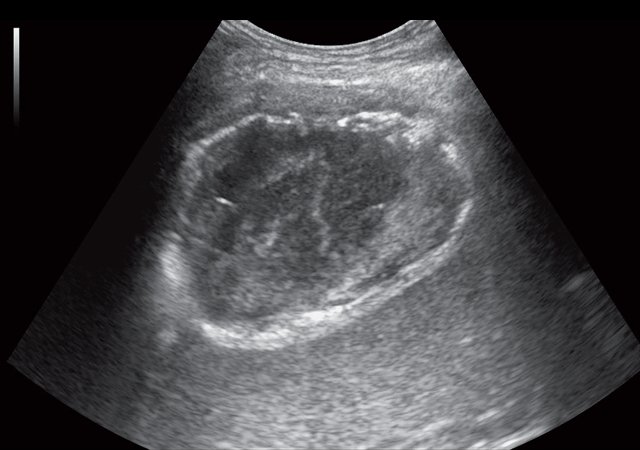
а) В-режим. В правом поддиафрагмальном пространстве определяется гипоэхогенное жидкостное образование с утолщенными до 0,3 см стенками повышенной эхогенности размерами 10,9 х 6,6 х 8,1см объемом 307 мл, выраженно неоднородной структуры с наличием гиперэхогенных включений.
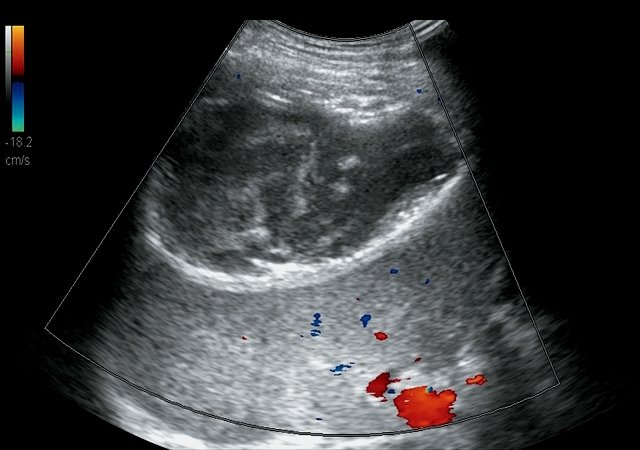
б) Режим УЗ-ангиографии. Образование аваскулярное.
Заключение: УЗ-картина образования правого поддиафрагмального пространства (абсцесс?). Правосторонний гидроторакс. Диффузные изменения печени и поджелудочной железы. Хронический некалькулезный холецистит.
МСКТ органов грудной клетки, брюшной полости и забрюшинного пространства: в поддиафрагмальной области, деформируя печень, отмечается дополнительное полостное образование неправильной овальной формы размерами 116 х 55 х 90 мм с наличием уровня жидкости с пузырьками воздуха. Отмечается умеренное количество жидкости в брюшной полости. В правой плевральной полости значительное количество жидкости до 81 мм (1100 мл), с наличием ателектаза средней доли, частично нижней доли правого легкого. Патологического выпота в левой плевральной полости не определяется.
Пациент госпитализирован в стационар, где проведено дренирование ПДА.
При дальнейшем наблюдении через 2 мес при контрольном УЗИ органов гепатобилиарной зоны с УЗ-ангиографией отмечается увеличение в размерах ПДА: в правом поддиафрагмальном пространстве имело место увеличение в размерах жидкостного образования с утолщенными до 0,3 см стенками повышенной эхогенности – до 11,5 х 7,4 х 10,4 см, объемом 462 мл выраженно неоднородной структуры с наличием гиперэхогенных включений (рис. 2а), подвижных при УЗИ, аваскулярное (рис. 2б). В проекции круглой связки печени – около 14 мл жидкости. В правой плевральной полости сохраняется не менее 1300 мл свободной жидкости.
а) В-режим. Отмечается увеличение образования в размерах до 11,5 х 7,4 х 10,4 см, объемом 462 мл, структура его выраженно неоднородная с наличием гиперэхогенных включений. Стенки утолщены до 0,3 см, повышенной эхогенности.
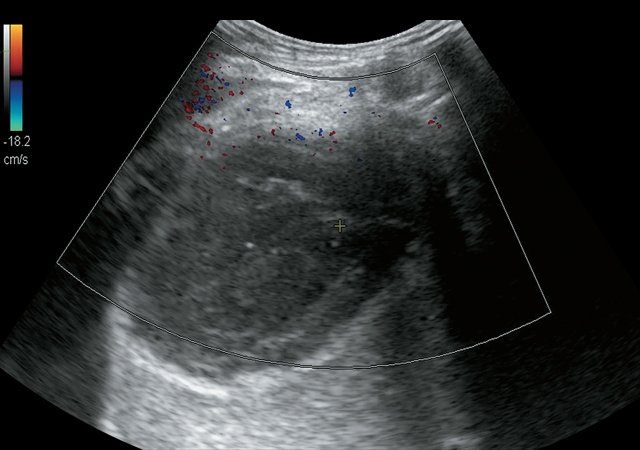
б) Режим УЗ-ангиографии. Образование аваскулярное.
Пациент вновь госпитализирован в стационар, где проведены повторное дренирование ПДА и плевральная пункция справа.
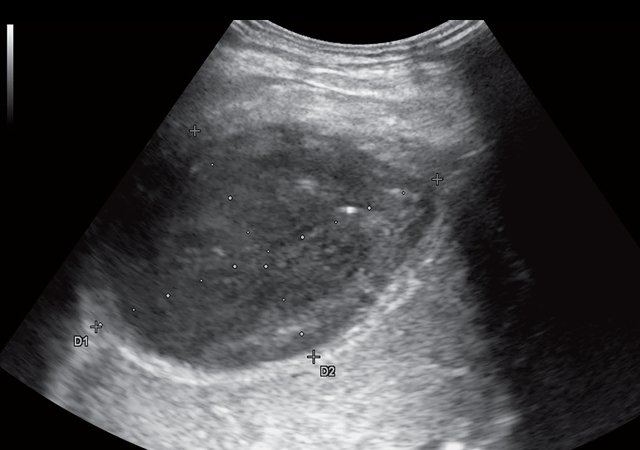
При контрольном УЗИ органов гепатобилиарной зоны с УЗ-ангиографией через 4 мес от начала лечения отмечается уменьшение в размерах ПДА: в правом поддиафрагмальном пространстве уменьшение в размерах ранее описываемого жидкостного образования в размерах до 9,2 х 5,2 х 7,8 см, объемом 198,2 мл, выраженно неоднородной структуры с наличием неподвижного эхогенного содержимого с утолщенными до 0,8–1,0 см стенками повышенной эхогенности (рис. 3а), аваскулярного (рис. 3б). В правой плевральной полости сохраняется не менее 1368 мл жидкости.
а) В-режим. Гипоэхогенное жидкостное образование уменьшилось в размерах до 9,2 х 5,2 х 7,8 см, объемом 198,2 мл. Структура образования по-прежнему выраженно неоднородная. Стенки утолщены до 0,8–1,0 см, повышенной эхогенности.
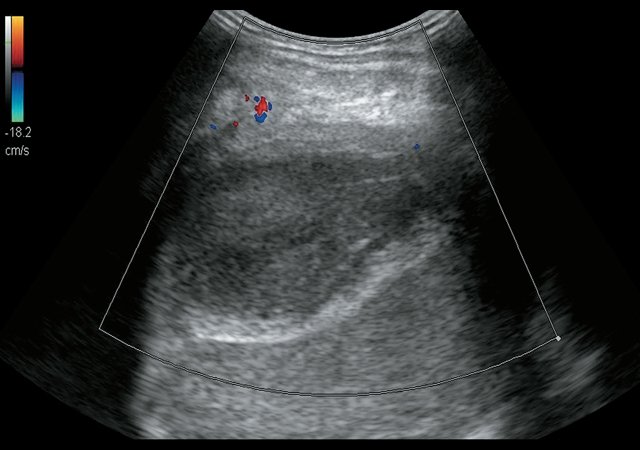
б) Режим УЗ-ангиографии. Образование аваскулярное.
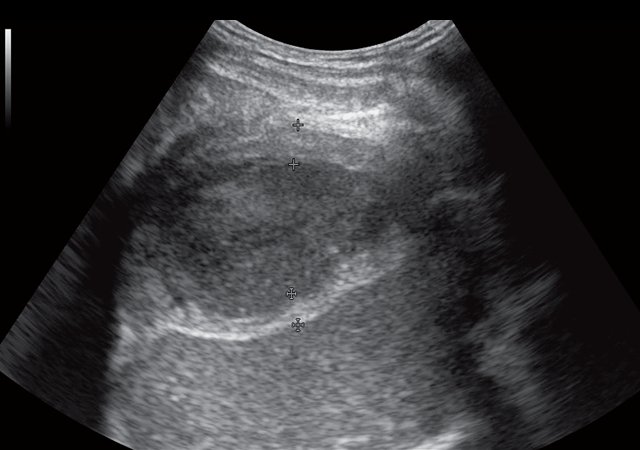
При контрольном УЗИ органов гепатобилиарной зоны с УЗ-ангиографией через 6 мес от начала лечения: в проекции описываемого ранее жидкостного образования в правом поддиафрагмальном пространстве визуализируется участок неоднородной структуры умеренно повышенной эхогенности размерами 5,1 х 1,7 х 3,5 см, объемом 15,50 мл (рис. 4а), аваскулярное – более вероятно, участок фиброза (рис. 4б). В правой плевральной полости отмечается уменьшение количества жидкости до 580 мл жидкости.
а) В-режим. В проекции описываемого ранее жидкостного образования в правом поддиафрагмальном пространстве визуализируется участок неоднородной структуры умеренно повышенной эхогенности размерами 5,1 х 1,7 х 3,5 см, объемом 15,50 мл.
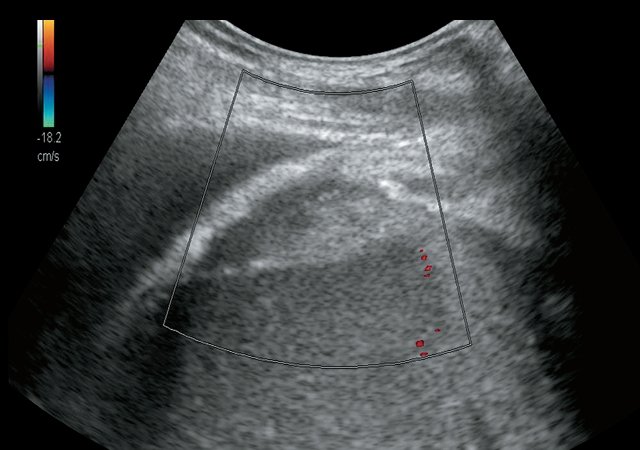
б) Режим УЗ-ангиографии. Участок повышенной эхогенности в правом поддиафрагмальном пространстве аваскулярен.
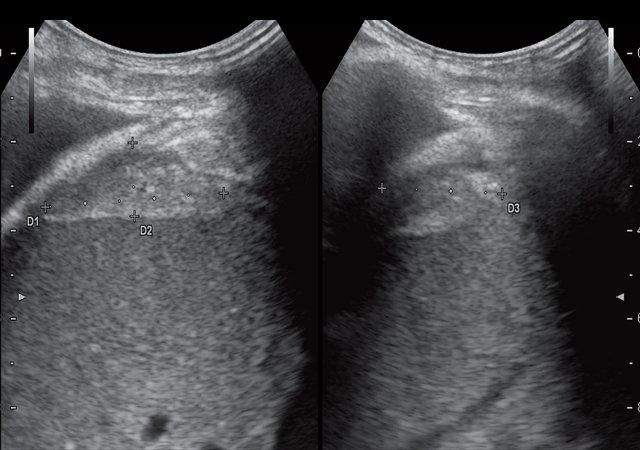
При контрольном УЗИ органов гепатобилиарной зоны с УЗ-ангиографией через 18 мес от начала лечения: в правом поддиафрагмальном пространстве нечетко визуализируется участок неоднородной структуры умеренно повышенной эхогенности размерами 4,0 х 1,2 х 2,9 см (рис. 5а), аваскулярное – более вероятно, участок фиброза (рис. 5б). В правой плевральной полости – нечетко около 4 мл жидкости.
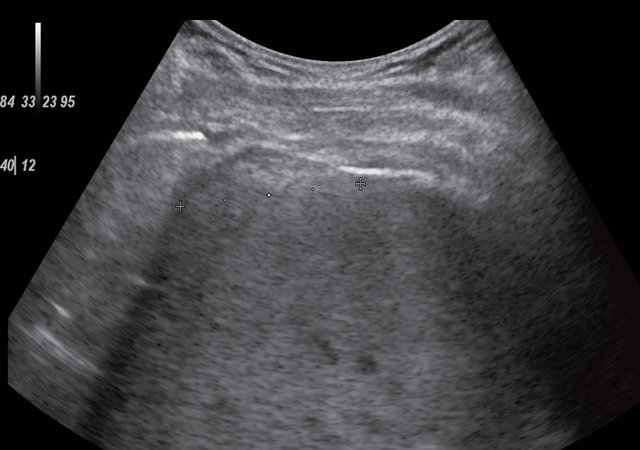
а) В-режим. В правом поддиафрагмальном пространстве нечетко визуализируется участок неоднородной структуры умеренно повышенной эхогенности размерами 4,0 х 1,2 х 2,9 см (участок фиброза).
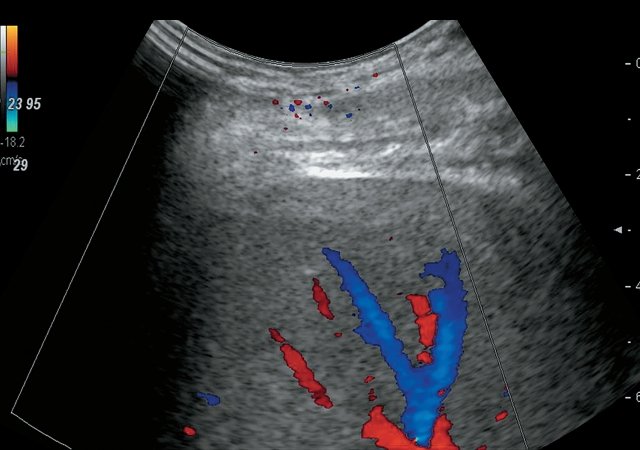
б) Режим УЗ-ангиографии. Участок повышенной эхогенности в правом поддиафрагмальном пространстве аваскулярен.
Заключение
Представленный клинический пример иллюстрирует возможности ультразвуковой диагностики в выявлении и динамическом контроле поддиафрагмального абсцесса у пациента старшей возрастной группы с наличием первично-множественного рака, отсутствием явной клинической картины и причины возникновения данной патологии.
Литература
- Hochberg L.A. Diagnostic criteria for subphrenic abscess based upon a study of 139 cases // Ann Intern Med. 1942; 17 (2): 183–205.
- Elkin D.C. Subphrenic abscess. // JAMA. 1931; 97 (18): 1279–1283.
- Eisendrath D.N. Subphrenic abscess as a complication of appendicitis // JAMA. 1908; 10: 751–757.
- Magilligan D.J. Suprahepatic abscess // Arch Surg. 1968; 96 (1): 14–19.
- Wooler G.H. Subphrenic abscess // Thorax. 1956; 11: 211–222.
- Wullstein L., Wilms M. Руководство по хирургии. Л.: Практическая медицина, 1928: 537–540.
- Deneen V.P., Mcsherry C.K. Subdiaphragmatic Abscess. // Annals of Surgery April. 1962. 506–507.
- Поддиафрагмальный абсцесс. http://бмэ.орг/index.php/ПОДДИАФРАГМАЛЬНЫЙ _АБСЦЕСС
- Гулевский Б.А., Слепуха А.Г., Казакова Е.Е. и др. Послеоперационные поддиафрагмальные абсцессы и их лечение // Вестник хирургии. 1988;10 (141): 102–105.
- Баротов Х.Х. Диагностика, профилактика и хирургическое лечение послеоперационных поддиафрагмальных абсцессов: Дис. ... канд. мед. наук. Душанбе. 2011.
- Хирургические болезни: симптомы и синдромы. В 2 томах. Т. 1 / Ю.М. Гаин и др.; под общей ред. Ю.М. Гаина, Ю.Э. Демидчика. Минск: Беларус навука, 2013: 321–323.
- Поддиафрагмальный абсцесс http://www.medical-enc.ru/m/15/poddiafragmalnyj-abscessrentgenodiagnostika.shtml
- Пащина С. Н., Благитко Е. М., Беспалов А. А. Современные особенности диагностики и лечения при поддиафрагмальных абсцессах // cyberleninka.ru. 2014. № 4. https://cyberleninka.ru/article/n/sovremennyeosobennosti-diagnostiki-i-lecheniya-pri poddiafragmalnyh-abstsessah
- Долгушин Б.И., Шолохов В.Н., Махотина М.С., Егорова А.В. Возможности ультразвуковой томографии в диагностике и лечении послеоперационных хирургических осложнений у онкологических больных // SonoAce International. 2006; 14: 47–50.
- Данзанова Т.Ю., Синюкова Г.Т., Гудилина Е.А. и др. Тактика ультразвукового исследования в диагностике послеоперационных осложнений после гепатобилиарных операций у онкологических больных // Онкологический журнал: лучевая диагностика, лучевая терапия. 2018; 3: 39–43.
- Томнюк Н.Д., Здзитовецкий Д.Э., Рябков И.А., Жиго П.Т, Цибульский Ю.А. Поддиафрагмальные абсцессы: их диагностика и лечение // Бюллетень ВСНЦ СО РАМН 2005; 3 (41). 257 с.
- Губанова А.А. Лечение послеоперационных поддиафрагмальных абсцессов// Bulletin of Medical Internet Conferences (ISSN 2224-6150) 2015; 5 (Iss. 5). 850 p.
- Непокойчицкий Е.О., Родина Л.И. Поддиафрагмальный абсцесс // Вестник хирургии. 1988; 3 (140): 52–55.

УЗИ сканер Samsung W10
Аппарат экспертного/премиум класса поможет расширить возможности диагностики, благодаря интуитивно понятным алгоритмам обработки и точным инструментам анализа.
Публикации по теме
- Современная лучевая диагностика, тактика ведения неорганных забрюшинных опухолей - Курзанцева О.М.
- Возможности ультразвуковой диагностики в мониторинге лечения поддиафрагмального абсцесса - Бурков С.Г.
- Возможности ультразвуковой топографической характеристики эпителиального копчикового хода (клиническое наблюдение) - Бурков С.Г.
- Дивертикул желчного пузыря: возможности ультразвуковой диагностики (клиническое наблюдение) - Бурков С.Г.
- Возможности ультразвуковой диагностики абсцесса печени (клиническое наблюдение) - Бурков С.Г.



